Puntos a Evaluar
- Septicemia, meningitis, bronconeumonía, osteoartritis, infección del tracto urinario
- Factores de riesgo y agentes causantes más frecuentes
- Diagnóstico clínico
- Exámenes de apoyo: hemograma, proteína C reactiva, serología y cultivos
- Tratamiento antibiótico y medidas de soporte
- Nivel: +++
Sepsis neonatal
Se define como el síndrome clínico resultado de la infección sistémica del recién nacido, con al menos un hemocultivo positivo
La sepsis sigue siendo una importante causa de morbimortalidad neonatal, con letalidad del 30 al 50%, además de ser una importante causa de secuelas neurológicas graves
Se distingue, según el momento de aparición:
Sepsis precoz: menos de 7 días de vida (85% en el primer día)
- Son más frecuentes, mayor relación con prematuridad
- Se adquiere por vía transplacentaria o ascendente, principalmente con RPM de larga data (más de 24 a 48 horas), pero también puede ser con membranas integras en parto prolongado o con maniobras obstétricas.
- Frecuentemente es de aparición fulminante, con fallo multisistemico en primeras 24 a 48 horas. A veces solo hay sintomatología respiratoria e incluso puede ser solo una bacteriuria asintomática. Letalidad 10% RNT y 30% en pretérmino
- Agentes más frecuentes
- S. agalactiae ( I a-c, II y III)
- E. coli
- Otros: Enterococo, Listeria monocytogenes, S pyogenes, S. pneumoniae, S. aureus, Haemophilus spp.
Sepsis tardía: 7 – 30 días de vida
- Se adquiere desde el canal del parto o posteriormente desde el ambiente (comunidad o nosocomial).
- Suele ser más solapado, con hipotermia o fiebre, rechazo alimentario y frecuentemente hay algún foco (meningitis, osteoartritis o ITU). Letalidad del 2 al 6%
- Agentes más frecuentes:
- S. agalactiae (III)
- E. coli K1
- Otros: Listeria monocytogenes, S epidermidis, K. pneumoniae, Pseudomonas y Enterobacter.
Factores de riesgo
Los RN son, en general, más susceptibles a infecciones por la inmadurez de su sistema inmune, que no se ha expuesto a ningún patógeno, en especial de la inmunidad celular, complemento y PMN.
Sin embargo, existen algunos factores que aumentan aún más el riesgo de contraer alguna infección
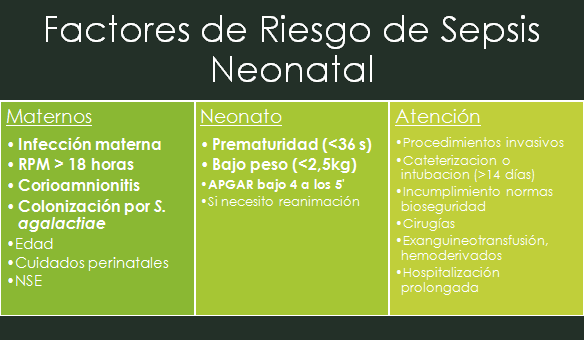
Agentes causales

Los principales agentes de sepsis neonatal son los del recuadro (calfu).
Estos agentes pueden infectar algunos focos con mayor predilección, por ejemplo:
- Meningeo: S agalactiae III, E coli, L monocytogenes, Citrobacter, S epidermidis
- Osteoarticular: S aureus, S agalactiae, N gonorrheae
Streptococcus agalactiae (SGB)
Coco gram positivo, en cadenas, que coloniza del 20 al 30% de las mujeres y alcanza al RN durante el parto o amniorrexis, sin profilaxis antibiótica (ver capítulo 7 – Leucorreas) lo coloniza la mitad de las veces y la tasa de sepsis es 1 a 3%.
Es la primera causa de sepsis neonatal, como infección precoz se produce durante primera hora, produce compromiso multisistémico con insuficiencia respiratoria y en algunos casos menigitis. La forma tardia en cambio es por lo general en forma de meningitis.
Escherichia coli
Principalmente E.coli K1, es el segundo agente etiológico más frecuente, al igual que el resto puede presentar sepsis precoz o meningitis tardía. La particula K1 es muy poco inmunogénica y le permite evadir la respuesta inmune.
Listeria monocytogenes
Bacigo G+ oportunista que produce enfermedades en edades extremas de la vida e inmunocomprometidos, se contagia por el agua y alcanza al feto por vpia ascendente o hematógena.
- Precoz: entre el 2 y 3 día, aparece exantema maculopapular cambiante, con distrés respiratorio severo, HTpulmonar y formación de granulomas miliares diseminados (listeriomas). Pueden haber visceromegalias y proctitis.
- Frecuentemente se asocia a fiebre materna, tipo gripe o mononucleosis, parto prematuro y meconio.
- Tardío: en la segunda semana, compromiso meníngeo
Staphylococcus epidermidis
Coco gram positivo en racimos, actualmente es el germen nosocomial más frecuente (calfu). Aumento de la resistencia a cloxa
La clínica puede ser inicialmente muy sutil.
Diagnóstico
Se debe sospechar con clínica y exámenes generales, para la confirmación se requiere de al menos un hemocultivo.
La clínica es muchas veces inespecífica, siendo muy importante el “aspecto séptico”. Sospechar con:
- Piel color pálido terroso
- Dificultad respiratoria
- Intolerancia digestiva
- Irritabilidad o letargia
- Llanto agudo, fontanela abombada convulsiones
- Inestabilidad térmica
- signos de hipoperfusión
- Hiperglicemia y acidosis metabólica
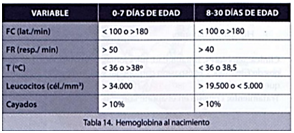
Dentro de los diagnósticos diferenciales considerar shock hipovolémico por hemorragia oculta (HIV o intraabdominal), shock cardiogénico y errores congénitos del metabolismo.
Para el CTO (español) son criterios los del recuadro.
No hay pruebas que permitan hacer el diagnóstico por si solos, pero contamos con:
- Hemocultivo: siempre realizar 2, mayor probabilidad de negativos asi que no tiene mucho valor predictivo negativo.
- Hemograma: son hallazgos sugerentes
- Neutrófilos inmaduros /totales > 0,2 (valor predictivo negativo)
- Recuento de leucocitos
- <6.000/mm3, o < 1.000/mm3 neutrófilos (mejor)
- Mayor a
- 20.000 en prematuros
- 25.000 en RNT
- Trombocitopenia < 100.000/mm3
- Punción Lumbar: en RN sintomáticos una vez estabilizados, y se recomienda repetir a las 48 horas en casos confirmados de meningitis
- Aumento celularidad: >30, > 60% PMN
- Aumento proteínas (variable según EG)
- Hipoglucorraquia < 60% glicemia (varia con EG)
- Proteína C reactiva: orienta si es mayor a 20 (10 para el CTO), su mayor utilidad es tomar muestras seriadas para monitorizar la evolución. Tiene una mala especificidad porque hay muchas otras situaciones en que el RN puede sufrir inflamación como parto laborioso, asfixia perinatal, SAM, RPM, etc.
- VHS: barato y disponible
- Rx de tórax: pedir siempre que haya compromiso respiratorio y en sepsis precoces, puede ser mostrar condensaciones o ser indistinguible de EMH
- Cultivos de superficie: solo muestran colonización.
- Urocultivo: especialmente en tardías, la muestra debe ser por punción o catéter.
Tratamiento
Medidas de soporte
Incluye medidas como asilamiento n incubadora, alimentación, , hidratación y control de acidosis.
El RN debe ser hospitalizado en UCIN con adecuado apoyo respiratorio (evaluar uso de O2, VM etc) y cardiovascular (anticipar el shock, drogas vaso activas cuando sea necesario, además de otras medidas como corrección de trastornos coagulación y metabólicos, régimen cero por 48 horas.
Antibiótico
Sepsis sin meningitis: Ampicilina 200mg/kg/día+ Aminoglicósido (amikacina o gentamicina)
Sepsis con meningitis: Ampicilina 200mg/kg/día + Cefotaxima (aminoglicósidos no atraviesan BHE)
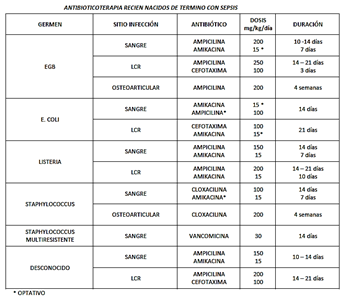
El tratamiento se realiza por 21 días (minimo 14), y debe ser ajustado según germen
- Estafilococo resistente a cloxacilina: vancomicina
- L. monocytogenes: ampicilina
- Neumococo o gramnegativos: cefalosporina de tercera generación.
Los corticoides para la meningitis no han sido probados efectivos y seguros en niños (ni RN).
prevención
- Streptococcus agalactiae
- ver en leucorreas
- Se manejan como sepsis ( y se suspende a las 48 -72 horas si se descarta po laboratorio) los RN que:
- Hayan necesitado profilaxis intraparto (o haya tenido indicación) y tengan síntomas
- Prematuros y asintomáticos, hijo de madre con factores de riesgo.
- Corioamnionitis:
- hospitalizar al RN, 2 HC, hemograma y PCR,
- Sintomático: tratamiento de sepsis
- Asintomático: tratamiento antibiótico con ampicilina (mitad dosis) + aminoglicósido, y se reevalua al tercer día. Si todo es normal (siempre asintomático, hemograma normal, cultivos y pcr negativo) se puede suspender el tratamiento.
- RPM >18 horas
- Identificar FR maternos y fetales (en negrita más arriba)
- RN sintomático: tratamiento de sepsis
- RN asintomático
- Sin FR: observación junto a su madre por 72 horas
- Con FR: hospitalizar y tratar como sepsis, se suspende el tratamiento si es todo normal.
Osteoatritis
Puede presentarse como infección primaria o complicación de la sepsis, generalmente es de origen hematógeno. Siempre afecta hueso y articulación por comunicaciones vasculares que atraviesan la placa de crecimiento.
La articulación más afectada es el hombro, también suelen afectarse cadera, rodilla, tobillo y los huesos largos que articulan, es decir, humero, fémur y tibia.
Factores de riesgo
Antecedentes de pústulas, exanguineo transfusión, cateterismo de vasos umbilicales, y sepsis.
Agentes causales
El principal agente causal es el Staphylococcus aureus, también SGB t ocasionalmente S epidermidis. También algunos agentes intestinales como E. coli, Salmonella spp y Klebsiella spp
Diagnóstico
La clínica inicial suele ser muy leve, como disminución del movimiento, dolor a la presión y/o inflamación local.
Al estudio general de una sepsis se agrega el estudio de imágenes (Rx) de la articulación afectada y Gram y cultivo del líquido articular.
Tratamiento
El tratamiento es médico-quirúrgico, con cloxacilina + amikacina por 4 semanas por lo menos, asociado a drenaje de la lesión si lo amerita. Si hay multirresistencia usar vancomicina.
Su principal complicación, a corto plazo, es la sepsis, pero a futuro pueden producirse acortamientos o deformidades óseas por daño del cartílago de crecimiento.
infección del tracto urinario
Su incidencia es alta, 0,1 a 1%. En ningún momento da clínica específica, manifestándose como sepsis agresiva en la primera semana, o de forma más solapada desde la segunda. La forma más grave es la pielonefritis.
Factores de riesgo
Es más frecuente en prematuros, varones y en RN con malformaciones de la vía urinaria
Agentes causales
El principal agente causal es E. coli, pero en prematuros e infecciones nosocomiales pueden aparecer también estafilococos, klebsielas y proteus.
Diagnóstico
El diagnóstico debe sospecharse en RN con sepsis sin foco, y se confirma con urocultivos positivos.
Tratamiento
El manejo general es el de la sepsis.
El tratamiento específico es con ampicilina y amikacina, por 10 días, luego del cual se debe repetir el urocultivo para asegurar negatividad y buscar dirigidamente malformaciones urinarias.
Fuentes
- Apuntes de Neonatología, david Calfucura, 2014
- CTO Pediatría 8va edición (español)
- Guias Neonatología, Hospital de La Serena, 2012
Tomás Pérez-Luco A.

