- HEMORROIDES Y ENFERMEDAD HEMORROIDAL
DEFINICIÓN:
Las hemorroides son dilataciones varicosas de las ramas terminales del plexo hemorroidal superior (hemorroides internas) e inferior (hemorroides externas). Las hemorroides representan un estado anatómico normal y están presentes en el 50-75% de todos los adultos. La incidencia aumenta con la edad y la frecuencia es mayor en los varones [2]. La enfermedad hemorroidal corresponde al desarrollo de síntomas secundarios a la presencia de hemorroides. Sólo cuando las hemorroides crecen y se hacen sintomáticas, está indicado el tratamiento.

Figura 1: Vista anatómica de hemorroides [4]
Clasificación:
El distinto origen embriológico de ambos plexos determina diferencias en cuanto a sus características. Según su localización anatómica las hemorroides de clasifican en:
- Hemorroides externas: Ubicadas bajo la línea pectínea, corresponden al territorio de la vena rectal inferior. Están recubiertos por piel y están ricamente inervados por ramas sensitivas somáticas, ramos del nervio pudendo.
- Hemorroides internas: Ubicadas sobre la línea pectínea, corresponden al territorio de la vena rectal superior, y en la mayoría de las personas se disponen en tres paquetes: izquierdo, derecho anterior y posterior. Están recubiertos por mucosa y su inervación es visceral, proveniente del plexo hipogástrico. Éstas a su vez se clasifican clínicamente según el grado de prolapso que presenten.
EPIDEMIOLOGÍA
La enfermedad hemorroidaria es considerada la patología proctológica más frecuente. Afecta en general a la población adulta y no existe diferencia por género. Su verdadera incidencia, sin embargo, se desconoce, estudios reportan desde un 4 a un 40% [2]. Esta amplia variabilidad y dificultad en establecer una prevalencia, se debe en parte por el pudor de las personas afectadas que no consultan y por la falsa atribución, tanto del médico tratante como del paciente, de que cualquier molestia anal es causada por la patología hemorroidal.
FISIOPATOLOGÍA
La fisiopatología exacta de la enfermedad hemorroidal se desconoce. Se atribuye, actualmente, a la pérdida de elasticidad del tejido conectivo que fija los plexos internos a la pared muscular, lo que causaría que mucosa, submucosa y cojinetes vasculares eventualmente prolapsen a través del conducto anal. Lo anterior, sumado a un microambiente inflamatorio, determinan la presentación clínica y síntomas propios de la patología.
Factores predisponentes:
- Aumento de la presión venosa u obstrucción al drenaje venoso por aumento de la presión intraabdominal: p.e cirrosis, embarazo, obesidad, tosedor crónico, etc.
- Constipación de larga evolución (Dieta pobre en fibra).
- Envejecimiento.
- Herencia.
- Enfermedades y/o alteraciones del colágeno.
CLÍNICA
Manifestaciones clínicas:
- Sangrado: Principal motivo de consulta, síntoma habitualmente secundario a la enfermedad hemorroidaria que afecta los paquetes internos. Inicialmente se puede manifestar como estrías sanguinolentas de color rojo brillante que acompañan las heces o aparecen en el papel higiénico y suele ser indolora. Puede progresar y posteriormente transformarse en la eliminación de sangre roja rutilante que mancha las paredes, asi como también el agua del excusado. Las hemorroides son plexos con comunicaciones arteriovenosas, lo que explica el sangrado rojo rutilante de tipo característico de las hemorroides sintomáticas. Suele ser autolimitado, pero puede llegar a ser de volumen importante. A pesar de lo frecuente de esta patología, el sangrado agudo o crónico (con anemia microcítica hipocrómica) no debe atribuirse exclusivamente a la enfermedad hemorroidal sin previamente haber realizado una adecuada anamnesis y estudio completo del colon descartando otras patologías. Las hemorroides externas, sangran ocasionalmente secundario a la ulceración de una hemorroide trombosada, que drena espontáneamente.
- Dolor: Habitualmente asociado a patología que afecta los hemorroides externos (dado su inervación somática), de magnitud variable (desde leve a severo) que no se incrementa con la evacuación intestinal ni con maniobras de valsalva. En ocasiones asociado a sensación de peso y/o cuerpo extraño en la región anal. Las hemorroides internas complicadas con fluxión hemorroidal, presentan dolor constante secundario a la estrangulación de las hemorroides por el esfínter anal.
- Prolapso: Corresponde a la exteriorización de los paquetes internos. Inicialmente, aparecerá sólo durante el esfuerzo defecatorio, con reducción espontánea. A medida que la enfermedad progresa, será cada vez más evidente, la presencia de dolor es poco frecuente. Este síntoma es cardinal en la clasificación de las hemorroides internas y debe investigarse dirigidamente:
Clasificación de Goligher para hemorroides internos [1]
Grado I Sangran al momento de la defecación, pero no prolapsan
Grado II Prolapso transitorio durante la defecación, con reducción espontánea
Grado III Prolapso con el pujo, requiere reducción manual
Grado IV Permanentemente prolapsadas
- Otros: Prurito, secreción mucosa (“ano húmedo”), suciedad anal, etc.
Complicaciones agudas
Dentro de las complicaciones de las hemorroides sintomáticas, encontramos:
- Fluxión hemorroidal: Prolapso súbito de hemorroides internos grado III y IV lo que provoca un espasmo del esfínter anal interno. Como consecuencia de esto, se compromete el drenaje venoso, lo que va incrementando el edema de los paquetes internos y afecta también los externos. Este círculo vicioso hace que cada minuto que pase su reducción será más difícil para finalmente comprometer la irrigación arterial y producir necrosis. Es una urgencia proctológica, cuyo tratamiento de elección es de tipo médico, siendo los baños de asiento fundamentales para reducir el espasmo del esfínter rompiendo el círculo vicioso. En muchos casos puede requerir hospitalización para manejo de la analgesia asociado a ATB en pacientes con factores de riesgo o bien necrosis importante.
- Trombosis hemorroidaria: Complicación de hemorroides externos. Se caracteriza por un aumento de volumen y dolor súbito en el margen anal. Al examen se observa un aumento de volumen violáceo, muy sensible al tacto. No se acompaña de síntomas sistémicos. El manejo es en general médico, reservando la trombectomía en box para pacientes con corto tiempo de evolución (<72 h) y/o muy sintomáticos.
- Hemorragia severa o masiva: Complicación infrecuente, ya que el sangrado suele ser autolimitado. Puede requerir exploración bajo anestesia. [1]
DIAGNÓSTICO
Es principalmente clínico en base en la anamnesis, examen físico de la región anal. La inspección debe hacerse en reposo y con valsalva, el tacto rectal debe realizarse en todos los pacientes, ya que aún cuando las hemorroides no son palpables se deben descartar otras patología que provoquen la síntomatologia. La anoscopía permite objetivar la presencia de hemorroides internas.
TRATAMIENTO
Actualmente, el manejo terapéutico de la enfermedad hemorroidal depende del tipo de enfermedad. Para las hemorroides externas trombosadas, está indicado el manejo médico. El drenaje o trombectomía podría ser útil en lograr alivio del dolor dentro de las primeras 72 h en pacientes muy sintomáticos.
Para las hemorroides internas, el tratamiento médico (modificaciones alimentarias y manejo local) debe indicarse en todos los pacientes. Los pacientes con hemorroides grado I, II o III que no responden a tratamiento médico, pueden indicarse procedimientos como escleroterapia, coagulación infrarroja o ligadura con banda elástica. El tratamiento quirúrgico se reserva para las hemorroides grado III y IV, o las refractarias a los procedimientos mencionados, siendo la hemorroidectomía y la hemorroidopexia las cirugías de elección. Otras técnicas como la ligadura arterial, laser CO2, etc son menos frecuentemente ocupadas
Manejo Médico [3]
- Dieta: Evitar el consumo de comidas constipantes e irritantes (plátano, zanahoria, queso, chocolate, ají, pimienta, mostaza etc.) y aumento de la ingesta de fibras vegetales, así como de líquidos. En pacientes constipados puede complementarse con laxantes.
- Manejo local: Evitar el uso de papel higiénico, preferir algodón húmedo o lavado con agua tibia y secado de la zona con secador de pelo. En cuadros agudos, los baños de asiento con agua caliente deben indicarse sumergiendo el ano en agua tibia (a la máxima Tº que tolere) por 10-20 min al menos 3 veces al día y siempre después de cada defecación.
- Analgesia: Si bien el baño de asiento alivia el dolor, suele requerir analgesia farmacológica.
- Tratamiento oral con flebotónicos: Su utilidad aún no está demostrada.
- Tratamiento tópico local: Existen diversos preparados, que pueden incluir o no corticoides. Se utilizan en el manejo sintomático, sin evidencia consistente de su utilidad.
Procedimientos:
- Ligadura de banda elástica: Procedimiento ambulatorio que no requiere anestesia, dado que es indoloro ya que la ligadura se realiza sobre la línea dentada. Se aplica una banda elástica por sobre la hemorroide interna, que caerá al quinto o séptimo día producto de la necrosis producida, dejando una cicatriz en el lecho (Figura 4).
- Otros: Escleroterapia, coagulación infrarroja, crioterapia, etc.
Manejo Quirúrgico [3]:
- Hemorroidectomía: Procedimiento quirúrgico con anestesia. Existen diferentes técnicas que pretenden en todos los caso la extirpación, no de todos los paquetes hemorroidarios sino sólo de los patológicos. Permite manejo de ambos plexos hemorroidales
- Hemorroidopexia con grapas: Útil sólo en el manejo de hemorroides internas. Se reseca un segmento proximal de mucosa, lo que fija y levanta el paquete hemorroidal además de interrumpir el flujo sanguíneo.
Tratamiento hemorroides internas según grado.
- Grado I: Modificaciones alimentarias y manejo local. Eventualmente Ligadura Elástica u otros
- Grado II: Modificaciones alimentarias y manejo local. Eventualmente Ligadura Elástica u otros
- Grado III: Modificaciones alimentarias y manejo local. Eventualmente Ligadura Elástica u otros Quirúrgico
- Grado IV: Modificaciones alimentarias y manejo local. Quirúrgico
- FISURA ANAL
DEFINICIÓN:
Es una enfermedad común del ano cuya característica fundamental es el dolor intenso. Consiste esencialmente en una grieta o desgarro de la zona anodérmica del canal anal y revestida de piel. Está situada siempre por debajo de la línea dentada y habitualmente se localiza en la línea media posterior, sólo en algunos casos (un 2%, en los varones y un 10% en las mujeres) en la línea media anterior [5]. Se presenta habitualmente en adultos jóvenes en ambos sexos, aunque también puede aparecer a otras edades, siendo la causa más frecuente de dolor anal. En las primeras fases, una fisura es simplemente una grieta en la piel, pero pronto aparecen las alteraciones secundarias que conformarán todo el cuadro clínico.
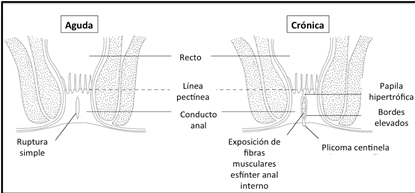
Figura 2: Fistulas según evolución [6]
Clasificación:
La fisura anal se clasifica según su origen en:
- Primaria: Se atribuye a un trauma local, como deposiciones duras, penetración traumática, diarrea prolongada, etc.
- Secundaria: Su presencia es secundaria a enfermedades sistémicas como: Enfermedad Inflamatoria Intestinal (Colitis Ulcerosa y Crohn), Enfermedades granulomatosas (Sarcoidosis, TBC, etc), Infecciosas (Sífilis, VIH/SIDA, TBC, etc), Inmunosupresión, Neoplasias del conducto anal
Y según su evolución en (figura 2):
- Aguda
- Crónica: Habitualmente posterior a 4-8 semanas de evolución. Corresponde a una perpetuación del ciclo fisiopatológico, en donde aparecen alteraciones anatómicas que acompañan la lesión.
EPIDEMIOLOGÍA
Pueden presentarse a cualquier edad, pero son más frecuentes en personas jóvenes y de edad media (15-40 años aprox). No existe diferencia por género, y el factor de riesgo más importante es la constipación [5].
FISIOPATOLOGÍA
La fisiopatología de la fisura anal no está completamente entendida. El comienzo del cuadro clínico se relaciona directamente con una alteración brusca del hábito intestinal previo que provoca injuria en los márgenes anales. La lesión inicial lleva a una hipertonía del esfínter anal interno, lo que provoca una isquemia relativa, lo que a su vez lleva a una mala cicatrización. Se debe tener en cuenta que la irrigación del ano proviene desde lateral, con ramas terminales de la arteria rectal inferior a nivel de la línea media por lo que estas zonas son más susceptibles a la isquemia. Esto, sumado a estudios que demuestran un flujo sanguíneo disminuido a nivel de la comisura posterior hacen que sea precisamente ésta la ubicación más frecuente de la fisura. Es precisamente este círculo vicioso el que perpetúa la fisura, lo que lleva al origen de una fisura crónica. (estreñimiento → fisura → dolor → espasmo → estreñimiento).
CLÍNICA
El síntoma cardinal es dolor intenso durante la defecación (“como un cuchillo”), que puede persistir por horas para luego ir disminuyendo de manera progresiva. Característicamente, el dolor se exacerba durante el examen físico, al intentar separar los glúteos. A pesar de esto se debe separar bien los glúteos para evidenciar la lesión en el anodermo, el pujo a veces facilita su identificación. La ubicación será posterior en 90% de los casos, anterior en un 10%, y sólo <1% tiene otras ubicaciones. El tacto rectal suele diferirse en la primera consulta debido al dolor intenso que ocasiona [5].
La rectorragia aparece en el 80% de los casos, siendo roja, brillante y de escasa cuantía. Aparece con los esfuerzos para defecar o con la defecación. Otros síntomas que pueden aparecer son: prurito anal (45%) y secreción anal (5%).
DIAGNÓSTICO
El diagnóstico de la fisura anal es clínico, basado en la anamnesis y el examen físico, donde además de identificar la ubicación, debemos describir si impresiona una fisura anal primaria o secundaria, siendo esta presente como una lesión múltiple que no respeta el patrón de distribución anatómico clásico (comisura posterior), de bordes irregulares y secreción en el fondo de la fisura.
También se puede determinar si es una fisura aguda o crónica. Esto último identificando las alteraciones propias de la fisura crónica como el plicoma centinela en el borde externo y/o la papila hipertrófica en la línea pectínea (no suele identificarse durante el primer examen físico), borde elevados y fondo con fibras visibles del esfínter anal interno, conocida como la “tríada de Brodie”.
Las exploraciones complementarias suelen no ser necesarias en el caso de una fisura anal primaria. Sin embargo, mayor estudio se suele requerir cuando el diagnóstico no es claro, o se trata de una fisura secundaria.
TRATAMIENTO
Tratamiento Médico
- Dieta: El aumento de la fibra dietética y la ingesta de agua es la mejor manera de suavizar y aumentar el volumen de las heces. Los pacientes que continúan teniendo dificultad para defecar, pueden utilizar laxantes.
- Manejo local: Baños de asiento, en donde el ano se sumerge en agua tibia por aproximadamente 10 a 15 minutos dos o tres veces al día. No se recomiendan aditivos tales como jabón o cremas de baño. Para el secado, es importante toalla suave o soplar seco con Tº media
- Analgesia: AINES, o anestésicos locales (p.e. Lidocaina gel)
- Tratamiento tópico local: Antagonistas del calcio para disminuir la hipertonía del esfínter, p.e. Nifedipino tópico 0,2%.
- Inyecciones de agentes bloqueadores neuromusculares: p.e. Toxina botulínica, toxina de la marea roja, etc.
- Tratamiento de la enfermedad subyacente: En caso de fisuras secundarias.
El manejo médico debe ser indicado por al menos 4 semanas, para una nueva reevaluación. En casos refractarios, se puede dar curso a un nuevo ciclo por 4 semanas más, o bien dar paso al tratamiento quirúrgico.
Tratamiento Quirúrgico
Esfinterotomía lateral interna y eventual fisurectomía: Consiste en un corte parcial del esfínter anal interno, con lo que se logra disminuir la hipertonía. Sin embargo, este procedimiento se puede asociar a largo plazo a la presencia de algún grado de incontinencia fecal. Por este motivo se debe ser cauteloso en ofrecer la cirugía, reservando el procedimiento quirúrgico sólo a los casos más severos y/o que no responden a tratamiento médico.
- ABCESO ANORRECTAL
DEFINICIÓN:
El absceso anorrectal o perianal es la acumulación de material purulento en una región cercana al ano o recto, que puede drenar a la piel perianal o la mucosa rectal, con eventual formación de una fístula anorrectal, que corresponde a un trayecto de paredes fibrosas comunicante entre la cripta originaria y la piel o recto. Una vez diagnosticados, los abscesos anorrectales deben ser rápidamente drenados quirúrgicamente debido al compromiso de tejidos vecinos y eventualmente evolucionar como foco de una sepsis [7].
Clasificación :
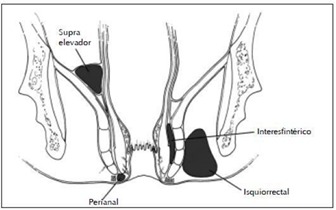 Los abscesos anorrectales se clasifican de acuerdo a su ubicación anatómica.
Los abscesos anorrectales se clasifican de acuerdo a su ubicación anatómica.
- Absceso perianal es un absceso anorrectal simple, que drena hacia la piel perianal.
- Absceso isquiorrectal: Es aquel que penetra a través del esfínter anal externo en el espacio isquiorectal y se presenta como un área difusa, tierna, indurada y fluctuante en la línea media
- Absceso interesfinteriano: Representa sólo del 2 al 5% de todos los abscesos anorrectales. Se localizan en el surco interesfinteriano entre los esfínteres interno y externo. A menudo no causan cambios en la piel perianal, pero pueden ser palpados durante el examen rectal digital como una masa fluctuante que sobresale en el lumen.
- Absceso supralevador: Pueden provenir de dos fuentes diferentes: lo más frecuente es que la infección criptoglandular viaja superiormente dentro del plano interesfinteriano hacia el espacio supralevador, O también puede deberse a un proceso inflamatorio pélvico causado por enfermedad de Crohn o colon perforado por enfermedad diverticular o cáncer. La fuente potencial de infección pélvica se determina mejor a partir de la historia del paciente.
- Absceso de herradura: Es un absceso perirrectal complejo que más a menudo se forma posterior al canal anal. El espacio potencial donde se origina el absceso está unido por el suelo pélvico, el ligamento anococcígeo inferior, por el coxis y canal anal. A causa de estos límites relativamente rígidos, los abscesos en este espacio se ven forzados a extenderse hacia el espacio unilateral o bilateralmente (herradura)
EPIDEMIOLOGÍA
Se estima que hay aproximadamente 100.000 casos de infección anorrectal por año en Estados Unidos, siendo probablemente una subestimación ya que muchos pacientes con síntomas proctológicos prefieren ocultar sus síntomas por miedo o vergüenza. La edad media de presentación es de 40 años (rango 20 a 60). Los hombres son dos veces más propensos a desarrollar Absceso anorrectal y/o fístula en comparación con las mujeres [7].
FISIOPATOLOGÍA
Los abscesos anorrectales se producen en un 90 a 97% por obstrucción de las criptas anales, ya sea por traumatismos, cuerpos extraños o material fecal (primarios).
Como probable explicación se plantea que:
- Un foco de material infectante ingresa a las criptas, donde se acumula en forma de embudo
- Se forma una colección con formación de absceso en el sitio de infección
- Luego, la infección se propaga a través de los tejidos perianales y perirrectales
El resto de los abscesos son secundarios a otras patologías, entre las que destacan la enfermedad de Crohn, tuberculosis, cirugías previas, trauma, cáncer anal o rectal, radiación, linfomas.
Los abscesos anorrectales y las fístulas pueden considerarse como dos fases secuenciales del mismo proceso infeccioso. Un absceso representa la fase aguda de la infección, mientras que una fístula representa la fase crónica. Por lo tanto, no es sorprendente que entre el 30 al 70% por ciento de los abscesos anorrectales estén asociados con una fístula anorrectal concomitante y que entre el 30 al 40% de los pacientes desarrollan una fístula anorrectal [7].
CLÍNICA
El dolor es el síntoma principal, por lo general es muy intenso e incapacitante, de tipo punzante y que se intensifica al sentarse, deambular, toser o estornudar. Puede acompañarse de hipertermia e hiperemia local, con o sin supuración transanal, fiebre y rectorragia. El estado general no se encuentra afectado, a menos que coexistan otras enfermedades como diabetes o estados de inmunosupresión; en estos pacientes la evolución es muy rápida y grave, pudiendo extenderse en todo el periné, dando lugar a una gangrena de Fournier, que puede poner en riesgo la vida. En los casos en los que ya se ha establecido una fístula la molestia más frecuente es la presencia de uno o varios orificios en la periferia de la apertura anal por los cuales drena secreción purulenta en forma continua o intermitente, rara vez se expulsa gas o materia fecal durante la defecación a través de estos orificios; la presencia de secreción o heces irrita la piel y ocasiona ardor y prurito. El dolor por lo general es poco intenso. Cuando se ocluyen los orificios secundarios perianales reaparecen síntomas y signos similares a los del absceso anorrectal.
DIAGNÓSTICO
El interrogatorio y la exploración proctológica son fundamentales en el caso de los abscesos anorrectales, es necesario descartar antecedentes de enfermedad inflamatoria intestinal, diabetes mellitus o enfermedades inmunosupresoras.Para la exploración el paciente debe ser colocado en una posición que permita una
inspección y una palpación adecuadas, si no se cuenta con mesa de exploración proctológica se recomienda la posición de Sims con buena iluminación; se debe iniciar con la inspección de la región perianal, perineal, glúteos y región sacroccígea; por lo general se observa una tumefacción con hiperemia local, a la palpación puede haber hipertermia y la tumefacción puede ser fluctuante y muy dolorosa. Durante el tacto rectal se deben buscar puntos de abombamiento y dolor en el conducto anal y parte baja del recto; en ocasiones el guante sale manchado con material purulento, en algunos pacientes se puede realizar anoscopía, maniobra que permite observar la cripta afectada drenando al nivel de la línea dentada. En la actualidad el ultrasonido endoanal y endorrectal, la tomografíacomputada y la resonancia magnética, permiten evaluar la extensión y profundidad de los abscesos. Se debe hacer diagnóstico diferencial con otros procesos supurativos.
TRATAMIENTO
El absceso anorrectal constituye una urgencia y el tratamiento que se plantea es:
- Incisión y drenaje: en el caso de abscesos perianales o isquiorrectales que son palpables y presentan fluctuación se puede realizar una incisión con anestesia local en forma radiada y lo más cercano posible a la apertura anal, ya que en caso de que se desarrolle una fístula, ésta se presentará con un trayecto corto y más fácil de resolver; cuando el absceso anorrectal no es palpable en la región perianal y el paciente refiere dolor intenso durante la exploración, se recomienda el tratamiento bajo anestesia y en pabellón, en este caso se realiza el destechamiento del absceso con la resección de la cripta primaria, también se recomienda la exploración digital del absceso para evitar dejar septos internos. Cuando existen abscesos supraelevadores es conveniente descartar que no estén originados por un proceso intraabdominal.
- ATB: Los antibióticos sólo están indicados en los casos en los que la infección de tejidos blandos es extensa y abarca el periné u otras regiones más distales al sitio inicial de la infección; también se indican en pacientes con enfermedadvalvular cardiaca, con prótesis óseas, diabéticos, inmunocomprometidos, y en enfermos con SIDA. En estos casos se recomienda el empleo de antibióticos de amplio espectro tanto para aerobios como para anaerobios (ciprofloxacino y metronidazol) durante un lapso de siete días después del drenaje amplio del proceso infeccioso. Los cultivos se justifican en caso de pacientes que han estado en varios cursos de antibióticos, que pueden desarrollar resistencia, con dolor fuera de proporción con los hallazgos físicos o que se sabe que están inmunocomprometidos (Por ejemplo, leucemia o linfoma). Estos pacientes pueden albergar bacterias inusuales o resistentes.
- Antiinflamatorios: AINES orales
- CLÍNICA</span></strong></p> <p>Como aproximación, se debe preguntar al paciente sobre antecedentes mórbidos relevantes, antecedentes ginecológicos (embarazos), así como hábitos de alimentación y defecatorios. En cuanto a la historia clínica, los pacientes con procidencia rectal presentan síntomas que incluyen abdominales malestar, evacuación intestinal incompleta y secreción de moco y/o secreción asociada a las heces con alteración del hábito intestinal y una masa que ha prolapsado a través del ano. El esfuerzo para iniciar o completar la defecación, la evacuación incompleta y una historia de maniobras digitales para ayudar la defecación son altamente sugerentes. La presencia de dolor no es una característica típica y obliga a pensar en otro diagnóstico.</p> <p>El examen físico suele ser diagnóstico de la procidencia rectal. El signo más común es una protrusión de recto por el orificio anal que puede ser intermitente. Puede ser mejor identificado con el paciente en la posición de cuclillas o incluso sentado en posición ginecologica. Puede ser utilizado un especulo para ayudar en la visualización del perineo. Los anillos concéntricos del recto que sobresalen por el ano son el sello distintivo del prolapso rectal. El examen rectal digital puede detectar un ano con tono atenuado del esfínter, una masa y concomitante otra patología del piso pélvico (p. e., Rectocele, cistocele o prolapso uterino). Se debe pedir al paciente que realice continencia voluntaria del esfínter anal, así como pujo como una simulación de la defecación con el fin de evaluar la contracción adecuada y Relajación de los músculos del suelo pélvico.</p> <p><strong><span style=»letter-spacing: 0.3px;»>DIAGNÓSTICO
El diagnóstico de procidencia rectal se basa en la observación de protrusión rectal en examen. Una revisión completa de los hábitos intestinales es esencial, ya que hasta el 75 % de los pacientes experimentan incontinencia fecal, mientras que el estreñimiento se informa en el 15 al 65 % de los pacientes con procidencia rectal. Además, una revisión detallada de la dieta, la ingesta de fibra y de líquidos. Con esto se pueden, a menudo, identificar causas comunes de estreñimiento.
TRATAMIENTO
Manejo Medico: El tratamiento médico inicial para todos los pacientes incluye
- Alimentación: Asegurar una ingesta adecuada de líquidos y fibra. Alimentos de alta fibra (vegetales y cereales). Al menos 2 litros de agua por dia sin aditivos. se utilizan para Regular los movimientos intestinales y tratar de controlar la infiltración y/o el estreñimiento.
- Laxantes: En líquido, enemas y supositorios puede ser necesario para pacientes con estreñimiento severo y dificultad para evacuar el colon.
- Ejercicios: Los ejercicios musculares del suelo pélvico (por ejemplo, Kegel) pueden resultar en mejoría de los síntomas en prolapso de órganos pélvicos en las mujeres. Sin embargo, no hay datos que sugieran que los ejercicios pueden tratar eficazmente la procidencia rectal.
- Biorretroalimentación: Aunque se dispone de datos limitados sobre la biorretroalimentación específica para el prolapso rectal, en estudios que relacionan la biorretroalimentación para pacientes con incontinencia fecal, entre el 30 y el 90% muestran mejoría sintomática cuando se completa un ciclo completo de terapia. Esto sería una medida paliativa sólo para los síntomas y no trata el prolapso [13]..
Manejo Quirúrgico: Es el procedimiento de regla para los candidatos seleccionados, ya sea por vía intraabdominal o perineal. No existen ensayos aleatorios que comparan entre ambas opciones de reparación quirúrgica. Las tasas de morbimortalidad y los resultados quirúrgicos varían, dependiendo del abordaje quirúrgico, que también depende del estado clínico. Las indicaciones principales para una reparación quirúrgica incluyen la sensación de una masa compuesta con intestino prolapsado, incontinencia fecal y/o estreñimiento asociados con la procidencia rectal. La simple presencia de prolapso rectal es una indicación para la reparación quirúrgica debido a la progresión eventual de síntomas, el debilitamiento del esfínter y riesgo de encarcelamiento, aunque el enfoque quirúrgico óptimo no ha sido aclarado. En general, los pacientes con procidencia deben someterse a una consulta quirúrgica para determinar la urgencia
BIBLIOGRAFÍA
- Roberto, Ortuño B., Gellona V. José, and Bellolio R. Felipe. PATOLOGÍA ANAL BENIGNA. En Manual De Patología Quirúrgica, editado por Eulufi Fernando Crovari y Véliz Manuel Manzor, 301-12. Ediciones UC, 2014.
- Ronald Bleday, MD, Elizabeth Breen, MD; HEMORRHOIDS: CLINICAL MANIFESTATIONS AND DIAGNOSIS, UpToDate. Última actualización: julio 2016
- Ronald Bleday, MD, Elizabeth Breen, MD; TREATMENT OF HEMORRHOIDS, UpToDate. última actualización: julio 2016
- Jacobs D. Clinical practice. Hemorrhoids. N Engl J Med. 2014 Sep 4;371(10):944-51.
- Elizabeth Breen, MD, Ronald Bleday, MD; ANAL FISSURE: MEDICAL MANAGEMENT, En UpToDate. Última actualización: mayo 2016
- Schlichtemeier S, Engel A. Anal fissure. Aust Prescr. 2016 Feb;39(1):14-7.
- Elizabeth Breen, MD, Ronald Bleday, MD; PERIANAL AND PERIRECTAL ABSCESS, En UpToDate. Última actualización: abril 2017
- Phillips RKS. ANAL FISTULA: EVALUATION AND MANAGEMENT. In: Colorrectal Surgery. 2nd ed. London: WB Saunders Company Limited; 2002, p. 299-328.
- Elizabeth Breen, MD, Ronald Bleday, MD; ANORECTAL FISTULA: CLINICAL MANIFESTATIONS, DIAGNOSIS, AND MANAGEMENT PRINCIPLES, UpToDate. Última actualización: julio 2015
- M. Á. Corral de la Calle, J. Encinas de la Iglesia, G. Fernández Pérez, D. Agueda del Bas; Ávila, Enfermedad fistulosa perianal en Resonancia Magnética; SERAM 2012 / S-0966
- Elizabeth Breen, MD , Ronald Bleday, MD; APPROACH OF PATIENT WITH ANAL PRURITUS. Última actualización: mayo 2016
- Madhulika G Varma, MD, Scott R Steele, MD, FACS, FASCRS, OVERVIEW OF RECTAL PROCIDENTIA (RECTAL PROLAPSE), UpToDate. Última actualización: marzo 2017
- Norton C, Cody JD, Hosker G. BIORRETROALIMENTACIÓN Y/O EJERCICIOS ESFINTERIANOS PARA EL TRATAMIENTO DE LA INCONTINENCIA FECAL EN ADULTOS (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, número 3, 2008. Oxford, Update Software Ltd. Disponible en: http://www.update-software.com.

