Definición
Las enfermedades pulmonares difusas, (o intersticiales), son un conjunto heterogéneo de más de 200 enfermedades pulmonares y sistémicas, que se caracterizan por comprometer al pulmón y manifestarse radiológicamente por una alteración extensa de la imagen radiológica normal del mismo. En estas entidades puede verse comprometido el intersticio pulmonar, los espacios alveolares, los bronquiolos o los vasos sanguíneos.
Clasificación
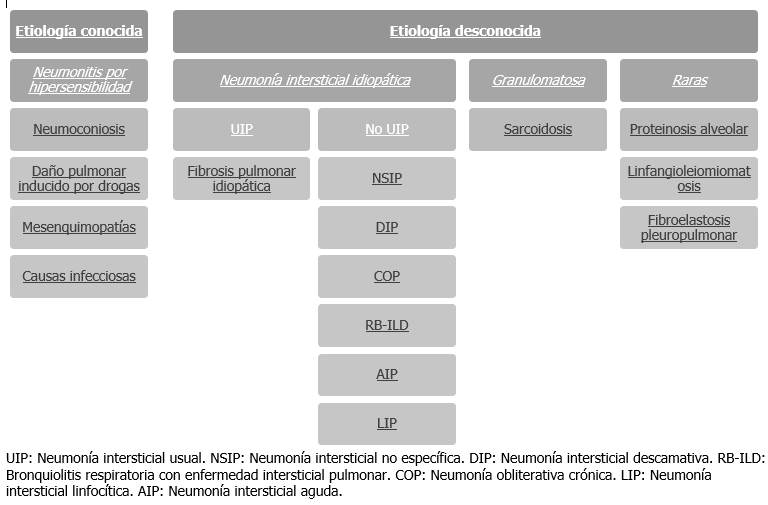
Existen múltiples propuestas de clasificación y el tratamiento y pronóstico de las distintas EPD varía según su etiología, por lo que un diagnóstico correcto es importante (clasificación en la siguiente tabla).
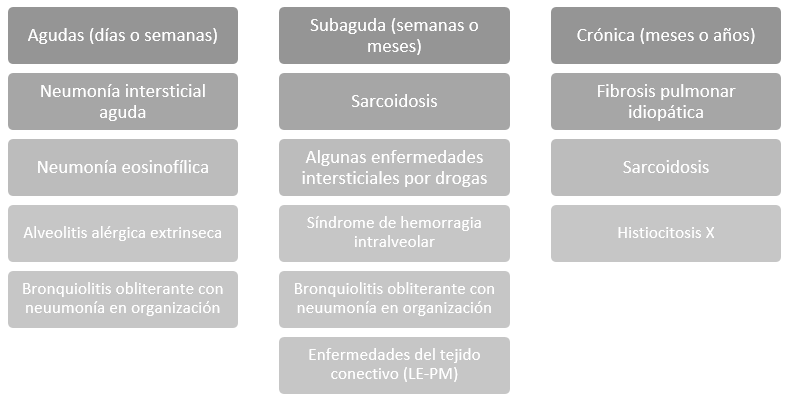
En la práctica clínica, durante el abordaje inicial, es útil clasificarlas por temporalidad (por ejemplo, la neumonía por Pneumocystis jiroveci se presenta como una EDP aguda, mientras que la fibrosis pulmonar idiopática se presenta como una patología de curso crónico) y a la temporalidad, se le asocia la etiología
Epidemiología
Cada patología tiene una determinada epidemiología, características clínicas específicas, evolución y tratamiento.
Dentro de las EPD de etiología desconocida más comunes tenemos la sarcoidosis, fibrosis pulmonar idiopática y la fibrosis pulmonar asociada a ETC. Entre las EPD de etiología conocida más frecuentes, podemos nombrar las secundarias a exposición laboral/ambiental, especialmente por inhalación de polvos inorgánicos y humos o gases.
Cuadro clínico
Puede tener distintas presentaciones clínicas, desde asintomáticos, con síntomas de enfermedad sistémica pero asintomáticos desde el punto de vista respiratorio o con gran compromiso pulmonar.
Historia clínica
- Temporalidad de los síntomas: tanto la duración como la velocidad de progresión orientan a diferentes patologías (ver tabla adjunta).
- Género: algunas patologías son exclusivamente femeninas (como LAM9 o predominantemente se presentan en las mujeres (sarcoidosis).
- Edad de presentación: Hay diferente distribución de las enfermedades según edad. Por ejemplo de 20-40 años es más frecuente la sarcoidosis, LAM, granuloma eosinofílico mientras que a los 50 años es más esperable encontrar una fibrosis pulmonar idiopática.
- Historia familiar: Aproximadamente el 10% de las fibrosis pulmonares tiene asociado un componente familiar. Se ha encontrado asociación además en neurofibromatosis, sarcoidosis, microlitiasis alveolar.
- Historia médica: Tanto por la misma enfermedad de base como por la medicación asociada. (Fármacos asociados a daño pulmonar pueden encontrarse en la siguiente página web: http://www.pneumotox.com)
- Hábito tabáquico: Importante pues se ha relacionado el tabaquismo activo o suspedido relacionado con bronquiolitis respiratoria o neumonía interticial difusa, entre otras.
- Ocupación: Este factor ha de investigare en detalle. Además de exposiciones laborales, indagar pasatiempos que impliquen una exposición nociva. (Pajaros, aserrines, animales, fuentes de agua, productos agrícolas entre otros).
Clínica:
- Disnea, de inicio insidioso, por lo mismo es poco evidente incluso para el paciente, por lo que puede negarlo al interrogatorio dirigido.
- Tos, predominantemente no productiva.
- Hemoptisis, en síndromes que implican hemorragia alveolar como LAM, esclerosis tuberosa, vasculitis granulomatosa, etc. Es necesario recalcar que puede no existir anemia y el sangrado se presenta como disnea asociado a anemia ferropénica. El desarrollo de hemoptisis en un paciente con antecedente de EPD sugiere complicación maligna.
- Dolor torácico: poco frecuente, pero puede existir dolor pleurítico asociado a enfermedades del tejido conectivo (ETC), drogas o instalación de neumotórax.
- Síntomas extrapulmonares: Es importante consignar síntomas sistémicos, que pueden ser compatible con ETC (esclerodermia, vasculitis…) u otras enfermedades (síndrome post-irradiación), aunque se ha de tener en cuenta que los síntomas pulmonares pueden precceder a los sistémicos en LES, AR, DM y PM.
Examen físico:
- Examen pulmonar
- Crépitos, inespecíficos, pero frecuentes que pueden ser basales o ubicarse en la línea axilar posterior.
- Examen cardiaco
- Puede ser normal, pero si se asocia hipertensión pulmonar, cor pulmonale podría pesquisarse aumento del P2, ruido de galope).
- Acropaquia, común en las EPD, así como también otras enfermedades (MAV, FQ, enfermedades malignas del pulmón o pleura, entre otras).
Exámenes adicionales:
Radiografía de tórax:
- Es el examen fundamental, más económico y disponible en nuestro medio; si bien es inespecífico permite apreciar algunos elementos:
- Volúmenes pulmonares, que generalmente se encuentran disminuidos (excepto LAM, histiocitosis X y cuando se asocia enfisema pulmonar avanzado).
- Distribución lesional.
- Predominio superior: silicosis, histiocitois X, TBC.
- Predominio tercio medio: sarcoidosis.
- Predominio inferior: asbestosis, fibrosis pulmonar idiopática, ETC
- Predominio unilateral: linfangitis carcinomatosa, edema pulmonar, problemas aspirativos, neumonitis postirradiación
- Así también, puede evaluarse la presencia de neumotórax, derrame pleural y signos radiológicos de hipertensión pulmonar o de enfermedad neoplásica.
TAC de tórax:
- Define en más detalle el compromiso intersticial, alveolar, de vía aérea, vascular, permitiendo además la exploración del mediastino. Las imágenes en TAC de alta resolución se establecen en patrones radiológicos. Es importante en la solicitud de cualquier examen radiológico indicar la información previa, para que el radiólogo pueda interpretar adecuadamente los resultados.
En la siguiente tabla se muestra una clasificación de patrones radiológicos en TAC de tórax y sus probables etiologías.
|
Patrón Tomográfico |
Probables Etiologías |
|
Vidrio esmerilado/Condensación |
– Neumonitis por hipersensibilidad – Neumonia organizativa – Neumonia por Pneumocystis – Hemorragia alveolar difusa |
|
Fibrosis |
– Fibrosis pulmonar idiopática – Neumonitis por hipersensibilidad crónica – Neumoconiosis |
|
Nodular/Micronodular |
– Sarcoidosis – Histiocitosis de Langerhans – Vasculitis – Tuberculosis |
|
Mosaico/Quístico |
– Bronquiolitis – LAM |
Estudio funcional
La importante repercusión en la estructura del pulmón determina alteraciones a nivel funcional, es por eso que se realiza estudio funcional, tanto al diagnóstico como durante el seguimiento.
- Espirometría
- Clásicamente patrón restrictivo, con reducción de los volúmenes pulmonares.
- Capacidad de difusión del monóxido de carbono (DLCO)
- Mide de forma indirecta la eficiencia de la transferencia de oxigeno de alveolos a capilares.
- Se encuentra frecuentemente reducida y quede anteceder a la alteración de los volúmenes pulmonares.
- Su modificación es paralela al curso de la enfermedad.
- Gasometría arterial
- En reposo
- Generalmente normal, puede presentar ligera hipoxemia en etapas avanzadas.
- pCO2 ligeramente disminuido
- En ejercicio
- pO2 baja de forma importante
- Gradiente alveoloarterial de oxigeno aumenta de forma significativa.
- En reposo
- Test de caminata de 6 minutos
- Permite medir tolerancia al ejercicio en parámetros de disnea, metros caminados, saturación de oxigeno inicial y durante a marcha. Otorga excelente información.
Fibrobroncoscopía (FBC): de gran utilidad, permite el estudio del parénquima pulmonar.
- Lavado bronquialveolar (LBA). Se instilan 100 cc de solución salina, que luego se rescatan y se estufdia el recuento celular total y fórmula diferencial (tabla adjunta), por ejemplo:
- Linfocitosis >30% es frecuente en neumonitis por hipersensibilidad y sarcoidosis
- Eosinofília >25% indica neumonía eosinofílica
- Neutrofilia >20% observa en infección pulmonar, exacerbacion de fibrosis pulmonar o distres respiratorio.
- Recuento celular normal en LBA
-
Lavado Bronquioalveolar (LBA)
Recuento celular total
– 10 a 15 millones cel/100 ml
Recuento diferencial normal
– Macrófagos: 80-95%
– Linfocitos: 4-15%
– Neutrófilos: 1-4%
– Eosinófilos: 0,1-0,5%
- Además, se pueden hacer tinciones especiales según sospecha:
- Hemosiderófagos en el caso de hemorragia alveolar
- Tinción de Ziehl Neelsen para el estudio de tuberculosis
- Tinción de Grocott en neumonía por Pneumocystis jiroveci
- Tinción para estudio de células neoplásicas
- Biopsia transbronquial (BTB), durante el mismo procedimiento es posible obtener muestras de tejido por medio de una pequeña pinza. La limitación en la cantidad de tejido que puede obtenerse puede limitar el diagnóstico, por lo que es necesario tomar no menos de 6 muestras de tejido. Se adjunta en la siguiente tabla las patologías susceptibles de ser diagnosticadas por biopsia.
- De no ser diagnostica la primera BTB, puede repetirse y eventualmente plantearse la posibilidad de una biopsia pulmonar quirúrgica.
|
Diagnóstico de EPD por BTB |
|
Sarcoidosis |
|
Aleveolitis alérgica extrinseca |
|
Neumonía organizantee criptogénica |
|
Beriliosis crónica |
|
Proteinosis alveolar |
|
Linfangitis carcinomatosa |
|
Carcinoma bronquioloalveolar |
Tratamiento
Dado que no es posible revertir la fibrosis, el objetivo terapéutico consiste en:
- Identificación y eliminación precoz de la causa, cuando se conoce.
- Supresión agresiva de la inflamación aguda y crónica
- Reduciendo el daño pulmonar posterior.
- Corticoides siendo pilar fundamental, se desconoce aun dosis y duración de tratamiento óptimo.
- Azatioprina y ciclofosfamida se ha utilizado con éxito variable (con y sin corticoides)
- Tratamiento de la hipoxemia (Pao2 <55 mmHg) en reposo o en ejercicio con oxígeno suplementario.
- Puede hacerse necesario el manejo de cor pulmonale al tiempo que la enfermedad avanza.
- Se demostró que la rehabilitación pulmonar mejora la calidad de vida en los pacientes con ILD.
- Considerar transplante pulmonar.
Seguimiento
Por especialista, de forma crónica y seriada.
Resumen
- Las EPD corresponden a un grupo de enfermedades que se caracterizan radiológicamente por una alteración difusa y extensa de la imagen pulmonar.
- La mayoría de los pacientes consultan inicialmente por Tos no productiva y disnea.
- El diagnóstico de EPD incluye un estudio sistemático donde la historia clínica completa es fundamental para la
- orientación etiológica y el plan de estudio a seguir.
- La aproximación diagnóstica incluye imágenes pulmonares, estudio de funcionalidad, fibrobroncoscopía con LAB y/o BTB, pudiéndose a biopsia quirúrgica.
- El tratamiento consiste en eliminar la causa de inflamación pulmonar cuando es posible, y una supresión agresiva de esta inflamación.
Caso clínico
Paciente de 68 años, tabaquismo suspendido hace 5 años IPA 20. Consulta por tos seca sin fiebre hace 8 meses, a la que se agrega disnea progresiva hace 2 meses. No ha bajado de peso, tiene crepitaciones bibasales y saturación 92%. La radiografía de tórax muestra un patrón de “panal de abejas” bibasal.
|
Patrón Tomográfico |
Probables Etiologías |
|
Vidrio esmerilado/Condensación |
– Neumonitis por hipersensibilidad – Neumonia organizativa – Neumonia por Pneumocystis – Hemorragia alveolar difusa |
|
Fibrosis |
– Fibrosis pulmonar idiopática – Neumonitis por hipersensibilidad crónica – Neumoconiosis |
|
Nodular/Micronodular |
– Sarcoidosis – Histiocitosis de Langerhans – Vasculitis – Tuberculosis |
|
Mosaico/Quístico |
– Bronquiolitis – LAM |

