Generalidades
El sistema linfático está constituido por ganglios linfáticos (o linfonodos) y vasos linfáticos, distribuidos estratégicamente en el organismo para detectar el ingreso de antígenos extraños. La doble circulación, linfática y sanguínea, de los ganglios les permite comunicar información inmunitaria entre sí y con órganos no linfáticos.
Un gran número de enfermedades no neoplásicas produce reacción y aumento de volumen de los ganglios (linfadenopatías). Es difícil decidir cuando un ganglio palpable constituye adenopatía; en general, se acepta que un tamaño igual o menor a 1 cm. descarta patología, y un tamaño igual o superior a 2 cm. obliga a sospecharla. Estos límites son solamente una orientación general, y se deben considerar también otros factores: cambio de volumen en poco tiempo, edad > 40 años, dolor, signos inflamatorios de vecindad, textura.
Probablemente la causa más frecuente de adenopatías son las infecciones de vecindad, en que el micro-organismo, generalmente bacteriano, ingresa al ganglio por vía linfática. Basta conocer la relación de un sitio anatómico dado con sus ganglios tributarios para dar cuenta de estas adenopatías localizadas: adenopatía submaxilar, con faringe o piezas dentarias; adenopatía pre-auricular, con conjuntiva ocular; adenopatía inguinal unilateral, con sífilis primaria u otras enfermedades venéreas, etc. En adelante, se considerarán poliadenopatías, y sólo por excepción algún tipo de adenopatía localizada especial. En la siguiente tabla se consideran las diferentes causas de poliadenopatías, mencionando algunos ejemplos de cada una de ellas. Se destaca la alta frecuencia de causas virales, y la rareza de las bacterianas, al revés de lo que ocurre en las adenopatías localizadas.
Mientras que menos del 1% de pacientes con linfadenopatías presenta una neoplasia maligna, en las benignas predominan reacciones inespecíficas (sin agente causal), seguidas en frecuencia por mononucleosis infecciosa (MI), toxoplasmosis o tuberculosis.
Valoración clínica inicial de adenopatías:
Anamnesis. Indagar por faringitis, tos, fiebre, sudoración nocturna, fatiga, pérdida de peso y dolor en ganglios. En niños y adultos jóvenes predominan trastornos benignos como infecciones de las vías respiratorias altas, MI, toxoplasmosis o tuberculosis, mientras que en mayores de 50 años aumenta la incidencia de procesos malignos.
Ante sospecha de un proceso benigno, realizar seguimiento a los 2 o 4 semanas, solicitando al paciente consultar nuevamente en caso que los ganglios aumenten de tamaño.
Examen físico. Evaluar tamaño, extensión (local o generalizada), tamaño, textura, presencia o ausencia de sensibilidad dolorosa, signos inflamatorios y esplenomegalia. La localización en el cuello suele ser benigna: infecciones de las vías respiratorias altas, lesiones bucales y dentales, MI. Las principales causas malignas son metástasis con tumor primario en cabeza y cuello, mama y tiroides. El crecimiento de ganglios supraclaviculares o escalenos suele ser patológico. El ganglio de Virchow es de ubicación supraclavicular izquierda, y su presencia indica carcinoma primario de origen digestivo, carcinoma de pulmón, mama, testículo u ovario. Un ganglio supraclavicular también puede indicar tuberculosis, sarcoidosis o toxoplasmosis.
La presencia de esplenomegalia sugiere enfermedad sistémica como Mononucleosis infecciosa (MI), linfoma, leucemia aguda o crónica, LES, sarcoidosis, toxoplasmosis.
Adenopatía axilar puede deberse a lesiones o infecciones del miembro superior ipsilateral, melanoma, linfoma, o cáncer de mama.
Adenopatía inguinal puede deberse a infecciones o traumatismos de extremidades inferiores, ETS como linfogranuloma venéreo, sífilis primaria, herpes genital o chancroide; linfomas y metástasis de tumores primarios en recto, genitales o extremidades inferiores (melanoma).
Adenopatías torácicas son observables bajo estudio radiológico, el diagnóstico diferencial de adenopatías mediastínicas e hiliares incluye procesos pulmonares primarios y enfermedades sistémicas. En jóvenes suelen vincularse a MI o sarcoidosis; histoplasmosis en zonas endémicas, o tuberculosis como adenopatía unilateral. En ancianos el diagnóstico diferencial comprende cáncer pulmonar primario, linfoma, carcinoma metastásico, tuberculosis, infección por hongos y sarcoidosis.
Adenopatías intraabdominales o retroperitoneales se asocian a procesos malignos. Considerar tuberculosis, linfoma, o en varones jóvenes un tumor de células germinales.
Estudios de laboratorio. Los estudios más solicitados son hemograma, cultivo faríngeo, radiografía de tórax o una prueba de heterófilos. Un pequeño porcentaje requiere biopsia ganglionar. El hemograma es útil para diagnóstico de leucemias, mononucleosis por VEB o CMV, linfoma leucémico, infección piógena o citopenias inmunes. Estudios serológicos muestran anticuerpos contra virus (VEB, CMV, VIH), Toxoplasma gondii, Brucella spp. Anticuerpos antinucleares o anti-DNA ayudan a confirmar LES. Radiografía de tórax suele ser negativa, ante hallazgos sospechar tuberculosis, histoplasmosis, sarcoidosis, linfoma, cáncer pulmonar primario o metastásico.
La ecografía se utiliza para determinar el eje longitudinal (L) y transversal (T) de ganglios cervicales, donde un cociente L/T < 2 sugiere malignidad, con una sensibilidad y especificidad de 95%.
La mayoría de los pacientes no requieren una biopsia. Los siguientes factores sugieren que biopsia NO es requerida: edad < 40 años, tamaño ganglionar < 1 cm2, textura blanda y ganglios sensibles. Los siguientes factores sugieren realizar biopsia: edad > 40 años, ubicación supraclavicular, tamaño ganglionar >2,25cm2, textura dura y ausencia de sensibilidad.
Síndrome mononucleósico. Diferentes agentes etiológicos son capaces de producir este síndrome caracterizado por fiebre, linfocitosis reactiva y adenopatías (tabla Nº2). La linfocitosis es igual o mayor que 50%, con al menos 10% de linfocitos reactivos. La fiebre es de intensidad variable, según la causa, y las adenopatías también varían en número y tamaño, pudiendo estar ausentes en algunos casos. Los linfocitos reactivos (linfocitos de Downey) son linfocitos T (en su mayoría CD-8), y se caracterizan por su mayor tamaño, citoplasma pálido, abundante, a veces vacuolar, y núcleo de forma irregular (monocitoide). Las causas más frecuentes y características del síndrome son virales, y entre éstas, la mononucleosis infecciosa (MI) y el síndrome mononucleósico por citomegalovirus (SMC).
Mononucleosis infecciosa
Definición y epidemiología. Síndrome mononucleósico causado por el virus Epstein – Barr, de la familia de los herpes virus. Suele aparecer entre los 15 y 35 años de edad. En los adolescentes hasta el 75% desarrolla un síndrome mononucleósico. En el niño pequeño, el virus causa un cuadro respiratorio alto inespecífico, mientras que en los adultos mayores da un cuadro inespecífico de fiebre prolongada, sin los caracteres del síndrome mononucleósico.
Etiopatogenia. La transmisión del virus es por contacto oral directo (“enfermedad del beso”), y raramente por vía genital. La infección inicial ocurre en el anillo de Waldeyer, desde donde pasa a la circulación; las células infectadas son los linfocitos B de memoria, donde el virus se replica y es detectado por los linfocitos T que finalmente controlan su proliferación.
Clínica. El periodo de incubación dura entre 4 a 6 semanas, teniendo un pródromo de astenia y fiebre leve seguida de una destacable faringitis exudativa, muy similar a una faringoamigdalitis estreptocócica, y adenopatías, preferentemente cervicales, pero que se pueden presentar en otros territorios o ser generalizadas, generalmente sensibles, simétricas y móviles. Un 50% presenta esplenomegalia, habitualmente moderada; con menos frecuencia, hepatomegalia. Un 5% presenta exantema morbiliforme sobre tronco o miembros superiores.
Diagnóstico. La MI genera formación de anticuerpos heterófilos, capaces de aglutinar eritrocitos de otras especies (equinos, ovinos), presentes en el 85% de los enfermos después de las 2 primeras semanas. Su detección (reacción de Paul-Bunell) se efectúa por técnicas muy rápidas y sencillas, de tipo cualitativo. En los casos negativos, el diagnóstico se confirma midiendo anticuerpos IgG e IgM anti-capsídicos. La infección antigua se detecta por anticuerpos EBNA (anti-núcleo viral).
Tratamiento. Sintomático, principalmente reposo en el periodo agudo, y uso de analgésicos y antipiréticos. Excepcionalmente pueden usarse corticoesteroides (prednisona) por periodos breves: cuando hay obstrucción de la vía aérea alta, anemia hemolítica, trombocitopenia grave; en otras circunstancias, sólo aumentarán el riesgo de infección bacteriana secundaria.
Pronóstico y seguimiento. La enfermedad remite entre 3 y 4 semanas. Algunos enfermos hacen un “síndrome” post-MI caracterizado por astenia y adinamia, que puede durar hasta 6 meses. Pueden presentarse complicaciones, generalmente benignas y poco frecuentes: hipertrofia amigdaliana, con obstrucción ocasional de la vía aérea alta; hepatitis (raramente ictérica); desarrollo de crioaglutininas, con prueba de Coombs directa, pero raramente con hemolisis clínica; infección faríngea estreptocócica secundaria, que sólo debe tratarse si hay demostración bacteriológica (pues las penicilinas ocasionan rash cutáneo en estos enfermos, sin que sean alérgicos a ellas, lo cual puede tener valor diagnóstico). Una complicación grave pero muy rara es la ruptura espontánea del bazo, probablemente favorecida por hiperemia esplénica (el paciente debe hacer reposo en el periodo agudo de la enfermedad), que se manifiesta como dolor abdominal o deterioro hemodinámico. Los pacientes quedan como portadores asintomáticos del virus, y de ese modo pueden transmitirlo.
Síndrome mononucleósico por citomegalovirus.
Definición y epidemiología. Síndrome mononucléosico causado por el citomegalovirus, también perteneciente a la familia de los herpes virus. Por razones poco claras, el SMC es infrecuente en adultos jóvenes, y el rango etario de la enfermedad se extiende hasta los adultos mayores. La infección por CMV puede producir defectos congénitos graves; en niños mayores y adultos es generalmente asintomática o desarrolla un SMC, mie ntras que en inmunodeprimidos suele generar una enfermedad diseminada.
Etiopatogenia. El virus se halla en sangre, leche, orina, saliva y heces. La infección por vía genital es más frecuente que en la MI, pero de curso asintomático. La infección por vía respiratoria da lugar al síndrome mononucleósico. La célula infectada primariamente es el histiocito, donde el virus se replica y provoca la reacción de linfocitos T.
Clínica. El periodo de incubación dura entre 20 a 60 días y los síntomas dominantes son fiebre elevada prolongada, fatiga intensa, mialgias y linfocitosis reactiva con linfocitos atípicos > 10% en el hemograma. En cambio, las adenopatías están ausentes o son discretas, lo mismo que la faringitis. Posteriormente, la infección suele permanecer silenciosa y reactivarse ante deterioro de la inmunidad.
Diagnóstico. El método más sensible para identificar al CMV en sangre o secreciones es la amplificación de ADN mediante PCR. A diferencia de la MI, no genera anticuerpos heterófilos.
Pronóstico y seguimiento. La infección es autolimitada en inmunocompetentes, aunque la eliminación de CMV por secreciones se mantiene por meses o años Las complicaciones son similares a las de la MI: hepatitis, anemia hemolítica, trombocitopenia, y alteraciones neurológicas como el síndrome de Guillain-Barré, la mielitis transversa o la meningitis aséptica (todas ellas infrecuentes). El diagnóstico diferencial se hará con las otras causas de síndrome mononucleósico, especialmente la MI (tabla N° 3); en el adulto mayor, también con las diversas causas de fiebre prolongada.
Tratamiento. El tratamiento es sintomático. Antivirales como el ganciclovir tienen indicación sólo en las infecciones de pacientes inmunocomprometidos, cuya expresión clínica es diferente y más grave.
Primoinfección por V.I.H.
Definición y epidemiología. Cuadro agudo posterior a la infección por V.I.H. Contagio predomina por vía sexual o transfusional.
Clínica. 50% de los sujetos desarrollan un cuadro agudo caracterizado por fiebre, dolor faríngeo, hipertrofia faringoamigdaliana, poliadenopatías, ulceraciones orales dolorosas, conjuntivitis y rash cutáneo. Puede haber linfocitosis reactiva, menos relevante que en MI o SMC. Es muy importante reconocer este cuadro, por su alta contagiosidad.
Diagnóstico. El diagnóstico debe confirmarse identificando al virus por técnica de PCR, ya que los anticuerpos tardan entre 3 – 6 meses en desarrollarse.
Tratamiento. Esta unidad no aborda el tratamiento de esta patología.
Toxoplasmosis.
Definición y epidemiología. Enfermedad infecciosa producida por el parásito intracelular Toxoplasma gondii. La enfermedad es menos frecuente en zonas cálidas y secas. Su frecuencia aumenta en grupos etarios mayores, siendo seropositiva más del 50% de la población sobre los 50 años de edad.
Etiopatogenia. El toxoplasma tiene 2 ciclos: el definitivo, en el gato, donde los esporozoítos producen gametos (fase sexual) que se fusionan y forman oocistes, posteriormente eliminados con las excretas felinas; y el transitorio, en huéspedes intermedios (cordero, cerdo, rata, hombre). El hombre puede infectarse por ingestión de alimentos contaminados con excretas felinas, por ingestión de carnes poco cocidas de cerdo o cordero, o por vía transplacentaria.
Clínica. La mayoría de las infecciones en inmunocompetentes son asintomáticas (exceptuando la infección congénita, que produce complicaciones neurológicas graves que pueden ser mortales, como hidrocefalia, microcefalia, retraso mental y coriorretinitis). El síntoma principal son las adenopatías cervicales, aun cuando en una minoría de casos pueden ser de múltiples territorios (supraclaviculares, suboccipitales, mediastínicas, inguinales). Los ganglios son de tamaño mediano, indoloros. El dolor faríngeo es infrecuente, así como los síntomas generales (fiebre, mialgias, cefalea). En los pacientes inmunodeprimidos hay compromiso encefálico y ocular severo, pero las adenopatías están ausentes.
Diagnóstico. Mediante serología, se hace pesquisando anticuerpos IgG e IgM por diferentes técnicas (ELISA habitualmente). La elevación de anticuerpos IgM suele persistir > 1 año, por lo que no necesariamente corresponde a enfermedad aguda. Los anticuerpos IgG son positivos luego de 2 o 3 semanas tras la infección, por lo que en caso de resultado negativo y fuerte sospecha clínica, los títulos deben repetirse en 3 semanas.
Tratamiento. Adultos y niños mayores inmunocompetentes no requieren terapia, excepto los raros casos severos o complicados, que son habitualmente tratados con una combinación de pirimetamina y sulfadiazina. Entre estos casos destacan neonatos con infección congénita (tratamiento durante un año), y pacientes inmunocompetentes con toxoplasmosis ocular.
Pronóstico y seguimiento. Buen pronóstico. La enfermedad se resuelve en algunas semanas, pero las adenopatías pueden persistir por meses. Las complicaciones son infrecuentes: neumonía, miocarditis, encefalopatía. La más frecuente es la corioretinitis, si bien se observa generalmente en toxoplasmosis congénita o en pacientes inmunodeprimidos.
Adenitis tuberculosa.
Definición y epidemiología. Infección tuberculosa de un ganglio cervical, producida principalmente por Mycobacterium tuberculosis (u otras micobacterias atípicas), siendo la forma extrapulmonar más frecuente. En décadas pasadas se observaba principalmente en sujetos inmunocompetentes, pero su incidencia fue decreciendo en el tiempo. Actualmente predomina en pacientes con SIDA y en niños.
Clínica. El compromiso es generalmente localizado a la región cervical y supraclavicular. Los ganglios son indoloros; crecen lentamente y tienden a comprometer una cadena, adhiriéndose entre sí (ganglios en rosario); pueden llegar a presentar fluctuación (por caseificación) y raramente fistulización. Actualmente es raro observar secuelas, con fibrosis y fístulas crónicas.
Diagnóstico. Por punción ganglionar y cultivo de Koch; en los pacientes inmunodeprimidos la población bacilar es mucho mayor, de modo que la baciloscopía en el material aspirado puede ser positiva. Si la punción es insuficiente, el diagnóstico se hará por biopsia ganglionar con baciloscopía y cultivo de Koch. El diagnóstico diferencial incluye diversos trastornos infecciosos, neoplasias como linfomas o carcinomas metastásicos, enfermedad de Kikuchi, de Kimura y de Castleman.
Tratamiento. En Chile se utiliza el siguiente esquema de isoniacida, rifampicina, pirazinamida y etambutol.
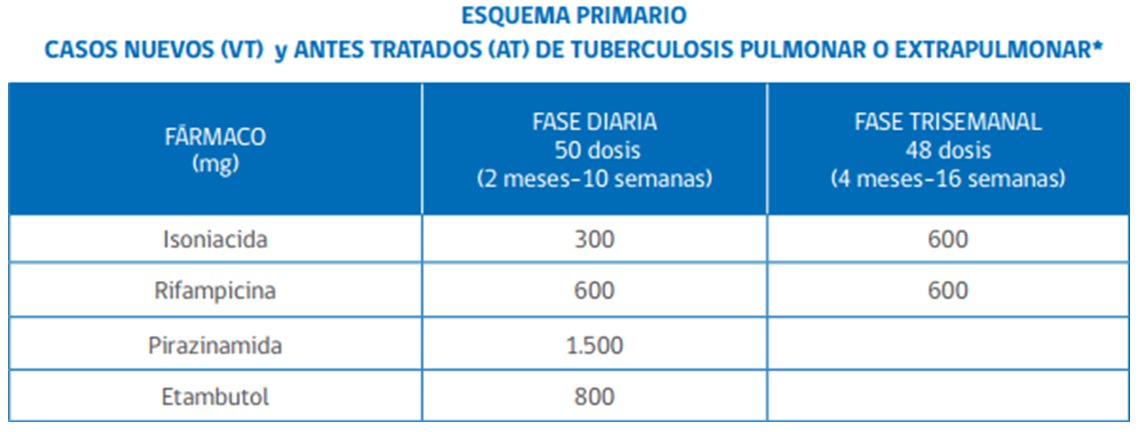
Pronóstico y seguimiento. Tratamiento adecuado entrega remisión casi total.
Adenopatías en enfermedades autoinmunes.
Definición y epidemiología. Adenopatías bajo contexto de enfermedad autoinmune. Se observa con mayor frecuencia en pacientes con LES, artritis reumatoide, y síndrome de Sjögren.
Etiopatogenia. Específica para cada patología autoinmune.
Clínica. Ganglios en territorio cervical o generalizados, indoloros, no adheridos a piel ni a planos profundos.
Diagnóstico. Indagar presencia de enfermedad autoinmune de base. El diagnóstico diferencial con linfomas es importante, ya que las enfermedades autoinmunes se asocian con una mayor frecuencia de éstos. La biopsia ganglionar muestra hiperplasia reactiva inespecífica; ocasionalmente es necesario indicar inmunohistoquímica.
Tratamiento. Específica para cada patología autoinmune.
Pronóstico. Específica para cada patología autoinmune.
Adenopatías de causa medicamentosa.
Definición y epidemiología. Es un tipo de reacción adversa a medicamentos. Infrecuente.
Etiopatogenia. Destacan penicilina, sulfas y aspirina, que provocan una reacción tipo enfermedad del suero, por depósitos endoteliales de complejos inmunes fármaco-anticuerpo. Ingestión de anticonvulsivantes como fenitoína o hidantoína por periodos prolongados (al menos 4 meses) pueden provocar una hiperplasia ganglionar predominantemente cervical, a veces voluminosa, muy similar a la causada por linfomas.
Clínica. Cuadro de fiebre, rash urticarial, poliartralgias y adenopatías que inicia entre 3 a 8 días tras la administración del medicamento.
Diagnóstico. Sospechar por la reacción temporal con el medicamento, asociada al complejo sintomático. Ante uso de anticonvulsivante y adenopatía voluminosa evaluar indicación de biopsia. La histopatología muestra alteraciones similares a las producidas por infecciones virales (ej. MI), aunque a veces la presencia de inmunoblastos binucleados semejantes a células de Reed-Sternberg, puede originar confusión con linfoma.
Tratamiento. Suspensión del medicamento.
Pronóstico. Remite con el tratamiento. Un porcentaje minoritario de pacientes puede evolucionar hacia un linfoma, Hodgkin o no-Hodgkin.
Enfermedad por arañazo de gato.
Definición y epidemiología. Enfermedad producida a partir del parásito gram negativo Bartonella henselae. Aparece de preferencia en climas cálidos y húmedos. Su prevalencia es similar en niños y adultos.
Etiopatogenia. Transmisión por arañazo o mordida de gato infectado. El sitio de la inoculación puede pasar inadvertido, o formarse lesión pustulosa 3 a 5 días después; una a tres semanas más tarde se inflama el ganglio tributario.
Clínica. Provoca habitualmente una adenopatía localizada, con signos inflamatorios (dolorosa), que puede ir a la supuración en un 30% de los casos; cuando se fistuliza espontáneamente no deja cicatriz. Las localizaciones más frecuentes son, en ese orden: axilar, cervical e inguinal. Un 50% de los enfermos manifiesta fiebre, malestar general y anorexia. Una proporción menor presenta adelgazamiento y diaforesis nocturna. Los síntomas ceden en semanas, mientras que las adenopatías duran unos meses. En mayores de 60 años rara vez presenta adenopatía; es más frecuente hallar encefalitis y/o fiebre de origen desconocido. 10-15% presenta alguna forma atípica con un cuadro clínico extraganglionar o complicado.; por ej el síndrome óculoglandular de Parinaud, con infección ocular que provoca una conjuntivitis granulomatosa y posteriormente adenopatía preauricular.
Diagnóstico. Serología; un título de IgG superior a 1:64 o IgM positivo se consideran significativos, asociado a clínica compatible. El examen por PCR es más sensible y específico, pero raramente necesario.
Tratamiento. El tratamiento se hace con antimicrobianos de acción sistémica (por ej. azitromicina durante 5 días, 500 mg. el primer día, y 250 mg c/24h por 4 días); su necesidad es discutible en los casos no complicados, pues no acorta la duración de la enfermedad. El drenaje de ganglios supurados por aspiración con aguja gruesa evita la formación de fistulas crónicas.
Pronóstico y seguimiento. En inmunocompetentes suele ser autolimitada y no deja secuelas. Con escasa frecuencia la enfermedad se hace generalizada, con poliadenopatías y hepatoesplenomegalia. Complicaciones infrecuentes son: encefalopatía, artritis, neumonitis atípica o hepatitis granulomatosa.
Enfermedad de Kikuchi.
Definición y epidemiología. También conocida como enfermedad de Kikuchi-Fujimoto, linfoadenitis histiocitaria necrotizante, es un síndrome benigno y autolimitado. Muy baja prevalencia, principalmente en países asiáticos y mujeres. La edad media de los afectados es de 21 años.
Etiopatogenia. Su etiopatogenia aún se discute. Se ha relacionado a etiología infecciosa o autoinmune (LES), pero no ha sido demostrada.
Clínica. Las adenopatías son preferentemente cervicales, entre 0,5 – 4 cm (unilaterales en el triángulo cervical posterior), aunque pueden generalizarse; son precedidas por un pródromos de fiebre y síntomas de tipo gripal. En un 25% de los casos existe un síndrome mononucleósico. Se resuelven en un lapso variable, desde pocas semanas hasta 6 meses.
Diagnóstico. Examen citológico de una punción ganglionar, pero sólo es confirmada por biopsia escisional de un ganglio afectado. Puede ser difícil la diferenciación con adenopatía lúpica o con linfoma de Hodgkin.
Tratamiento: Sintomático (AINES). Uso de corticoides solamente en formas graves o con complicaciones (considerar cuadros de fiebre alta prolongada y adenopatías cervicales múltiples).
Pronóstico y seguimiento. Porcentaje de recurrencias del 3%. Complicaciones infrecuentes: meningitis aséptica, ataxia cerebelosa, hepatitis, síndrome tipo lupus.
Resumen (Puntos a recordar)
- Frente a un paciente con adenopatías, lo primero es descartar una etiología maligna, y luego indagar por las causas más frecuentes (MI, toxoplasmosis y tuberculosis).
- Las adenopatías benignas poseen un pronóstico diferente en pacientes inmunodeprimidos.
- Si bien las adenopatías benignas en general tienen buen pronóstico, un bajo porcentaje puede desarrollar complicaciones de pronóstico grave.
- A diferencia del síndrome mononucleósico por citomegalovirus, la mononucleosis infecciosa presenta adenopatías y faringitis más destacadas, y anticuerpos heterófilos.
- Pacientes infectados con VEB o CMV asintomáticos, o que hayan presentado un cuadro clínico anteriormente, pueden transmitir el virus.
- Solo un 50% de los pacientes infectados por VIH desarrolla primoinfección.
- La detección por PCR es útil en el diagnóstico de síndrome mononucleósico por citomegalovirus, primoinfección por VIH, y enfermedad por arañazo de gato.
- La toxoplasmosis y enfermedad por arañazo de gato suelen ser autolimitadas (excepto en población de riesgo; pacientes con inmunodeficiencia, y alto riesgo de trastornos congénitos por toxoplasmosis en embarazadas).
- La enfermedad por arañazo de gato y la enfermedad de Kikushi habitualmente presentan una adenopatía aislada.
- La adenitis tuberculosa es la forma extrapulmonar más frecuente de tuberculosis.
- Medicamentos que pueden producir adenopatías: sulfas, penicilinas, aspirinas y anticonvulsivantes (fenitoína, hidantoína).
Tabla N°1
| Causas de poliadenopatías benignas | ||||
| Bacterianas | Virales | Parasitarias | Inmunológicas | Medicamentos |
| Tifoidea, brucelosis, tuberculosis. | Mononucleosis infecciosa, citomegalovirus, rubéola, hepatitis A, HIV, adenovirus. | Toxoplasmosis. | LES, síndrome de Sjögren, enfermedad de Kikuchi. | Fenitoína, hidantoína, carbamazepina. |
Tabla N°2
| Causas más frecuentes de síndrome mononucléosico |
| Virus de Epstein-Barr |
| Citomegalovirus |
| Rubeóla |
| Virus de la hepatitis A |
| Toxoplasma gondii |
| Adenovirus |
Tabla N°3
| Diagnóstico diferencial entre MI y SMC | ||
| MI | SMC | |
| Fiebre | +++ | +++ |
| Faringitis | +++ | + |
| Adenopatías | +++ | + |
| Esplenomegalia | ++ | +- |
| Anticuerpos heterófilos | (+) | (-) |
Caso Clínico
Un joven de 18 años consulta por masa inguinal dolorosa, de 4 días de evolución. No ha presentado fiebre ni compromiso del estado general. El examen físico revela un conglomerado ganglionar inguinal derecho, formado por 3 a 4 ganglios algo adheridos entre sí, muy sensibles al tacto, con leve edema, sin fluctuación. No hay otras adenopatías palpables ni visceromegalia abdominal. Entre los antecedentes relevantes, niega relaciones sexuales recientes, y no ha advertido lesiones cutáneas en las extremidades, aunque tiene 2 gatos pequeños con los que juega y que ocasionalmente le causan rasguños en las extremidades.
Exámenes diagnósticos: Serología para Bartonella henselae.
Tratamiento: Azitromicina durante 5 días.

