URGENCIAS OBSTÉTRICAS
1. DISTOCIA DE HOMBROS
1.1. Definición
Después de la salida de la cabeza, hay un atascamiento del hombro anterior en la sínfisis púbica, en el diámetro anteroposterior en forma menos común, la distocia de hombros puede ser el atascamiento del hombro posterior, en el promontorio del sacro.
La cabeza puede estar atascada contra el perineo, lo que se conoce como el “signo de la tortuga”.
Importancia
La distocia de hombros está asociada a trauma para la mujer y el feto. Las complicaciones incluyen:
Fetales y neonatales
- Hipoxia o asfixia y secuelas
- Lesiones al nacer:
- − Fracturas de clavícula, húmero
- − Parálisis del plexo braquial
- Muerte
Maternas
- Hemorragia posparto:
- − Atonía uterina
- − Laceraciones maternas
- − Rotura uterina
- Desgarros de tercer o cuarto grado
1.2. Factores predisponentes
El médico debe estar preparado para la distocia de hombros en todo parto vaginal, ya que más del 50% de los casos no son predecibles y no tienen factores de riesgo.
Factores de riesgo asociados a distocia de hombros:
- Macrosomía fetal.
- Diabetes Materna.
- Embarazo postérmino.
- Muliparidad.
- Obesidad.
- Excesivo aumento de peso
- Distocia de hombro previa.
- Trabajo de parto prolongado.
- Parto vaginal quirúrgico.
La obesidad materna y el embarazo postérmino son los factores más comunes en la distocia de hombros.
La presencia de factores de riesgo por sí solo, no son indicación de cesárea ni inducción del trabajo de parto, sin embargo las mujeres con antecedentes de distocia de hombros anterior, el peso fetal estimado, la edad gestacional, la intolerancia a la glucosa materna y la severidad de la lesión neonatal anterior, deben ser evaluadas y discutidas con la mujer para decidir la vía del parto.
1.3. Diagnóstico
Los signos son:
- Cabeza retraída contra el perineo, “signo de la tortuga”.
- No ocurre la restitución espontánea.
- Imposibilidad de completar el parto con el esfuerzo del expulsivo y las maniobras habituales.
1.4. Protocolo de manejo
Tome el tiempo (5-6 minutos para resolver) Evite las 4 P (en inglés) NO:
- Tire (Pull)
- Empuje (Push)
- Pánico (Panic)
- Bascule la cabeza (Pivot)
1.5. Durante la emergencia:
Levantar las piernas:
Quitar las almohadas detrás de la mujer y ayudarla a una posición plana sobre la cama, bajar la cabecera si se encuentra elevada.
Hiperflexionar ambas piernas (Maniobra de Mc Robert)
La distocia de hombros a menudo se resuelve con esta sola maniobra. Desimpacto del hombro anterior:
Por vía abdominal, realizar desplazamiento suprapúbico, con la mano del operador ejerciendo presión lateral sobre el hombro anterior desde el dorso fetal a su cara anterior. El operador debe pararse al lado materno que coincide con el dorso fetal (Maniobra de Mazzanti). Aplicar primero presión constante y si no tiene éxito, presión oscilante nunca Kristeller.
La combinación de maniobra de Mc Robert más Mazzanti (desplazamiento suprapúbico) resuelve el 91% de los casos.
Por vía vaginal:
Aducción del hombro anterior aplicando presión sobre la parte posterior del hombro anterior (Maniobra de Rubin).
Rotación del hombro posterior
La maniobra de Wood: se aplica presión sobre la parte anterior del hombro posterior. El éxito de esta maniobra permite la extracción fácil de ese hombro una vez que ha pasado la sínfisis púbica.
Extracción manual del brazo posterior
El brazo usualmente está flexionado a la altura del codo. Si no lo estuviera, la presión en la fosa antecubital puede ayudar a flexionarlo. Se toma la mano, se pasa sobre el pecho y se extrae. Esto puede provocar la fractura del húmero pero sin daño neurológico permanente.
Rotar a la mujer en una posición de cuatro puntos de apoyo (cuatro patas): Maniobra de Gaskin. Esto permite cambiar la posición fetal y se desimpacten los hombros al aumentar las dimensiones pélvicas.
Episiotomía es una opción que puede facilitar la maniobra de Wood o la extracción del hombro posterior.
Otras maniobras:
- Fractura deliberada de la clavícula.
- Sinfisiotomía.
- Maniobra de Zavenelli que es revertir los movimientos cardinales del trabajo de parto.
2. HEMORRAGIA POSPARTO
La hemorragia posparto es una de las complicaciones más frecuentes del período de alumbramiento y puerperio inmediato. Se considera hemorragia del postparto, una pérdida sanguínea de 500 ml después de un parto vaginal o 1000 ml después de una cesárea, con una reducción de un 10% del hematocrito. La hemorragia primaria o precoz del puerperio es aquella que ocurre durante las primeras 24 horas posparto y se denomina hemorragia tardía del puerperio o secundaria, al sangrado que se presenta después del primer día posparto y hasta las 6 semanas.
2.1. Etiología y factores de riesgo
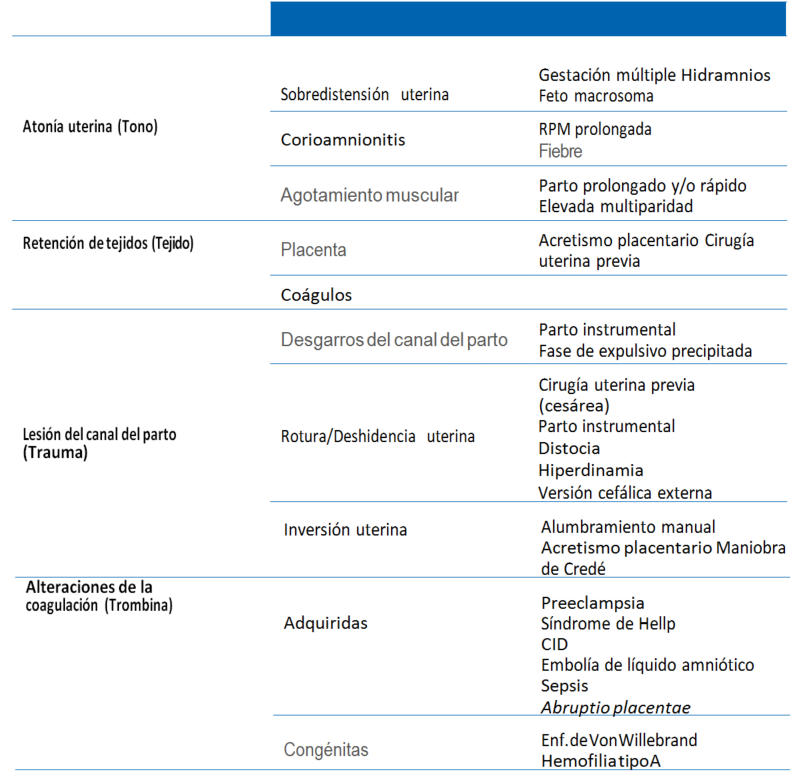
2.2. Presentación clínica
|
Etiología |
Hallazgos Clínicos |
|
Inercia uterina |
Útero mal contraído |
|
Lesiones del tracto genital |
Útero bien contraído, alumbramiento completo, visualización de desgarros y/o hematomas |
|
Restos placentarios |
Tono uterino disminuido, extracción de restos de membranas durante la exploración. Alumbramiento incompleto. |
|
Trastornos de la coagulación |
Útero retraído. No se demuestran lesiones del canal vaginal, ni retención de restos placentarios. Se produce alumbramiento completo. Antecedentes de coagulopatías o Hipermenorrea o gingivorragia. |
-
2.3. Prevención de la hemorragia posparto
- Durante el embarazo debe disponerse de clasificación de grupo y Rh, solicitar control de hematocrito en la segunda mitad del embarazo y realizar tratamiento de anemia ferropriva.
- Todas las embarazadas deben recibir suplementación con fierro.
La suplementación con fierro durante el embarazo previene anemia al parto y en las 6 semanas posparto.
El manejo activo de rutina del alumbramiento, es superior al manejo expectante, en términos de pérdida hemática, hemorragia posparto y otras complicaciones severas de la tercera etapa del parto.
El manejo activo incluye fundamentalmente la utilización de uterotónicos: ocitocina y análogos (Carbetocin), prostaglandinas o ergonovina.
El Misoprostol (600 a 800 mcg vía oral, sublingual o rectal) puede utilizarse como alternativa para la prevención de la hemorragia posparto cuando la ocitocina no está disponible.
Debe evitarse la extracción manual de placenta.
2.4. Tratamiento de la Hemorragia Posparto
En el manejo general de la hemorragia posparto se debe:
- Identificar la causa de la hemorragia.
- Valorar las pérdidas sanguíneas, evaluar signos de hipovolemia.
- Restaurar volumen sanguíneo y capacidad de transporte de oxígeno,
- Iniciar medidas que eviten una mayor pérdida sanguínea.
2.5. ¿Cómo identificar la etiología de la hemorragia?
El diagnóstico etiológico debe realizarse considerando los factores de riesgo y los hallazgos clínicos a la exploración (canal del parto, cavidad uterina).
¿Cómo evaluar las pérdidas hemáticas y la hipovolemia?
- Para estimar las pérdidas sanguíneas, se debe utilizar marcadores clínicos (signos y síntomas), por sobre la estimación visual.
Debe monitorizarse los signos vitales y diuresis. Solicitar hematocrito y recuento de plaquetas, pruebas de coagulación, fibrinógeno si está disponible. Debe realizarse clasificación de grupo sanguíneo, Rh y pruebas cruzadas. Iniciar administración de soluciones cristaloides. Comenzar reposición de hemoderivados: indicada cuando se ha documentado la pérdida, cuando clínicamente sea necesaria y/o cuando exista sangrado activo. Debe realizarse siempre si el nivel de Hemoglobina es < 6 – 8 g/dl (Hematocrito 24%). Debe utilizarse en proporción, por cada 4 unidades de Glóbulos Rojos deben administrarse 2 unidades de Plasma Fresco Congelado y 1 unidad de Plaquetas. El objetivo es mantener Hematocrito > 21%, Plaquetas > 50 mil/mm3, Fibrinógeno > 100 mg/dL e INR < 1.5.
2.6. ¿Cómo detener la hemorragia?
Hecho el diagnóstico de hemorragia posparto, debe tenerse presente que el primer objetivo es salvar la vida de la mujer, y, secundariamente, preservar su fertilidad. El manejo específico debe enfocarse en la etiología de la hemorragia: sutura de lesiones vaginales o uterinas, extracción de restos placentarios en forma manual o mediante legrado uterino.
Tratamiento farmacológico de la hemorragia posparto
- Junto al masaje uterino y como primera línea de manejo farmacológico se recomienda la administración de ocitocina en infusión continua y Metilergonovina intramuscular.
- Como segunda línea de manejo se recomienda el uso Misoprostol 600- 800 mg vía rectal, oral o sublingual.
- Debe iniciarse la administración de antibióticos profilácticos (Clindamicina 600 mg c/8 horas + Ceftriaxona 1 gr IV.
- Se debe evaluar la necesidad de drogas vasoactivas, en conjunto con médico anestesiólogo o médico de UCI. El objetivo es mantener PAM entre 60 – 80 mm Hg (PAM: PAD + (1/3 PAS – PAD).
- No se recomienda el uso en la práctica de rutina de Factor VII activado recombinante.
Medidas mecánicas que se pueden utilizar en el tratamiento de la hemorragia posparto
- El taponamiento uterino puede utilizarse como primera línea de manejo quirúrgico en mujeres posparto vaginal, en las que la inercia uterina es la única causa de hemorragia. Antes de instalar el taponamiento, debe excluirse la presencia de laceraciones del canal de parto y restos placentarios
Manejo quirúrgico de la hemorragia posparto
Una vez agotados los tratamientos médicos, si persiste la hemorragia, debe iniciarse el tratamiento quirúrgico. El tipo de tratamiento quirúrgico va a depender de la paridad, presencia de trastorno de coagulación y experiencia quirúrgica.
- La ligadura de arterias uterinas durante la laparotomía, es el procedimiento de elección como primera línea en el manejo de la hemorragia uterina posparto.
- Las suturas compresivas del útero se recomiendan como medidas de primera línea para prevenir histerectomía en mujeres con inercia uterina que responde a la compresión bimanual.
- Si las medidas conservadoras fracasan en detener la hemorragia, se debe realizar histerectomía.
Las medidas quirúrgicas conservadoras se consideran razonables de realizar mientras la mujer se mantenga estable hemodinámicamente y no se presente una hemorragia que comprometa la vida, complicada con coagulopatía. La decisión de realizar la histerectomía debe tomarse antes de que la hemorragia produzca una coagulopatía significativa que derive en mayor pérdida sanguínea y empeore aún más la condición materna.
La histerectomía subtotal, es un procedimiento más fácil y rápido que la histerectomía total, y en la gran mayoría de los casos es suficiente para detener el sangrado. Además se asocia a menor riesgo de complicaciones. Sin embargo debe realizarse histerectomía total siempre en casos de hemorragia por placenta previa acreta y lesiones uterinas segmentarias o cervicales complejas. La mortalidad materna en mujeres sometidas a histerectomía obstétrica va entre un 1 a 6 %.
Tratamiento de la metrorragia posparto secundaria o tardía
La hemorragia posparto secundaria se presenta en un 0,5 a 2% de las mujeres. Las causas incluyen: restos placentarios, infección, trastornos de la coagulación (Enfermedad de Von Willebrand), malformaciones arteriovenosas. El tratamiento depende de la causa y de la severidad del sangrado.
- El tratamiento médico de la hemorragia posparto tardía, dependiendo de la causa, consiste en antibióticos, retractores uterinos, o la asociación de ambos.
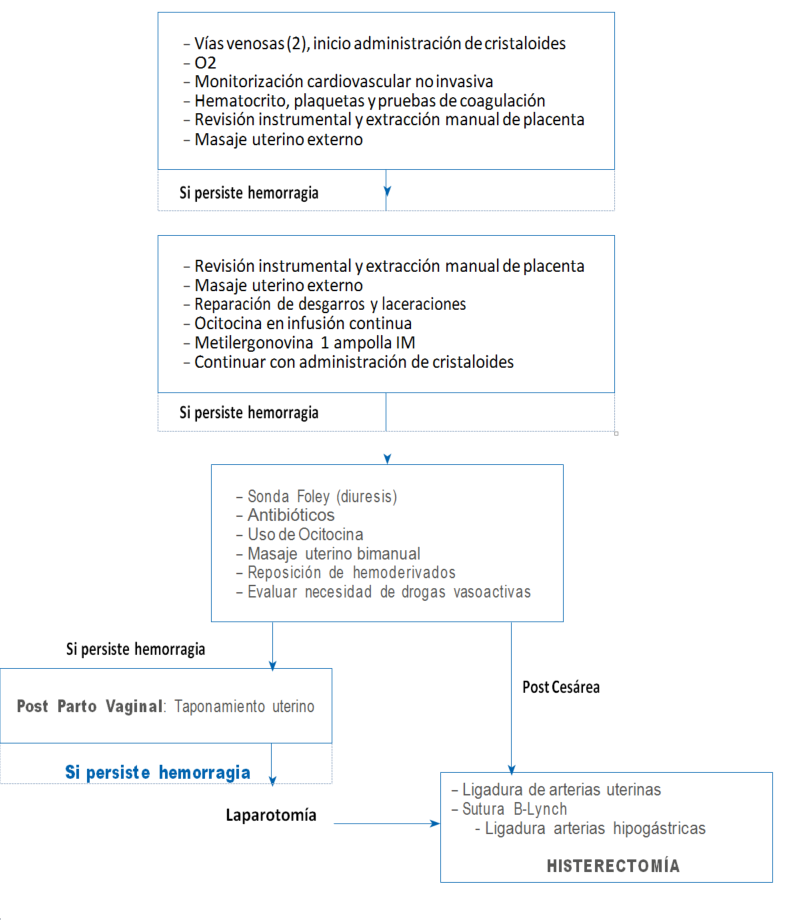
Flujograma de Manejo de la Hemorragia posparto
Referencia: The Society of Obstetricians and Gynaecologists of Canadá (2008). ALERTA Internacional.
3. PROLAPSO DE CORDÓN UMBILICAL
El prolapso es una situación de emergencia que requiere intervenciones inmediatas para salvar la vida del feto.
El tiempo desde el diagnóstico hasta el parto es uno de los factores importantes para predecir el resultado fetal.
3.1. Definición
El prolapso de cordón umbilical es la presentación del cordón umbilical debajo o adyacente a la presentación fetal.
- Procidencia de cordón: cordón umbilical palpable mediante tacto vaginal o visualización en el introito.
- Laterocidencia de cordón umbilical: el cordón umbilical está al costado de la presentación en el canal de parto y es detectado por cambios en la FCF asociadas a la compresión del cordón.
- Procúbito de cordón – el cordón umbilical está debajo de la presentación diagnosticada antes de la rotura de membranas.
3.2. Incidencia
. La incidencia del prolapso varía dependiendo de la situación fetal. La tasa más baja se da en las presentaciones cefálicas y la más alta en las presentaciones transversas.
3.3. Morbilidad y mortalidad
El prolapso de cordón umbilical está asociada a una alta tasa de puntajes de Apgar bajo (<7 a los 5 min) y bajo pH del cordón (<7.0).
3.4. Factores de riesgo
Los siguientes factores están asociados a una mayor incidencia de prolapso del cordón:
- Amniotomía con presentaciones altas.
- Colocación de electrodos en cuero cabelludo.
- Desproporción cefalopélvica.
- Distocia de presentación.
- Embarazo pretérmino.
- Embarazos múltiples.
- Gran multiparidad (> cinco).
- Intento de versión cefálica externa.
- Manejo expectante de rotura prematura de membranas previo al trabajo de parto.
- Placenta previa y placenta baja.
- Polihidroamnios.
- Rotación manual de la cabeza fetal.
- Rotura prematura de membranas.
- Tumores pélvicos.
3.5. Diagnóstico
Comúnmente, el prolapso de cordón umbilical es diagnosticado cuando se visualiza el cordón a través del introito o se palpa en la vagina.
A menudo, una desaceleración espontánea o bradicardia fetal con Rotura de membranas es el primer indicador de un posible prolapso del cordón.
3.6. Prevención
La mayoría de los casos de prolapso del cordón se producen como resultado de Amniotomía en presentaciones altas. Se debe asegurar que la presentación esté bien apoyada antes de proceder a la rotura artificial de membranas.
Después de la rotura de membranas, debe realizarse auscultación de los latidos cardiofetales con Pinard o monitoreo electrónico.
3.7. Manejo
- Debe existir una constante comunicación con la mujer y su familia.
- Determinar edad gestacional.
- El manejo del prolapso manifiesta del cordón incluye:
− Pedir ayuda y asegurar la disponibilidad de pabellón y asistencia
− Tacto vaginal y determinar:
> Borramiento cervical y dilatación.
> Presentación.
> Presencia de pulsaciones en el cordón.
> Elevar la presentación, dejando puesta la mano (mantener la elevación hasta el parto – esto podría requerir insertar completamente la mano en la vagina).
− Poner a la mujer en una posición rodilla-pecho.
− No intentar restablecer el cordón.
− Administrar oxígeno.
− Preparar inmediatamente una cesárea.
− Anestesia general o raquídea.
− Si el parto vaginal es inminente e inmediatamente viable, entonces es aceptable proceder con un parto vaginal y/o fórceps.
3.8. En caso de traslado
- Colocar el catéter de Foley, llenar con 500-700 cc de salina normal, clampear la Foley (éste debe ser drenado antes de la cesárea).
- Elevar la presentación, dejando puesta la mano (mantener la elevación hasta el parto – esto podría requerir insertar completamente la mano en la vagina).
- Poner a la mujer en una posición rodilla-pecho. o posición Trendelenburg (Nota: podría ser aceptable elevar las caderas de la mujer en vez de colocar la camilla en posición Trendelenburg).
- No intentar restablecer el cordón. Mantenerlo tibio si está fuera de la vagina (por ejemplo, con un paño tibio con agua salina) y evitar manipularlo.
- Usar Tocolisis de emergencia (Nitroglicerina o fenoterol).
- Realizar una cesárea.
- Administrar antibióticos de amplio espectro.
4. PARO CARDIORRESPIRATORIO (PCR) EN LA EMBARAZADA
4.1. Introducción
El PCR es un evento grave con consecuencias catastróficas para la mujer y el feto. Con una sobrevida de un 15 a 20%. Es indicación absoluta de Cesárea.
4.2. Consideraciones
- Es primordial identificar la edad gestacional del embarazo.
- Mujeres con un embarazo < 20 semanas no se benefician de cesárea, ya que el tamaño del útero no compromete el gasto cardíaco y no hay viabilidad fetal.
- Embarazo entre 20 y 23 semanas, la cesárea tiene el objetivo de resucitar a la mujer y no al feto.
- La indicación de cesárea es sobre las 24 semanas. Tiene el objetivo de salvar tanto a la mujer como al feto.
- En decúbito supino, el útero grávido puede comprimir los vasos ilíacos, la vena cava inferior y la aorta abdominal produciendo hipertensión y reducción de hasta un 25% el gasto cardíaco.
Prevalencia: varía entre 1/20.000 a 1/50.000 embarazos.
4.3. Fisiología desfavorable sobre la Reanimación Cardio Pulmonar (RCP)
- Mayor consumo de oxígeno.
- Edema laríngeo.
- Aumento de peso.
- Compresión de grandes vasos.
- Aumento de reflujo puede llevar a broncoaspiración.
- Dificultad para una expansión torácica adecuada.
4.4. Etiología
El PCR puede relacionarse con condiciones propias del embarazo o condiciones coexistentes.
|
Causas asociadas a preeclampsia |
• Accidente Vascular Encefálico • Preeclampsia/Eclampsia • Síndrome de HELLP • Disección de grandes Vasos • Hipermagnesemia |
|
Causas cardíacas |
• Arritmias • Infarto agudo al miocardio • Valvulopatías • Cardiopatías • Miocardiopatía del embarazo |
|
Causas pulmonares |
• TEP • Embolia liquido amniótico |
|
Causas anestésicas |
• Espinal Total • Aspiración • Hipoxia (falla ventilación y/o intubación) |
|
Causas hemorrágicas |
• Hemorragia del posparto • DPPNI • Trastornos de la coagulación • Hematoma subcapsular roto |
|
Causas infecciosas |
• Sepsis |
|
Causas traumáticas |
• Accidentes • TEC |
4.5. Resucitación durante el embarazo Requisitos
- Equipo multidisciplinario capacitado.
- Carro Paro en cada unidad del servicio.
- Actuar en relación a protocolo establecido.
- Activación de sistema de alerta establecido en el Servicio (ver flujograma soporte de la vida: anexo 2).
Consideraciones especiales
- Edad gestacional, para decidir cesárea.
- Manejo de la Vía Aérea con intubación precoz (manejo estómago lleno).
- Compresiones torácicas externas con mayor profundidad, en el centro del esternón.
- Cesárea a partir de los 4 minutos.
Maniobras
- Desplazamiento lateral del útero hacia la izquierda (si el útero está sobre el ombligo para minimizar la compresión aortocava, usando cuña o manualmente)
- Iniciar el ABCD de resucitación cardiopulmonar (anexo 1).
- Manejo agresivo de la vía aérea
- − Intubar tan pronto como sea
- − Maniobra de Sellick (Compresión del cricoides).
- Ventilaciones sin cambios
- Compresiones torácicas:
- − Con la mano discretamente sobre el centro del esternón.
- − Si a los 15 minutos no hay respuesta, iniciar masaje cardíaco si eso es posible.
- Desfibrilación
- − Sin modificaciones en la dosis o colocación de las
- − Los choques de desfibrilación no transfieren corrientes significativas al
- − El manejo de arritmias ventriculares es igual para la condición sin
Vía venosa y volumen:
> Las vías venosas deben ser en extremidades superiores o cuello.
> En ausencia de vía venosa permeable algunos medicamentos pueden administrarse por el tubo endotraqueal (lidocaína, atropina, epinefrina).
> Restauración agresiva del volumen circulatorio, incluyendo el uso de productos sanguíneos si es necesario.
4.6. Momento de la cesárea
La cesárea permite salvar la vida del feto y juega un papel importante en la reanimación de la mujer. Muchas de las reanimaciones exitosas ocurren inmediatamente después de una rápida intervención quirúrgica. El vaciamiento del útero permite liberar completamente la oclusión de la vena cava inferior.
- En mujeres mayores de 24 semanas.
- Mujeres 3 cm sobre el ombligo, en edad gestacional dudosa.
- Anestesia general
- − Iniciar la cesárea a los 4 minutos de maniobras infructuosas, (perimortem).
- − Extraer al feto en menos de 5 minutos de ocurrido el PCR
- − Laparotomía Media Infraumbilical.
- − Incisión segmentaria
Si las maniobras de resucitación son exitosas, evaluar cesárea una vez compensada, dependiendo la edad gestacional.
4.7. Complicaciones de la resucitación cardiopulmonar
- Broncoaspiración.
- Fracturas costales.
- Hemotórax.
- Hemopericardio.
- Laceraciones y rotura de órganos internos.
- Hipoxia fetal.
- Hipoxia materna.
- Falla multiorgánica (pulmonar, cardiovascular, renal, hepática y coagulación),
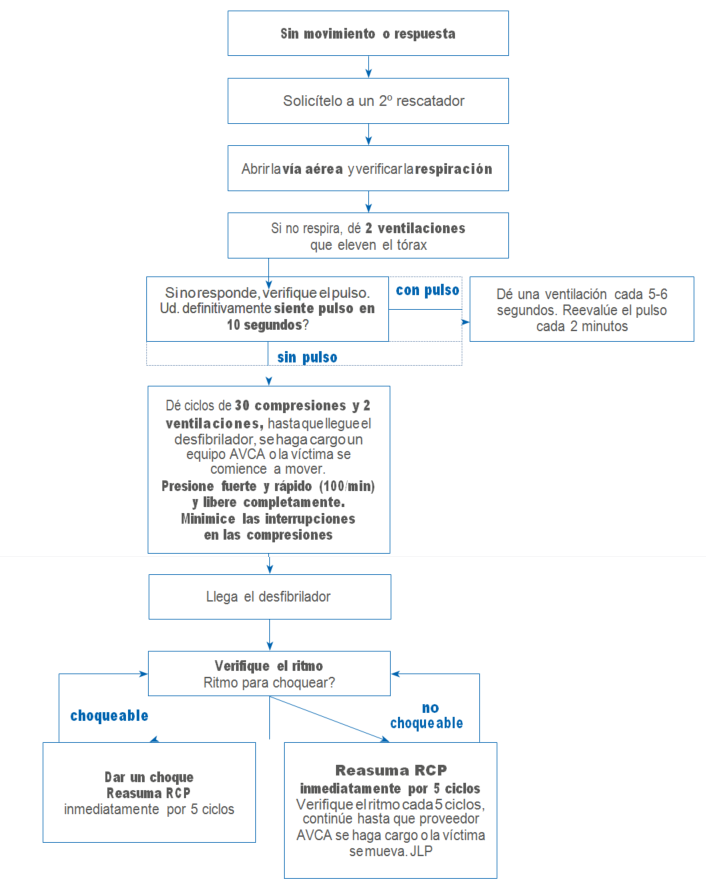
ANEXO 1
Flujograma RCP en la embarazada
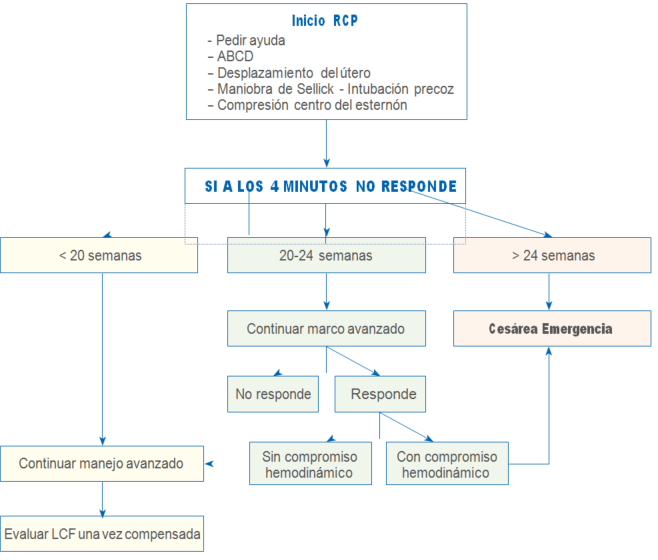 Fuente: Figueroa C. Servicio Obstetricia y Ginecología. Hospital Sótero del Río, La Florida.
Fuente: Figueroa C. Servicio Obstetricia y Ginecología. Hospital Sótero del Río, La Florida.
ANEXO 2
Algoritmo soporte básico de vida
ANEXO 3
Maniobras de reanimación avanzada
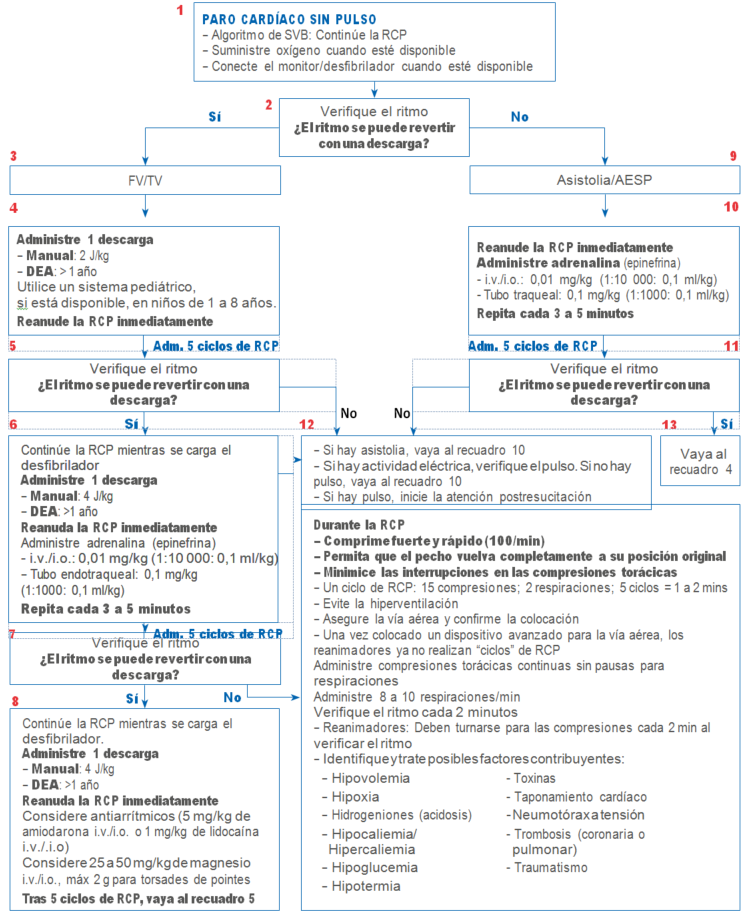
Referencia: Guidelines American Heart Association. Circulation 2005.
5. TORMENTA TIROIDEA
5.1. Introducción
La tormenta tiroidea o crisis tirotóxica, es una emergencia médica que puede ser fatal hasta en un 30% de no ser tratada en forma oportuna. Se caracteriza por manifestaciones clínicas de tirotoxicosis e hipermetabolismo.
5.2. Diagnóstico
Manifestaciones clínicas de hipermetabolismo y tirotoxicosis. Éstos se pueden resumir en:
- Síntomas cardiovasculares: taquicardia sobre 140 lpm, arritmia (fibrilación auricular), insuficiencia cardíaca congestiva.
- Fiebre con una taquicardia desproporcionada para la temperatura.
- Síntomas gastrointestinales, suelen preceder la tormenta tiroidea, se caracteriza por: diarrea, nauseas, vómitos, dolor abdominal tipo cólico y excepcionalmente de ictericia, sugiriendo un signo de mal pronóstico por congestión hepática, producto de la insuficiencia cardíaca subyacente.
- Alteración status mental: lo más frecuente es que haya agitación, pero en estados más avanzados puede haber delirium psicosis, convulsiones y coma.
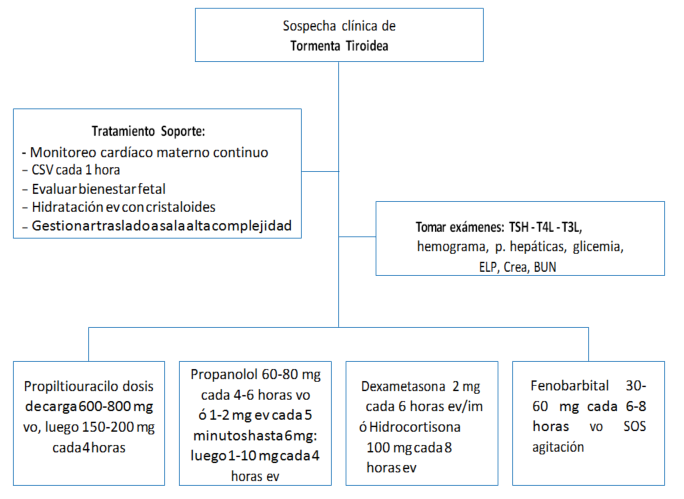
5. 3. Manejo (Ver algoritmo)
Tratamiento de soporte
- Control signos vitales seriados.
- Monitoreo cardíaco continuo materno.
- Comprobar bienestar fetal.
- Tomar: TSH-T3 Libre-T4 Libre, hemograma, pruebas hepáticas, glicemia, creatinina, BUN, electrolitos plasmáticos.
- 2 vías venosas periféricas.
- Hidratación con cristaloides.
- Traslado a unidad de alta complejidad.
- Tratar factor desencadenante.
Tratamiento específico
- Tionamida: bloquea síntesis de Novo de hormonas.
- − Propiltiouracilo (PTU) 600-800 mg dosis de carga, luego 150-200 mg cada 4-6 horas
- Glucocorticoides para reducir conversión de T4 a T3, promover estabilidad vasomotora y tratar insuficiencia adrenal relativa asociada.
- − Dexametasona 2 mg cada 6 horas ev o
- − Hidrocortisona 100 mg cada 8 horas
- Beta bloqueador:controla síntomas y signos inducidos por el aumento del tono adrenérgico:
- − Propranolol 60-80 mg cada 4-6 horas Se usa lo suficiente para lograr control de FC materna.
- Fenobarbital solo para reducir agitación extrema.
- − Fenobarbital 30-60 mg cada 6-8 horas vo SOS
Algoritmo de Manejo de Tormenta Tiroidea en el embarazo