Objetivo guía:
– Detectar oportunamente (antes de los 4 años 11 meses) los TEA.
– Diagnosticar oportunamente (antes de los 4 años 11 meses) los TEA.
– Abordar oportunamente los TEA diagnosticados en niños y niñas menores de 4 años 11 meses en los ámbitos médico y de rehabilitación.
– Se incluyen en el grupo objetivo algunos de los TEA definidos en el DSM-IV como:
- Trastorno Autista: El trastorno autista, autismo infantil o autismo tipo Kanner, es la afectación más acentuada del desarrollo de las habilidades sociales, comunicativas e imaginativas, con un patrón evolutivo de desarrollo más claro y que engloba de la forma más cabal los más síntomas e indicadores según los criterios diagnósticos propios del cuadro. Se destaca una presencia mayor de déficit cognitivo y otro tipo de alteraciones
- Trastorno de Asperger (sólo en caso de detección temprana): Trastorno menos severo, en el que destaca una ausencia de retrasos significativamente clínicos en la adquisición del lenguaje y un CI dentro de la norma, presencia de alteraciones acentuadas de las habilidades sociales, restringidas a intercambios basados en sus temas de interese, y la adherencia intensa a temas determinados y restringidos.
- Trastorno generalizado del desarrollo no especificado: Trastorno que afecta las áreas de la interacción social recíproca, comunicación verbal y no verbal y patrones de conducta estereotipados e intereses restrictivos sin cumplir todos los criterios para clasificarlo en un cuadro en específico, y presenta un compromiso dispar en estas áreas antes destacadas. Suele ser una entidad diagnóstica ubicada entre varias otras, tanto dentro como fuera del espectro autista.
RECOMENDACIONES
Sospecha diagnóstica:
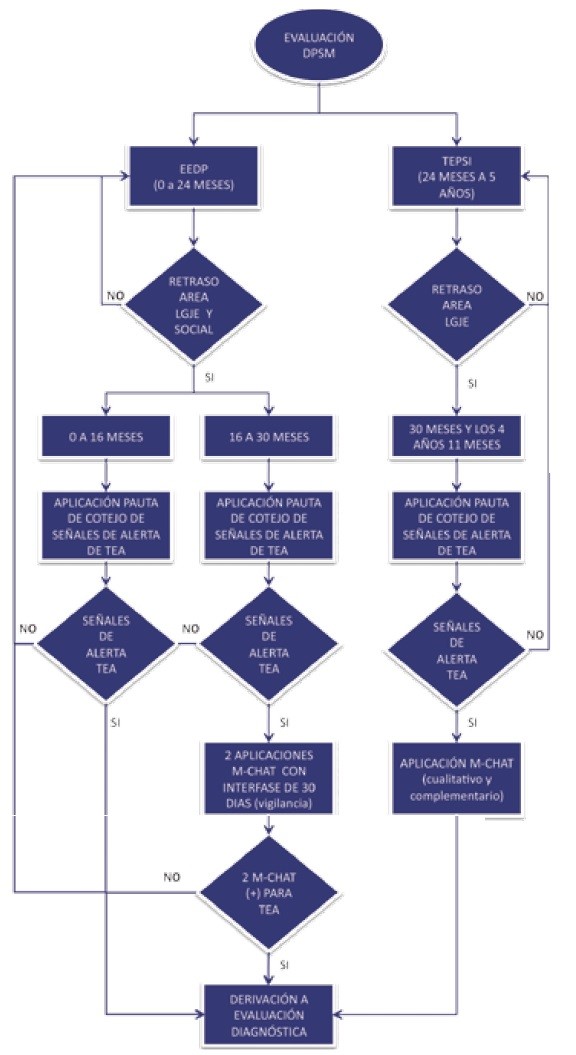
– La sospecha de TEA surge prioritariamente de la consulta pediátrica espontánea realizada por los padres o tutores o bien en el control sano a partir de la evaluación del DSPM.
– La detección e identificación temprana de niños con TEA es esencial. Esto facilita la intervención temprana para favorecer un mejor desempeño posterior
– No hay evidencia concluyente de cuál es la edad mínima para poder detectar alteraciones indicadoras de TEA pero los profesionales de la atención primaria deben vigilar la presencia de posibles señales de alarma desde al menos los 6 meses de edad
– La labor de identificación temprana de los TEA por los profesionales sanitarios se facilita teniendo en cuenta las señales de alerta en el desarrollo del niño sano. Luego la sospecha debe ser confirmada por el profesional de APS o pediatra mediante el chequeo de la presencia de Señales de Alerta de TEA.
– El Retraso en las áreas de Lenguaje y desarrollo Social en el EEDP (a los 8 meses, 18 meses y sus repeticiones) y el Retraso en el área de Lenguaje en el TEPSI (a los 36 meses y sus repeticiones), en la evaluación del DPSM, son motivo para que el profesional de APS o Pediatra aplique la Pauta de Cotejo de Señales de Alerta de TEA.
– En los niños/as, cuya edad fluctúa entre los 0 y 16 meses de edad, la presencia de la señal de alerta obligatoria (SAO) correspondiente a su rango etario en la Pauta de Cotejo de Señales de Alerta de TEA, más una o más de una de las señales de precaución (SP) correspondientes a su rango etario o al anterior será motivo de derivación inmediata a la etapa de Confirmación Diagnóstica.
– En los niños/as, cuya edad fluctúa entre los 16 y 30 meses de edad, la presencia de la SAO correspondiente a su rango etario en la Pauta de Cotejo de Señales de Alerta de TEA, más una o más de una de las SP correspondientes a su rango etario o al anterior será motivo de derivación inmediata al período de vigilancia.
- En el período de vigilancia se realiza un cribado de mayor especificidad para el cual se debe aplicar el instrumento M-CHAT/ES en 2 ocasiones, con un intervalo de 30 días entre cada aplicación. El resultado positivo para sospecha de TEA en ambas aplicaciones es motivo para derivación inmediata a la etapa de Confirmación Diagnóstica.
– En los niños/as, cuya edad fluctúa entre los 30 meses y los 4 años 11 meses de edad, la presencia de una SAO de las correspondientes a su rango etario en la Pauta de Cotejo de Señales de Alerta de TEA, más una o más de una de las SP correspondientes a su rango etario o a los anteriores será motivo de la aplicación del M-CHAT (de forma cualitativa y complementaria) y de la posterior derivación inmediata a la etapa de Confirmación Diagnóstica.
– Los niños/as que son hermanos, con mayor motivo si son gemelos, de niños con TEA deben ser vigilados de forma prioritaria en su desarrollo mediante el cotejo de señales de alerta de TEA. Serán cribados con el instrumento M-CHAT/ES a los 18 meses, a los 24 meses y a los 3 años
– La identificación y posterior estimulación e intervención de los niños con TEA en edades preescolares ofrece mejores resultados para la mayoría de estos. Esta identificación favorece la intervención médica y terapéutica, planificación a nivel educativo y confiere más tiempo para un abordaje familiar, reduciendo los niveles de stress y angustia de los padres
Confirmación diagnóstica

– En la evaluación para confirmación diagnostica deben haber al menos 2 consultas médicas en un periodo no superior a un mes. La primera es para la recepción del caso y la segunda la devolución de a información obtenida en el proceso (diagnóstico y orientaciones)
– Una anamnesis guiada a la detección de los síntomas centrales, los síntomas asociados y las comorbilidades de los TEA puede ser considerada como una herramienta de apoyo para el diagnóstico de estos cuadros.
– El proceso inicial de diagnóstico en TEA se inicia con la aplicación, por parte del médico coordinador del equipo, del instrumento semiestructurado “Anamnesis para Trastornos del Espectro Autista”.
– La evaluación para confirmación diagnóstica es clínica y multidisciplinaria. En ella participan especialistas entrenados específicamente en el ámbito de los TEA como Fonoaudiólogo, Terapeuta Ocupacional, Psicólogo y Kinesiólogo.
– Para la confirmación del diagnóstico de TEA todos los niños deben recibir una evaluación cuidadosa de sus habilidades lingüístico-comunicativas, de sus funciones neuropsicológicas, de su perfil psicométrico, de sus funciones y el procesamiento sensorial, de su funcionamiento a nivel personal y familiar, indagando particularmente en áreas como el desarrollo del juego, la vinculación afectiva, la relación social, elementos que en su conjunto pueden constituir una guía para intervención.
– Si lo requiere el caso, pueden aplicarse pruebas orgánicas (Electroencefalograma, Resonancia Nuclear Magnética, pruebas metabólicas, cariograma, exámenes auditivos, etc.) para búsqueda de base orgánica y/o comorbilidad.
– Las Pruebas Específicas de Diagnóstico para TEA apoyan la confirmación diagnóstica formulada de la observación clínica, deben ser aplicadas por profesionales con un amplio dominio y experiencia en el tema para orientar y complementar su observación clínica. Su alto costo, la necesidad de especialización dada su alto nivel de especificidad y la falta de validación en el contexto nacional impiden su masificación.
Intervención inicial en rehabilitación
– Es necesario en los casos de TEA un seguimiento conjunto de los diversos profesionales que atienden este grupo de patologías, como un grupo multidisciplinario.
– Los niños con TEA pueden beneficiarse de la adaptación de las guías pediátricas generales para la evaluación diagnóstica de alteraciones digestivas, inmunitarias, metabólicas y nutricionales, en el caso de comorbilidades.
– Los niños con TEA que presenten epilepsia deben ser manejados por un especialista con amplia experiencia en estos cuadros
– Los controles médicos deben ser cada 2 meses si el niño está bajo medicación con fármacos, en caso contrario, cada 3 o 4 meses.
– Terapia farmacológica:
- No está indicada para tratar los síntomas centrales del cuadro, sólo es recomendable para tratar la comorbilidad asociada o en algunos casos para facilitar la aplicación de terapias no farmacológicas.
- Los inhibidores selectivos de la recaptación de serotonina (ISRS), por ejemplo la fluoxetina, pueden ser eficaces para algunos niños con TEA y con altos niveles de ansiedad y/o síntomas obsesivos. Sin embargo, ante la ausencia de buena evidencia al respecto, estos medicamentos deben usarse con precaución, bajo un monitoreo cuidadoso y en dosis moderadas.
- La risperidona es eficaz para reducir el comportamiento agresivo, irritabilidad y comportamientos autoagresivos en niños con TEA. Puede ser útil en la mejora de los intereses restringidos y en los patrones de comportamiento. Debe usarse con precaución debido al alto riesgo de efectos adversos (como el sobrepeso) y la incertidumbre acerca de sus efectos a largo plazo. El seguimiento de los efectos secundarios debe ser llevado a cabo de forma regular.
- Los antipsicótcos típicos son eficaces en la reducción de las estereotipias motoras, el temperamento difícil, además de mejorar aspectos de la relación social. Estos fármacos tienen un alto índice de efectos adversos y, por tanto, no se recomienda su uso en primera instancia.
- La evidencia científica es insuficiente para recomendar el uso de otros antipsicóticos atípicos.
- El metilfenidato puede ser eficaz en algunos niños con TEA que tengan comorbilidad con TDAH; de todas formas debe usarse con precaución debido a los efectos secundarios que pueden darse.
- La melatonina puede ser útil para mejorar el sueño en niños con TEA que poseen alteraciones del sueño.
- Los medicamentos antiepilépticos, tales como el ácido valproico, lamotrigina, etc., pueden usarse en los casos de comorbilidad, como en el caso de epilepsia o crisis epilépticas.
Habilitación y rehabilitación
– Los principales objetivos de la intervención son, por una parte, aumentar y/o mejorar el desarrollo funcional, las habilidades sociales, el simbolismo a través del juego, la autonomía en actividades de la rutina diaria, capacidades adaptativas, y, por otra, minimizar el estrés en la persona con TEA y en su familia.
– Las áreas de intervención principales son las áreas social, comunicativo-lingüística, neuropsicológica, sensorial, familiar y educacional
– El abordaje de un cuadro dentro de los TEA, se debe realizar en forma multidisciplinaria para a fin de mejorar el desempeño y aumentar la autonomía (Fonoaudiólogo, Terapeuta Ocupacional, Psicólogo y Kinesiólogo, entre otros).
– Pese a no existir evidencia contundente respecto a resultados favorables para ningún modelo de intervención, se recomienda la interacción de diversos enfoques terapéuticos, de modo de atender a las necesidades individuales de los sujetos con TEA.
– Los enfoques con mejor evidencia que los respaldan son los tratamientos conductuales, orientados en la modificación de la conducta, para la adquisición de patrones comportamentales, sociales, imaginativos y comunicativos adecuados y la reducción de conductas desadaptativas

