EVALUACIÓN Y MANEJO DEL TRABAJO DE PARTO Y PARTO
1. Definiciones
Trabajo de Parto: la presencia de 2 ó más contracciones en 10 minutos, de 30 ó más segundos de duración (palpatoria), por un período mínimo de una hora acompañadas de modificaciones cervicales: borramiento>/= 50% y dilatación >/= 1 cm. (del orificio cervical interno).
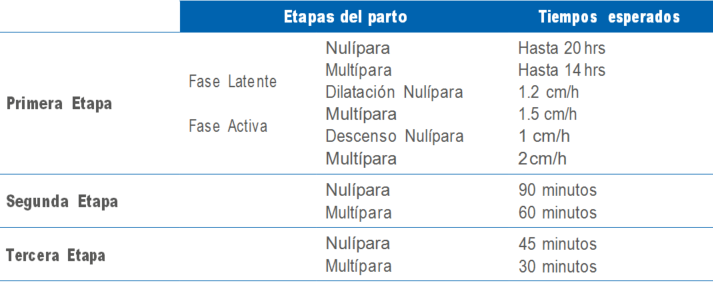
Primera Etapa del Parto (o período de dilatación)
Fase Latente: lapso que media entre el inicio del trabajo de parto y la presencia de un cuello borrado y tres centímetros de dilatación.
Fase Activa: lapso que media entre los 3 y los 10 centímetros de dilatación. A su vez, la fase activa presenta una fase aceleratoria (3-8 cm) y una fase desaceleratoria (8-10 cm). En este período del parto tienen que producirse dos cambios: la dilatación y el descenso progresivo de la presentación fetal. En la fase aceleratoria predomina la dilatación. En la fase desaceleratoria ocurre mayormente el descenso.
Segunda Etapa del Parto (o período de expulsivo)
Tiempo que media entre la dilatación completa del cuello uterino y el nacimiento del feto.
Tercera Etapa del Parto (o período del alumbramiento)
Lapso que media entre el nacimiento del RN y la expulsión de la placenta.
2. Tiempos del Trabajo de Parto
Tabla 1: valores normales para cada una de las etapas del parto
3. Manejo del Parto en la Fase Activa
Criterios Generales Diagnóstico de fase activa
Para una buena evolución del trabajo de parto, es recomendable ingresar a las mujeres en fase activa (mínimo de 3 cm de dilatación y borramiento 100% del cuello uterino).
Evaluación de la progresión del parto
Junto con la evaluación de la dinámica del trabajo de parto, se debe efectuar la evaluación de la unidad feto-placentaria. La dinámica uterina será controlada por matrona (ón) cada 60 minutos. En caso de uso de ocitocina, se recomienda que el control sea cada 30 minutos.
Medidas para el manejo del trabajo de parto
Se recomienda intervenir en el curso espontáneo del parto, sólo si se diagnostica una progresión inadecuada del descenso y/o la dilatación o si existe una sospecha de compromiso de la unidad feto-placentaria.
Rotura artificial de las membranas (RAM)
Se recomienda no efectuar RAM como una medida habitual en todo trabajo de parto y sólo realizarla bajo alguna indicación.
Indicaciones de RAM:
- Necesidad de observar las características del líquido amniótico.
- Inicio de una prueba de trabajo de parto.
- Colocación de electrodo cefálico o amnioinfusión.
- Obtener descenso y/o apoyo cefálico.
- Optimizar la dinámica uterina.
4. Aceleración ocitócica
Indicaciones:
- Hipodinamia:
- − Dinámica uterina menor de 3 en 10 minutos en dos controles sucesivos y que no produce modificaciones en el descenso o la dilatación.
- − Dinámica uterina de baja intensidad en dos controles sucesivos y que no produce modificaciones en el descenso o la dilatación.
- Dinámica uterina incoordinada:
- − Dinámica uterina que se puede manifestar como bigeminismo o trigeminismo y que no produce modificaciones en el descenso o la dilatación.
Esquema de uso de la ocitocina:
Se usará con el mismo método descrito para la inducción ocitócica. Se busca obtener 3 a 5 contracciones en 10 minutos, manteniendo un buen control de los LCF. Si las condiciones clínicas y logísticas lo permiten, se hará monitoreo continuo de los LCF. Frente a casos de taquisistolía (DU ≥ 6 en 10 min) se deberá disminuir o suspender la dosis ocitócica.
5. Distocias del Trabajo de Parto
La distocia se caracteriza por progreso lento o eventualmente nulo del trabajo de parto. Cuando termina en cesárea generalmente diagnosticamos desproporción céfalo-pelviana o falla en la progresión del trabajo de parto.
Definiciones operacionales
- Fase latente prolongada
Lo más importante al efectuar este diagnóstico, es descartar un falso trabajo de parto. La etiología más frecuente en multíparas, es falso trabajo de parto y en nulíparas un inicio de trabajo de parto con cuello inmaduro.
Manejo: Existen dos opciones terapéuticas, hacer descansar a la mujer en la unidad de Embarazo Patológico sin intervención o con sedación (supositorios antiespasmódicos), o efectuar aceleración ocitócica.
b. Falla en la progresión del trabajo de parto (fase activa)
Las alteraciones de la fase activa, han sido divididas en una serie de categorías, muchas veces superpuestas. Las cuatro principales son:
- Fase activa prolongada: luego de iniciada la fase activa, la dilatación es persistentemente lenta.
- Cese de la dilatación: inicialmente la dilatación fue adecuada, para luego no progresar por al menos dos horas.
- Combinación de ambas: luego de una fase activa prolongada, se establece un cese de la dilatación.
- Falla del descenso: en la fase máxima del descenso, éste es menor a 1cm/ hora en la nulípara y menor de 2 cm/hora en la multípara. Lo normal en nulíparas es de 3.3 cm/hora y en multíparas de 6,6 cm/hora.
Las causas más frecuentes de la falla en la progresión de la fase activa son:
- Dinámica uterina inadecuada (nulíparas).
- Desproporción céfalo-pelviana (multíparas).
- Distocia de posición (occípito posteriores).
- Asinclitismo.
Manejo. Primero, el manejo deberá intentar descartar la presencia de una DCP. Una vez descartada ésta, la segunda acción será evaluar la dinámica uterina. Si es inadecuada deberá efectuarse amniotomía y aceleración ocitócica.
Si la dinámica uterina es adecuada, indicar anestesia peridural, con aceleración de acuerdo a la característica de la dinámica uterina post anestesia peridural; no es imprescindible la amniotomía. Se debe dar inicio a una “prueba de trabajo de parto”.
c. Parto precipitado
Esta anormalidad ocurre en un 10% de los partos. Normalmente sólo se hace el diagnóstico de ella en el puerperio al analizar el trabajo de parto y parto de la mujer. Aumenta el riesgo de lesiones del cuello uterino, del canal del parto y del recién nacido. Muchas de estas mujeres, tienen su parto en la cama de prepartos. La etiología es desconocida y si se sospecha en el trabajo de parto, debe efectuarse monitorización electrónica, dado que el feto puede no tolerar adecuadamente la hiperdinamia que acompaña a esta patología. Eventualmente puede utilizarse tocolítico si hay hiperdinamia.
d. Desproporción céfalo pelviana
El diagnóstico de desproporción céfalo pelviana (DCP), es importante dado que indica la necesidad de un parto por cesárea. Por ello una parte importante de la evaluación de embarazadas con alteración del trabajo de parto, está dirigida al diagnóstico de esta condición. Desgraciadamente no existen elementos patognomónicos de DCP y su diagnóstico estará basado en signos indirectos y de la pelvimetría.
Signos sugerentes de DCP:
- Examen abdominal:
- − Feto
- − Rebalse suprapúbico de la cabeza
• Examen pélvico
- − Cuello uterino no requerido luego de la amniotomía.
- − Edema del cuello
- − Cabeza fetal que no apoya bien el cuello
- − Cabeza persistente sobre E -2.
- − Formación de
- − Moldeamiento de la cabeza
- − Deflexión de la cabeza
- −
• Otros
- − Pujo materno antes de la dilatación
- − Desaceleraciones
- − Prueba de Hillis-Müller negativa o
• Signos sugerentes de DCP en la pelvimetría clínica
- − Arco subpúbico
- − Diámetro biisquial menor de 8
- − Espinas isquiáticas
- − Sacro
- − Conjugada diagonal menor de 11,5
Prueba de Hillis-Müller: se efectúa a través del examen pélvico por tacto vaginal. En el momento de mayor intensidad de la contracción y ejerciendo presión sobre el fondo uterino, el examinador evalúa si la cabeza fetal desciende en el canal vaginal. Si la cabeza fetal no se desplaza, existe una alta probabilidad de DCP.
Prueba de Trabajo de Parto
Condiciones para su indicación:
- Rotura de membranas (RAM).
- Optimizar dinámica uterina (DU) hasta obtener 3 a 5 en 10 minutos.
- Analgesia epidural.
- Vigilancia fetal intraparto normal.
- Haber alcanzado la fase activa.
Criterios para diagnosticar el fracaso de la prueba de trabajo de parto:
- Ausencia de progreso de la dilatación cervical en 3 a 4 horas de observación, con al menos dos horas con buena dinámica uterina.
- Detención del descenso cefálico en dos horas de observación, con al menos una hora de buena dinámica uterina.
Tabla 3: Anormalidades del trabajo de parto observables en el partograma
|
Fase latente prolongada nulípara multípara |
> 20 hrs > 14 hrs |
|
Fase activa retardada nulípara multípara |
< 1.2 cm/h < 1.5 cm/h |
|
Cese secundario de la dilatación |
cese de la dilatación por 2 ó más horas |
|
Fase desaceleratoria prolongada nulípara multípara |
> 3 h > 1 h |
|
Falla del descenso |
no hay descenso |
|
Prolongación del descenso Nulípara Multípara |
< 1cm/h < 2 cm/h |
|
Detención del descenso |
Detención del descenso por 1 ó más horas |
|
Parto precipitado Nulípara Multípara |
dilatación ó descenso > 5 cm/h dilatación ó descenso > 10cm/h |
De Pérez Sánchez 4ªed
6. Analgesia del Trabajo de Parto
Criterios Generales. La analgesia para el parto, es de indicación médica. Los criterios generales para su indicación son:
- Presencia de dolor que amerite la indicación de anestesia.
- Idealmente haber alcanzado una dilatación mayor de 4 cm.
- El consentimiento de la mujer.
- Ausencia de contraindicaciones para anestésicos locales.
- Buena actividad uterina y apoyo cefálico.
Tipos de analgesia obstétrica:
La analgesia epidural es la anestesia recomendada. En casos que haya menor dilatación y buena tolerancia de la mujer, podrá usarse analgesia inhalatoria con óxido nitroso. También podrá solicitarse la administración de anestesia combinada (intratecal y peridural).
7. Antibióticos durante el Trabajo de Parto
Prevención de Sepsis Neonatal por Estreptococo Grupo B (SGB)
La incidencia de portadoras de estreptococo Grupo B, es entre 15 y 20% de las embarazadas; en publicaciones extranjeras, esta oscila entre 10 y 30%. Se estima que la contaminación del RN es de un 50% y la infección el 1% de los contaminados. Sin embargo, la ocurrencia de sepsis neonatal por Estreptococo no es un evento de rara ocurrencia en recién nacidos en nuestro país.
Se adoptarán las sugerencias del Colegio de Obstetricia y Ginecología de EEUU (ACOG), según recomendaciones del Centro de Control de Enfermedades norteamericano (CDC).
Grupos a tratar con profilaxis: (uno o más de los siguientes factores)
- Antecedente de RN previo con sepsis por Estreptococo grupo B.
- Bacteriuria por Estreptococo en el embarazo actual.
- Cultivo vaginal positivo para Estreptococo grupo B en este embarazo (tratado o no previamente).
- Trabajo de parto de pretérmino (< 37 semanas).
- Rotura prematura de membranas más de 18 horas.
- Temperatura mayor o igual a 38°C durante el trabajo de parto, aun en ausencia de otros signos sugerentes de infección ovular.
Esquema antibiótico
- Penicilina G Sódica : 5 Millones IV, seguidos de 2.5 cada 4 horas hasta el parto o
- Ampicilina : 2 g IV, seguidos de 1 g IV cada 4 horas hasta el parto
- Clindamicina 600 mg cada 4 horas hasta el parto (en alergia a la penicilina).
8. Estrategias intraparto para disminuir el riesgo de distocia
Deambulación:
Debe ofrecerse de acuerdo al requerimiento de la mujer, aparentemente no es beneficioso ni dañino.
Posición materna:
La posición semisentada o de pie, ha demostrado ventajas en relación a la posición acostada (reducción de la segunda fase, parto operatorio, episiotomía).
Acompañamiento:
El acompañamiento continuo es de gran importancia emocional y sicológica para la parturienta.
Hidratación:
Una adecuada hidratación intravascular, pareciera disminuir la tasa de ocitocina y de cesárea en trabajo de parto (250 cc/hora de cristaloides).
Anestesia regional:
El uso juicioso de la anestesia regional, demostró que no aumenta la tasa de cesárea ni distocia.
9. Manejo de la Segunda Etapa
Criterios Generales.
Cuando la dilatación sea completa, se recomienda dejar a la parturienta en posición semisentada y guiarse por los tiempos señalados para asegurar el descenso. Hacen excepción, para acortar el período de expulsivo, las mujeres que presentan meconio espeso y/o tienen un CTG sospechoso o patológico.
Se recomienda no hacer pujar a la mujer hasta que el feto esté encajado en Espinas +2 a +3 (pasar en este momento a la sala de partos).
En esta etapa del parto, pueden presentarse episodios agudos de distréss fetal, por lo que la recomendación es monitoreo electrónico continuo, hasta el paso de la mujer a la Sala de Partos.
Si una vez que la mujer esté en la sala de partos, no se ha producido el parto luego de 10 minutos, se considerará como “expulsivo detenido” y deberá llamarse al médico para su evaluación y manejo.
10. Procedimientos
Perineotomía o episiotomía.
No debe ser un procedimiento estándar de la práctica de atención del parto. Sólo debe efectuarse perineotomía o episiotomía frente a una indicación caso a caso. La realización de episiotomía implica contar con las competencias para resolver sus complicaciones: hematomas, desgarros.
11. Manejo de la Tercera Etapa
El manejo activo de la tercera parte del trabajo de parto o alumbramiento, es una medida efectiva para prevenir la HPP. Este manejo acelera la liberación de la placenta, incrementando las contracciones uterinas y previene la HPP en un 68%, impidiendo la atonía uterina.
Medidas del Manejo activo de la tercera etapa del trabajo de parto (alumbramiento)
- Vigilancia: siempre atento.
- Manejo activo de la tercera etapa del trabajo de parto:
- − Uso de 5-10 U de ocitocina en bolo directo o 20-40 U en Infusión
- − Drenaje de cordón.
- − Tracción suave del cordón umbilical con contra-tracción suprapúbica.
- − Evaluar fondo uterino luego de la expulsión de la
- Evitar la instrumentalización.
- Uso de episiotomía selectiva.
- Uso de ocitocina o Carbetocin en pacientes sometidas a cesárea.
Toma de Gases de Cordón del RN
Se recomienda tomar gases de cordón, en todos los casos que haya habido una vigilancia intraparto que motive sospecha de hipoxia. La muestra debe ser idealmente de arteria umbilical, porque refleja de mejor manera el estado metabólico fetal.
Apego Materno
Se recomienda efectuar apego entre mujer y el RN, apenas se haya verificado el nacimiento, especialmente cuando el padre está presente en el parto..
Antibióticos
Se recomienda usar antibióticos profilácticos, cuando haya más de 5 tactos durante el trabajo de parto, en los partos operatorios con laceraciones vaginales o en casos de inercia uterina.
12. Manejo del parto en cesarizada anterior (una cicatriz de cesárea)
Plan de manejo: La presencia de una cicatriz de cesárea, no es una contraindicación para un parto vaginal en presentación cefálica.
Inducción: La presencia de una cicatriz de cesárea, es una contraindicación para la inducción del parto. Excepcionalmente puede realizarse inducción con oxitocina con Bishop mayor a 7 y consentimiento informado.
Manejo del parto en la fase activa y segunda fase: La presencia de cicatriz uterina no es un factor que condicione una evolución diferente de los tiempos de la fase activa.
Aceleración ocitócica: Las indicaciones para aceleración ocitócica, son las mismas que en las mujeres sin cicatriz de cesárea. El uso de bomba de infusión continua debe ser el estándar en estos casos. Requiere MFE continuo.
Manejo de las distocias del parto y prueba de parto vaginal: Las distocias del parto en estas mujeres, deben ser evaluadas muy cuidadosamente, especialmente considerando la causa de la cesárea previa (DCP, fracaso de prueba de trabajo de parto y otras). Al decidir una prueba de trabajo de parto, esta debe cumplir rigurosamente con todas sus condiciones y no exceder de 3 horas para una dilatación estacionaria y una hora para una detención del descenso.