Nivel de manejo del médico general: Diagnóstico: Sospecha. Tratamiento: Inicial. Seguimiento: Derivar.
Aspectos esenciales
- Emergencia oncológica
- Trastorno metabólico más frecuente
- El 80% de los casos no presentan metástasis óseas
- Tumores que más frecuentemente la provocan son cánceres de mama, pulmón y el mieloma múltiple.
- Síntomas poco específicos, que pueden coincidir o traslaparse con el tratamiento de base
- Se debe corregir el calcio sérico con la albúmina
- Tratamiento: Hidratación más bifosfonatos
- Factor de mal pronóstico
Caso clínico tipo
Paciente de 75 años de edad con antecedentes mórbidos de tabaquismo suspendido y cáncer de pulmón con último TAC que muestra metástasis hepáticas, actualmente en quimioterapia y utiliza morfina para manejo del dolor. Presenta cuadro de tres semanas de evolución de fatiga, pérdida del apetito, náuseas, estreñimiento, poliuria y desorientación ocasional. Al examen físico se encuentra con signos vitales normales, deshidratada, adelgazada y leve deterioro cognitivo. Se decide tomar exámenes de sangre donde destacan glicemia de 90 mg/dL, nitrógeno ureico de 20 mg/dL, creatinina 1 mg/dL, sodio de 120 mEq/L, potasio 3 mEq/L, calcio 10 mg/dL y albúmina de 1,5 g/gl.
Definición
Corresponde a una emergencia oncológica metabólica. Resulta cuando la entrada de calcio en la circulación excede la excreción de calcio en la orina o deposición en los huesos y por lo tanto la concentración sérica de calcio supera los 10,5 mg/dl (VN: 8,5- 10,5 mg/dl). Se considera leve si es < 12 mg/dl, moderada entre 12 y 14 mg/dl y severa > 14 mg/dl.
Si se mide calcio iónico se considera hipercalcemia si > 1,32 mmol/L (VN: 1,16-1,32 mmol/L).
Etiología-epidemiología-fisiopatología
- Etiología: entre los tumores que más frecuentemente la provocan encontramos los cánceres de mama, pulmón y el mieloma múltiple.
- Epidemiología: la hipercalcemia está presente en hasta un 30% de los enfermos con cáncer.
La presencia de hipercalcemia tiene un significado pronóstico, particularmente cuando hay elevación de del PTHrP (proteína relacionada con PTH). Entre un 10 a 30% de los enfermos con hipercalcemia están vivos un año después.
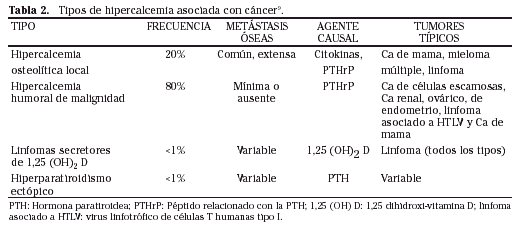
- Fisiopatología: existen tres mecanismos de producción de hipercalcemia (Tabla 2):
- Hipercalcemia osteolítica local: el más evidente es la destrucción local de hueso con aumento de la actividad de osteoclastos y liberación de citoquinas. Este mecanismo da cuenta de un 20% de las hipercalcemias. Es visible cuando existe osteolisis importante, como en los casos de mieloma múltiple o en tumores sólidos como mama o pulmón. Las citoquinas más identificadas con el problema son el TNF, la interleuquina 1 y 6 y son las que activan los osteoclastos.
- Hipercalcemia humoral de malignidad: un segundo mecanismo es el «humoral», con presencia de PTH-rP, que es una sustancia secretada por los tumores y que es análoga a la PTH (tiene concordancia en los 13 primeros aminoácidos), con una acción similar, produciendo aumento de la reabsorción ósea de calcio y aumento de la absorción a nivel de túbulo distal. Este mecanismo es responsable de cerca de un 80% de los casos de hipercalcemia.
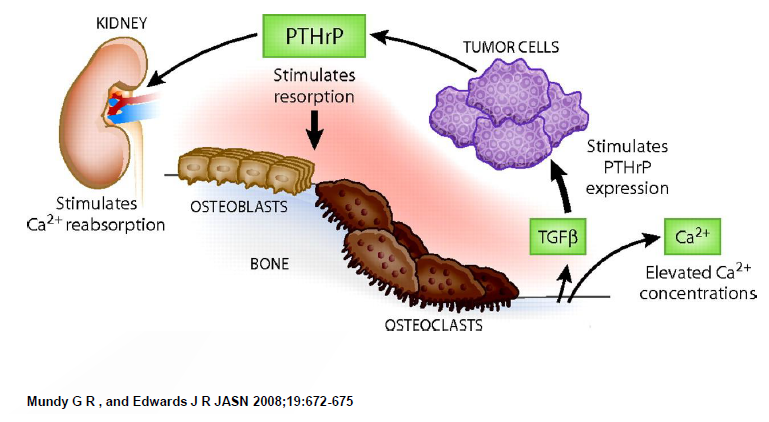
Mecanismo de hipercalcemia humoral de malignidad: La acción de la PTH-rP, secretada a la sangre o en forma paracrina, promueve la expresión del ligando del receptor activador del factor nuclear kappa B (RANKL) en el hueso. el RANKL contribuye a la hipercalcemia uniéndose a RANK en la superficie de los precursores de octeoclastos, llevando a la activación de estos. - Linfomas secretores de calcitriol: por último, algunos tumores secretan calcitriol (1,25 hidroxi vitamina D), que produce hipercalcemia, este mecanismo es diagnosticado en presencia de hipercalcemia con persistencia de niveles elevados de vitamina D. Esto es más frecuente en los linfomas no Hodgking, observándose la formación de 1,25 hidroxi vitamina D por los linfocitos o macrófagos neoplásicos. Este mecanismo también está presente en enfermedades granulomatosas como la sarcoidosis.
Diagnóstico
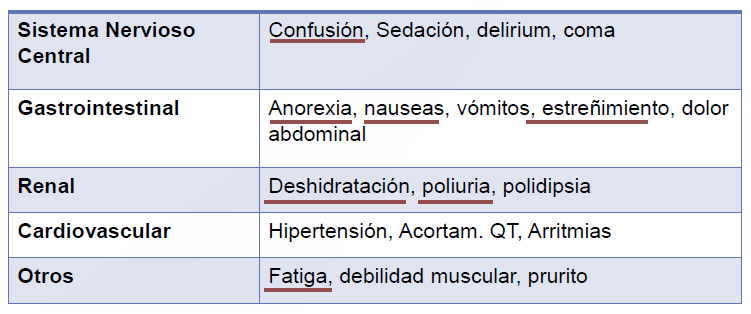
Los síntomas de hipercalcemia son inespecíficos, dentro de ellos están los síntomas neurológicos, letargia y confusión, síntomas digestivos náuseas, anorexia y constipación.
Hay síntomas generales como la fatiga.
Son remarcables la presencia de poliuria, polidipsia y aparición de hipovolemia, que puede ser profunda, contribuyendo a un deterioro agudo de la función renal.
El diagnóstico se hace con la medición de calcio iónico o el calcio total en sangre, en este último caso de debe aplicar una fórmula para corregir la calcemia.
El calcio iónico es el catión bioquímicamente activo. En la sangre el calcio va unido en 40% de albúmina, en un 50% va ionizado y en un 10% va unido a iones complejos. Cambios en los niveles de albúmina, llevan cambios en la concentración de calcio iónico.
Como aproximación es útil la fórmula:

En las imágenes, serán visibles las lesiones osteolíticas cuando las hay; la presencia de PTH baja en el contexto de hipercalcemia y ausencia de lesiones líticas, hace sospechar la existencia del mecanismo humoral, explicándose el fenómeno por la supresión de la PTH por su símil. En la práctica clínica es posible la medición y monitoreo de la PTH-rP.
Diagnóstico diferencial:
- Hiperparatiroidismo primario: habitualmente se presenta con hipercalcemia asintomática, crónica. Calcio sérico y PTH sérica aumentada.
Tratamiento
El primer punto a decidir es si vamos a hacer una terapia activa (reducción de los niveles de calcemia) o no, pues el tratamiento activo puede ser adecuado si existe un pronóstico favorable y si tenemos más terapias para ofrecer, sin embargo, no será necesario en un paciente que está cerca del fin de su vida.
El tratamiento comprende de :
- Hidratación vigorosa con solución salina: el primer objetivo es la reposición de volumen, tratando de llevar al paciente a euvolemia. La forma más rápida de iniciar la reducción de la calcemia es el aporte de fluido, aún cuando su utilidad está limitada por la necesidad de aportar varios litros de soluciones intravenosas. Una clara limitante de esta estrategia la vemos en pacientes con insuficiencia cardiaca o renal, que no pueden tolerar sobrecargas de volumen.
- Diuréticos de asa (Furosemida): promueve la calciuria y acentúa el efecto de la hidratación. Deben utilizarse con precaución, una vez corregida la hipovolemia y con atención a los desbalances hidroelectrolíticos potenciales.
- Bifosfonatos (análogos inorgánicos de pirofosfato): corresponde al estándar actual, estos actúan impidiendo la acción reabsortiva de los osteoclastos. Su acción es relativamente rápida con un peak cerca del tercer o cuarto día. Los bifosfonatos disponibles son Pamidronato (en dosis única de 60 a 90 mg EV, en 4 horas), o Zolendronato (en dosis única de 4 mg EV, en 15 minutos) o Ibandronato (en dosis única de 4-6 mg EV, en 2 horas). Utilizar con precaución en la insuficiencia renal. Existe riesgo de osteonecrosis mandibular.
- Calcitonina (SC o EV): es eficaz, aunque de utilidad muy limitada (unas 48 horas) por taquifilaxis.
- Corticoides: tienen efecto en la reducción de secreción de la vitamina D3 por linfocitos o macrófagos. Este efecto tiene lugar entre 2 a 5 días del inicio. Son particularmente útiles en las neoplasias hematológicas. Las dosis de 40 a 60 mg de prednisona al día son eficaces en estos casos.
Seguimiento
Derivar.

