Síndrome Coronario Agudo con SDST
Josefina Caviedes Morales
Introducción
El Síndrome coronario agudo (SCA) es la expresión clínica de un Infarto Agudo al Miocardio (IAM), en donde según el último consenso expuesto por la Sociedad Europea de Cardiología, se debe definir así cuando exista una evidencia de necrosis miocárdica en el contexto clínico de una isquemia miocárdica.1 La definición es importante no por un tema lingüístico, sino que, es necesario que hoy en día en donde hay una amplia actualización sobre este tema tan prevalente a nivel mundial, y donde han aparecido nuevas terapias y pruebas diagnósticas que apoyan al clínico para la buena práctica, éste también debe estar preparado para su correcta interpretación.
Epidemiología
En Chile sigue siendo una de las patologías más prevalentes, ya que las causas cardiovasculares siguen teniendo el primer lugar.2, 3 Y de éstas el IAM ocupa un lugar importante, sin embargo, es necesario destacar que en los últimos años ha habido una disminución considerable de la mortalidad por IAM, en la región Metropolitana solamente desde el año 2000 hasta el año 2011 los registros nacionales muestran una disminución de la tasa de mortalidad de 42.8 a 38.2 por cada 100.000 habitantes (Gráfico 1)3 Siendo la población femenina la que ha tenido una mayor disminución de una tasa de 37.4 a un 29.1 por cada 100.000 habitantes.3 Estas cifras podrían ser evidencia de un mejor manejo a nivel primario de esta patología, ya que, la terapia de reperfusión, posterior a la implementación del sistema GES está al alcance de todo paciente que es diagnosticado con un IAM con SDST, incluso a nivel primario.2, 4
A pesar de que las cifras de mortalidad han disminuido, la patología sigue en aumento, es probable que se deba a un aumento en los factores de riesgo cardiovascular en la población general, además de que nuestra población está envejeciendo, y se proyecta que al año 2025 al menos un 20% de la población será mayor de 65 años, siendo precisamente este grupo etario el más afectado por las enfermedades cardiovasculares.2
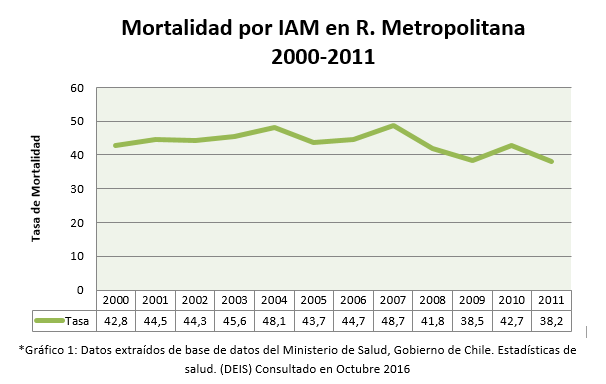
A nivel mundial el panorama es similar, llegando a un 12,8% de mortalidad anual, siendo aún más prevalente en hombres, en donde 1 de cada 6 varones y 1 de cada 7 mujeres morirán de IAM al año.1
Etiología
El conocer la causa del IAM nos orienta también a una correcta clasificación de éste, ya que según su etiología podremos dividir en cinco tipos el IAM: 5, 6
- Tipo 1: Isquemia coronaria primaria o espontanea, consecuencia de un proceso patológico en la pared del vaso coronario, ya sea, la erosión o ruptura de una placa de ateroma, fisura o disección de esta.
- Tipo 2: Isquemia secundaria a un desbalance entre el aporte de O2 y la demanda de este, es decir, por una disminución en su aporte o un aumento en su demanda (anemia, hipotensión, arritmias, embolia coronaria, espasmo coronario).
- Tipo 3: Muerte súbita inesperada, consecuencia de una obstrucción importante de una coronaria, que es solo detectable en una coronariografía, o un estudio anatomo patológico posterior. Sin embargo, la muerte sucede antes que se pueda tomar una muestra de sangre, o bien, antes que los biomarcadores de necrosis miocárdica se eleven en la sangre.
- Tipo 4a: Isquemia miocárdica consecuencia de una intervención coronaria percutánea
- Tipo 4b: Isquemia miocárdica consecuencia de una trombosis de una endoprótesis (stent)
- Tipo 5: Isquemia secundaria a una cirugía de revascularización coronaria (CABG)
Fisiopatología
Como ya hemos dicho el SCA es solo una expresión clínica de una isquemia aguda a nivel miocárdico, que por su alto consumo de O2 ante un pequeño desbalance se produce una clínica bastante característica y de intensidad considerable. A nivel miocárdico lo que se produce es una necrosis aguda de algún área que está siendo pobremente perfundido o bien, no perfundido.5 Esto puede ser consecuencia de las causas que ya hemos mencionado, en donde la más frecuente es la formación de ateromas a nivel de arterias coronarias que de forma crónica disminuyen el flujo sanguíneo produciendo una respuesta a nivel de la circulación cardiaca con neo formación de vasos sanguíneos que constituyen la circulación colateral que mejora la perfusión de áreas poco perfundidas. Sin embargo, para que suceda esto debe ser consecuencia de un evento crónico, secundario a una isquemia crónica leve que estimula la formación de neo vascularización a nivel coronario, lo cual, es frecuente en pacientes mayores de 45 – 50 años. Es por eso que en pacientes jóvenes un IAM tiende a ser más letal, debido a la escasa circulación colateral que aumenta el intervalo de tiempo para actuar.
En el caso de los IAM secundarios a un desbalance en el aporte de O2 como en la anemia, insuficiencia respiratoria aguda, el problema no es a nivel coronario sino que el contenido de O2 bien perfundido a través de las arterias coronarias no logra abastecer la alta demanda de O2 por parte del miocardio. A demás se puede dar el caso en que de por si la demanda de O2 este aumentada, ya sea por un estado hiperdinámico como una taquicardia sinusal, o arritmias cardiaca, o bien no necesariamente un estado hiperdinámico, pero si un estado estructural que aumenta el área necesaria a ser irrigada, como en el caso de las hipertrofias ventriculares, en donde la masa de miocardio que requiere perfusión es mayor, con un aumento en el grosor de éste, lo cual dificulta la llegada de la irrigación coronaria a todo el espesor de miocardio, aun así, la sangre sistémica intracavitaria logra abastecer los requerimientos del endotelio cardiaco, por lo cual, en estos casos suelen suceder los IAM subendocárdicos.
Para que en el ECG aparezca un supra desnivel del segmento ST entonces debe haber una obstrucción en una arteria coronaria epicárdica, una oclusión completa que impide la buena perfusión de esa área, provocando necrosis del miocardio, la cual comienza en el subendocardio, luego de esto se va extendiendo durante las horas siguientes hasta llegar al epicardio. Si no existe la presencia de circulación colateral, como ya explicamos anteriormente, entonces toda el área anteriormente perfundida por el vaso se necrosa y se produce el infarto transmural, es por ello, que la única opción de mejorar la sobrevida en estos pacientes es la desobstrucción oportuna y precoz del vaso comprometido.7, 8
Diagnóstico y Diagnósticos diferenciales
Valoración rápida
La historia clínica es fundamental en la sospecha inicial del diagnóstico, y este se debe basar en una historia de un dolor torácico de tipo opresivo de igual o más de 20 minutos de duración con irradiación a cuello, mandíbula o brazo izquierdo, que no cede con el uso de nitroglicerina.1 No obstante, un número importante de paciente se presentaran con síntomas atípicos, que son más bien, neurovegetativos, como nauseas, vómitos, sudoración, fatiga o sincope. Aún más, pacientes como ancianos o diabéticos en donde hay algún grado de neuropatía que impide que el dolor sea el síntoma principal, y simplemente acuden por una disnea súbita y fatiga.1, 5
Debemos tener conciencia de que ante cualquier paciente con esta clínica tenemos que descartar de inmediato el origen cardiovascular del dolor, por lo cual, para hacer el diagnostico de IAM se requiere de una buena historia como ya hemos detallado y de un ECG con 12 derivaciones.1, 5, 6 Según la última guía de la Sociedad Europea de Cardiología el ECG se debe obtener en el primer contacto médico, con un retraso menor o igual a 10 minutos, y se debe mantener monitorizado electrocardiográficamente a todo paciente con sospecha de IAM con SDST. De forma rutinaria tomar muestra de sangre lo más pronto posible, para tener en la fase aguda los biomarcadores de necrosis, sin embargo, no es necesario esperar su resultado para tomar conducta, que en este caso sería la terapia de reperfusión.1 Esto se hace más útil en pacientes que tienen una baja probabilidad de estar cursando un cuadro coronario agudo, pero que con una sintomatología prolongada, en estos casos una prueba de biomarcadores negativos, entonces me permite descartar con mayor confianza el SCA, lo cual evita los estudios de coronariografías innecesarias.1 Sin embargo, si la sospecha es alta, pero aun no es posible confirmarla, entonces lo más indicado es (siempre y cuando el recurso esté disponible) una prueba de imagen coronaria, con una angiografía coronaria, la cual nos va a orientar de forma inmediata si hay o no indicación de terapia de reperfusión, además, que en caso de ser positivo el resultado se está preparado para de inmediato realizar la angioplastia primaria.1
Pruebas Diagnósticas
1. Electrocardiograma:
Es el primer examen que debe realizarse al enfrentarse a un paciente con dolor torácico, como ya hemos dicho, este debe realizarse en los primeros 10 minutos, y debe mantenerse un monitoreo con este a las 3, 6, 12 hasta 24 hrs posterior al inicio del dolor, o bien, cada vez que este recurra.5 Si es necesario en algunos casos es necesario la realización de más derivadas, como V3R – V4R cuando se sospecha compromiso de ventrículo derecho, o bien de V7 – V9 cuando se sospecha isquemia de pared posterior.5, 6 Para el diagnóstico el ECG debe tener al menos uno de estos hallazgos:
- Elevación del segmento ST: el SDST debe ser en al menos 2 derivaciones contiguas, el tamaño de la elevación se considera según sexo y edad, en varones se debe considerar la edad, en > 40 años debe ser ≥ 0,2 mV, en < 40 años ≥ 0,25 mV. En mujeres debe ser ≥ 0,15 mV en las derivaciones V2-V3 y ≥ 0,1 mV en otras derivaciones.1, 2
- Bloqueo completo de rama izquierda: Aparición de un BCRI nuevo es indicativo de un IAM, sin embargo, muchas veces no se cuenta con un ECG previo para confirmar si este es nuevo y antiguo, para ello existen criterios que nos orientan a confirmar el diagnóstico de IAM en presencia de una BCRI de aparición desconocida o bien, antiguo, los llamados criterios de Sgarbossa, que hablaremos más adelante.1, 6, 9
- Ondas Q patológicas: Suele aparecer en la fase evolucionada y no aguda de un infarto transmural. Para considerar patológica una onda Q, esta debe tener una duración de > 0,04 s, o una amplitud de > 25% en relación a la amplitud de la onda R.5
A considerar en cuanto al análisis del ECG es que los pacientes con alguna oclusión coronaria aguda, pueden presentar de forma inicial un ECG normal, en estudios recientes se ha demostrado que hasta un 20% de los pacientes con ECG normal inicial presentan una isquemia miocárdica aguda.6 Esto es probable que sea porque el examen haya sido muy precoz, sin embargo en estos casos lo que se debe hacer es evaluar la aparición de T híperagudas, las cuales preceden a la elevación del segmento ST, por lo cual, son indicadoras de un infarto inicial en evolución.1
En cuanto a la presencia de BCRI, su importancia radica en que la mortalidad de los pacientes con IAM y este trastorno de la conducción interventricular es mayor, que en aquellos que no lo tienen, y por ende, se ha demostrado que estos pacientes se ven beneficiados con la terapia de reperfusión precoz.1, 9 Sin embargo, el problema es que la presencia de este bloqueo tiende a dificultar un tanto el diagnostico de IAM, sobre todo por la incertidumbre de su aparición, es por ello que se han implementado algunos algoritmos en base a los criterios de Sgarbossa que intentan simplificar el diagnóstico ante la presencia de un BCRI: 6, 9
Criterios de Sgarbossa: 9
– Elevación ≥ 1 mm del segmento ST en las derivaciones con un QRS positivo.
– Depresión del segmento ST en ≥ 1 mm en alguna de las derivadas V1- V3.
– Elevación ≥ 5 mm del segmento ST en derivaciones con un QRS negativo.
Estos criterios tienen una alta especificidad con alto valor predictivo positivo, sin embargo una escasa sensibilidad de sólo un 20%, siendo los dos primeros los que tienen mayor utilidad para orientarnos a la decisión de reperfusión.9 Aparte de estos criterios, un paciente con BCRI de aparición incierta, que tiene una curva de Troponinas positiva a las 1-2 horas posterior al inicio de los síntomas, entonces nos puede ayudar a confirmar el diagnóstico y realizar la intervención coronaria percutánea (ICP).1
2. Angiografía coronaria:
Es el “Gold standard” para diagnosticar la enfermedad coronaria, actualmente es el método más importante por su alto poder diagnóstico y además terapéutico. La limitante es que es una imagen en 2D que nos impide visualizar de forma definida el compromiso de la pared del vaso. La imagen que se logra observar, es el resultado del relleno luminal del vaso arterial con medio de contraste, por lo tanto es una imagen del molde coronario, de acuerdo a la cual se infiere la obstrucción del vaso, y la severidad de esta, sin poder predecir las posibles complicaciones, ya que, estas últimas solo se podrían precisar si se pudieran ver el tipo de placa que causa la obstrucción, ya sea lipídica, de fibrina o cálcica, de esto depende la fisiopatología del cuadro, y por ende, las posibles complicaciones futuras.10 Los hallazgos angiográfico típicos son excentricidad, bordes no regulares, borrosos, ulceraciones, y lo más frecuente es defectos en el llenado, estos nos orientan a la presencia de trombos intracoronarios.11
Existen dos tipos de accesos vasculares para poder llegar al cayado aórtico y encontrar la entrada hacia las coronarias, el acceso radial y femoral. La elección del acceso vascular es importante ya que depende tanto del estado hemodinámico del paciente, como del riesgo de hemorragia posterior. En pacientes con inestabilidad hemodinámica se prefiere el acceso femoral, debido a que facilita el uso de un balón intraaortico de contrapulsación, que permitiría disminuir las inyecciones coronarias y evitar la angiografía del ventrículo izquierdo. No obstante, está demostrado que el acceso que disminuye más el riesgo de hemorragia y de hematomas es el acceso radial, por ende, este se prefiere cuando el riesgo de sangrado es elevado, y siempre cuando el operador esté entrenado en esta técnica, además, es el acceso que más produce radiación para el paciente y para el personal.11
Exámenes complementarios
1. Biomarcadores de Necrosis Miocárdica: De los exámenes complementarios más útiles y que aportan más al diagnóstico son los biomarcadores de necrosis miocárdica, entre los cuales están las CK – MB, CK-TOTAL, Troponinas, de las cuales, las más específicas de daño miocárdico son las Troponinas I y T, que nos confirman un daño miocárdico pero no nos especifican el origen del daño. En la fase aguda pueden ser de gran ayuda en el caso en que no tengamos una confirmación diagnóstica aun al momento de los resultados, sin embargo, no se debe esperar el resultado de estas en caso de confirmación diagnóstica previa.1, 5 Para una mejor utilidad se debe hacer una curva con las enzimas, al menos unas 6 – 12 hrs posterior a la primera toma, lo cual nos va a indicar si están en alza es porque el daño miocárdico está en evolución, y si están en descenso es porque el daño agudo ya ha pasado.5
No olvidar que hay otros cuadros no agudos, que pueden provocar una elevación de Troponinas, los cuales deben considerarse al momento de diagnosticar al paciente, dentro de las más importantes se encuentran: 11
| Causas no coronarias de elevación de Troponinas |
| – Insuficiencia Renal crónica o aguda |
| – Insuficiencia cardiaca congestiva, aguda o crónica |
| – Crisis hipertensiva |
| – Taquiarritmias o bradiarritmias |
| – Embolia pulmonar, hipertensión pulmonar grave |
| – Miocarditis |
| – Contusión cardiaca |
| – Enfermedad neurológica aguda |
| – Hipotiroidismo |
2. Ecocardiograma: Sólo en caso de que no se retrase el manejo adecuado, y en el que no esté disponible de forma inmediata la angiografía percutánea, entonces se puede hacer una ecocardiografía 2D para confirmar de forma rápida una alteración en la motilidad segmentaria o global de la pared cardiaca afectada por la isquemia, siendo útil para una derivación oportuna a una terapia de reperfusión, ya que, la alteración de la motilidad se produce en los primeros minutos luego de producida la isquemia, mucho antes de la necrosis.1 Sin embargo, es muy útil también para descartar diagnósticos diferenciales como disección aortica, derrame pericárdico, TEP masivo, etc.1
Criterios de Ingreso
Todo paciente que sea diagnosticado con SCA debe ser hospitalizado, dependiendo de su severidad y tipo de SCA entonces dependerá el lugar. En el caso de una SCA con SDST entonces todos deben ser ingresados a una sala de paciente crítico, independiente de su estratificación de riesgo, ya que, todos deben ir a terapia de reperfusión.1, 5
Algoritmo Diagnóstico
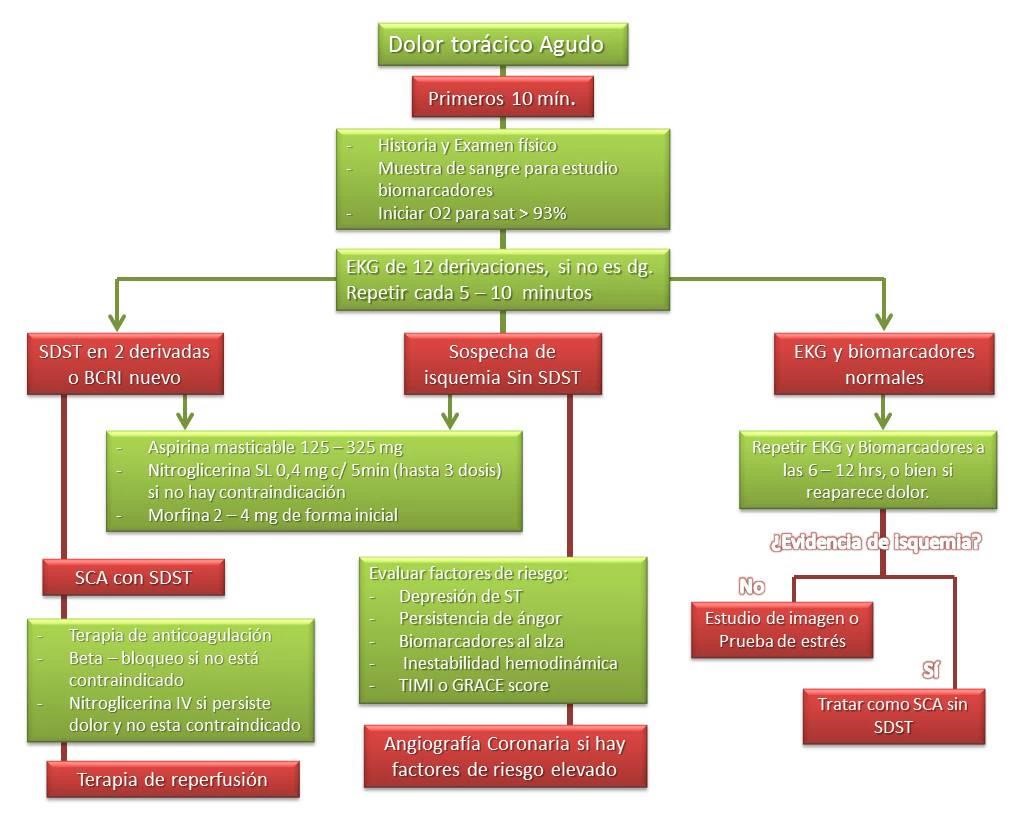
*(Adaptado de algoritmo de referencia 12)
Manejo
Como ya sabemos de la fisiopatología del SCA con SDST, la única forma de mejorar la sobrevida de estos pacientes es recuperando de forma precoz el flujo sanguíneo del área afectada, es por ello, el tratamiento es la reperfusión, la selección de la estrategia de reperfusión puede ser controversial de acuerdo a los tiempos que se manejen, a la disponibilidad de recursos, severidad del estado del paciente, etc.1
La evidencia avala que el inicio de la reperfusión sea en pacientes que llevan < 12 hrs de evolución sintomática, sin embargo, se ha demostrado que aquellos pacientes con evidencia clínica o ECG de isquemia en desarrollo que llevan > 12 hrs de evolución se ven igualmente beneficiados y en ellos estaría indicada también la terapia por reperfusión.1
1. Medidas generales
El manejo se inicia con el reposo absoluto, y oxigenación para Saturar > 93%, con la conexión rápida a una monitorización continua de ECG con acceso a un desfibrilador. Siempre la instalación de vías venosas periféricas, con la obtención de muestras para estudio bioquímico, y evaluación de los biomarcadores séricos. En caso de que la oxigenoterapia no sea eficaz para lograr buena saturación, entonces antes de la intubación se puede hacer uso de la ventilación mecánica no invasiva con CPAP, y esta debe mantenerse mientras persista el dolor torácico independiente de la SatO2.5, 12
2. Tratamiento farmacológico
a) Analgesia:
El dolor y la ansiedad de un paciente con SCA producen una activación del sistema nervioso simpático con una elevada cantidad de catecolaminas circulantes en el torrente sanguíneo, lo cual aumenta el trabajo cardiaco, por ende el consumo de oxigeno por parte del miocardio, para esto usamos la morfina, que reduce la actividad del SNS, lo cual disminuye el consumo de oxigeno por parte del miocardio, disminuyendo en gran parte el dolor anginoso.12 Se utiliza sulfato de morfina intravenosa en dosis de 2 a 4 mg de forma inicial, se puede elevar la dosis de 2 a 8 mg en intervalos de 5 – 15 minutos, sobre todo en dolor persistente y severo.12
b) Anti-plaquetarios:
La activación y agregación plaquetaria tienen un rol fundamental en la propagación de la trombosis arterial que está sucediendo en el SCA, por lo tanto, el uso de anti plaquetarios es indispensable, y debe ser de inicio precoz. Para esta terapia tenemos tres tipos de fármacos, pero ahondaremos en los dos más utilizados. Por un lado tenemos el ácido acetilsalicílico que tiene una triple acción, ya que, es un inhibidor de la COX-1, Tromboxano A2 y produce la inhibición funcional permanente de las plaquetas, sin embargo, existe otra vía complementaria, la de la adenosindifosfato (ADP) unida al receptor plaquetario P2Y12, esta unión amplifica la respuesta plaquetaria inicial que se produce en el daño vascular, para esto se utiliza un fármaco que es antagonista del receptor P2Y12 (Clopidogrel y Ticagrelor).11
– Ácido acetilsalicílico: Dosis de carga de 150 – 300 mg masticable, para luego seguir con una dosis diaria de mantenimiento baja de 75 – 100 mg, que tiene la misma eficacia a largo plazo que las dosis elevadas, con menor riesgo de mayor daño a la mucosa gástrica.
– Clopidogrel: Dosis de carga de 300 mg y luego dosis de mantenimiento de 75 mg diarios por 9 – 12 meses en conjunto con ácido acetilsalicílico, ya que ambos en conjunto disminuyen la mortalidad por causas cardiovasculares. Se postuló el uso de 600 mg como dosis de carga, y 150 mg como dosis de mantención, sin embargo, no se demostró mayor eficacia a largo plazo, solo un aumento en el riesgo de hemorragia.
– Ticagrelor: Dosis de carga de 180 mg y luego una dosis de mantención de 90 mg cada 12 hrs. (La vida media es de 12 hrs, por lo tanto, se requiere doble dosis).
c) Nitratos:
El uso de nitratos esta dado principalmente por su acción venodilatadora que permite la disminución en la precarga miocárdica, por ende, secundario a esto se produce una disminución del volumen telediastólico del ventrículo izquierdo, lo cual disminuye el consumo de oxigeno por parte del miocardio. Además a ciertas dosis, los nitratos tienen una acción vasodilatadora a nivel de arteria coronaria, ya sea en coronarias normales o ateroscleróticas, y aumentan el flujo de la circulación colateral.11 No olvidar que antes de administrar cualquier tipo de nitrato, se debe consultar al paciente por el uso de inhibidores de la fosfodiesterasa-5, como el sildenafil, ya que los nitratos están contraindicados si el paciente consumió alguna de estas drogas en las ultimas 24 – 36 hrs, debido a que existe un riesgo elevado de provocar una hipotensión severa en el paciente, al igual que aquellos que presenten un infarto ventricular derecho.12
– Nitroglicerina sublingual: Dosis de 0.4 mg SL, cada 5 minutos, con un total de tres dosis, monitorizar la presión arterial, y la evolución del dolor, ya que, posterior a estas dosis se puede plantear el uso de nitroglicerina endovenosa.
d) Estatinas:
El periodo más inmediato a un SCA tiende a ser el tiempo más crítico de un paciente coronario, ya que, hay un riesgo elevado de recurrencia y muerte. Por ello, se ha planteado en múltiples estudios la eficacia de iniciar de forma precoz el uso de Estatinas, las cuales según una revisión de la Cochrane tienen una utilidad en cuanto a la disminución en la sintomatología de las anginas inestables que puedan provocarse a largo plazo en un paciente con cardiopatía coronaria, de hecho, las reduce en un 25% a los 4 meses post-evento coronario.13
– Atorvastatina: Dosis de mantención 80 mg diarios por al menos un año, los efectos secundarios graves son poco frecuentes (0.1%), la toxicidad muscular grave está dentro de ellos, sin embargo, se observó principalmente la simvastatina 80 mg.13
| Medicamento* | Dosis de carga | Mantención | Vía de Adm. | Tiempo |
| Morfina | 2 – 4 mg | 2 – 8 mg | Endovenosa | c/ 5-15 min |
| Aspirina | 150 – 300 mg | 75 – 100 mg | Oral | c/ 24 hrs |
| Clopidogrel** | 300 – 600 mg | 75 – 150 mg | Oral | c/ 24 hrs |
| Ticagrerol** | 180 mg | 90 mg | Oral | c/ 12 hrs |
| Nitroglicerina | 0.4 mg | – | Sublingual | c/ 5 min x 3 v |
| Atorvastatina | 80 mg | 80 mg | Oral | c/ 24 hrs |
*Medicamentos de manejo inicial y prevención secundaria en SCA. **Utilizar sólo uno, el que esté disponible.
3. Terapia de Reperfusión
En los pacientes con un SCA con SDST lo que se prefiere según las últimas guías europeas es la angioplastia primaria, es decir, una ICP urgente sin un tratamiento Fibrinolítico previo, siempre y cuando se esté en un centro en donde se pueda realizar una ICP urgente en idealmente ≤ 60 min, o bien, se traslade a un centro en donde se realice en ≤ 120 – 90 min. De otro modo, pasa a tener prioridad la realización de la fibrinólisis idealmente en ≤ 30 min.1 En este artículo hablaremos solo de la fibrinólisis que es la terapia médica en este caso, ya que, la angioplastia primaria es quirúrgica.
a) Fibrinólisis
Es de especial importancia en la terapia de reperfusión, sobre todo en pacientes en donde la angioplastia primaria no está disponible en los tiempos requeridos. El beneficio mayor se lo llevan los pacientes de alto riesgo, y los ancianos (mayores de 75 años). El momento de aplicación de la fibrinólisis es de mayor utilidad mientras más precoz sea esta, según los últimos estudios, las primeras 2 hrs son las de mayor efectividad de esta terapia, siempre y cuando ésta esté indicada.1
Dentro de los riesgos, los más importantes son los accidentes cerebrovasculares hemorrágicos, cuyo riesgo está más elevado durante el primer día de tratamiento, en donde los factores que tienden a favorecer la ocurrencia de las hemorragias cerebrales son, la edad avanzada, hipertensión arterial, bajo peso corporal, sexo femenino, enfermedad cerebral previa. Sin embargo, aun así la incidencia de este tipo de complicación es poco frecuente, llegando al 0,9 – 1%, y las hemorragias no cerebrales pero graves, llegan a un 4 – 13%.1
– Alteplase (tPA): Activador del plasminógeno tisular, ha demostrado ser más eficaz que otros Fibrinolítico como la estreptoquinasa, debido a su mayor especificidad que este ultima.
– Estreptoquinasa: Es uno de los disponibles, incluso en atención primaria, y de fácil administración, sin embargo, hay que tener un estricto control y monitorización del paciente, ya que, tiende a producir hipotensión, y siempre tener cuidado de que el paciente no haya recibido estreptoquinasa antes, debido al riesgo de reacciones alérgicas y al hecho que la producción de anticuerpos tiende a interferir con su acción.
– Tenecteplase (TNK- tPA): Es el de más fácil administración, ya que, es una dosis única en bolo iv. Además está asociado a una baja tasa de hemorragias no cerebrales, y menor requerimiento de transfusiones sanguíneas.
| Fibrinolítico | Dosis | Contraindicación |
| Estreptoquinasa (SK) |
15 millones unidades iv. por 30 – 60 min |
SK previa |
| Alteplase |
Bolo iv. de 15 mg 0,75 mg/kg por 30 min (máx. 50 mg) 0,5 mg/kg iv. por 60 min (máx. 35 mg) |
|
| Tenecteplase |
Bolo iv. único: 30 mg/kg si <60 kg 35 mg/kg si 60 – 70 kg 40 mg/kg si 70 – 80 kg 45 mg/kg si 80 – 90 kg 50 mg/kg si > 90 kg |
* Guía de práctica clínica de la ESC para el manejo del infarto agudo de miocardio en pacientes con elevación del segmento ST 2013
Contraindicaciones de fibrinólisis:
| Absolutas | Relativas |
| Hemorragia intracraneal previa o AVE | TIA en < 6 meses |
| AVE isquémico < de 6 meses | TACO |
| Daño en SNC, neoplasias o malformaciones A-V | Gestante o post-parto temprano |
| Lesión, cirugía, Trauma craneal < 3 semanas | HTA refractaria |
| Hemorragia digestiva < 1 mes | Enfermedad hepática avanzada |
| Disección aortica | Endocarditis infecciosa |
| Punciones en las ultimas 24 hrs | Ulcera péptica activa |
| Trastorno hemorrágico | Reanimación prolongada o traumática |
b) Angioplastía primaria
Conclusiones
Hemos visto la alta prevalencia del IAM en la población chilena, y a nivel mundial, es por ello, que el clínico que esté en urgencias debe tener pleno conocimiento de su diagnóstico, el cual es en un gran porcentaje clínico, por ello es necesario que se tenga un alto nivel de sospecha y la habilidad de iniciar un manejo oportuno adecuado, ya que, es una patología que pone en riesgo vital al paciente, y todos sus tratamientos son siempre más efectivos mientras más precoz sean aplicados. No olvidar, que el tratamiento es la reperfusión, por lo tanto, debemos saber cuándo indicarla, cual es la mejor estrategia de reperfusión para nuestro paciente en base al manejo de los tiempos, y la severidad del paciente.
Tener en cuenta que en medicina, existen los errores diagnósticos, aun mas cuando las presentaciones son atípicas, pero se debe esperar que el clínico tenga la capacidad de haber hecho todo lo posible, es decir, haber hecho una anamnesis y examen físico exhaustivo, y un EKG a tiempo (dentro de los primeros 10 min) son de vital importancia, ya que, de alguna forma lo va a orientar por el camino indicado. Nunca esperar el resultado de algún examen adicional para tomar acción terapéutica, sobre todo, recordar que no es necesario esperar el resultado de los biomarcadores séricos, ya que siempre son solo un apoyo diagnóstico.
Lo prevalente de esta patología, sobre todo por el envejecimiento de nuestra población, nos orienta a que siempre debemos al menos sospecharla en todo aquel que acude a urgencias por un dolor torácico no traumático.
Bibliografía
1.- Steg G., James S., Atar D., Badano L., Blomstrom C., Borger M., di Mario C., Dickstein K., Ducrocq G., Fernandez F., Guía de práctica clínica de la ESC para el manejo del infarto agudo de miocardio en pacientes con elevación del segmento ST; Artículo especial / Rev Esp Cardiol. 2013; 66(1):53.e1-e46
2- Ugalde H., Muñoz M., Ugalde D., Infarto agudo al miocardio, como diagnosticarlo en forma precoz; Rev Hosp Clín Univ Chile 2011; 22: 132 – 41
3.- Ministerio de Salud, Gobierno de Chile. Estadísticas de salud. Consultado en Octubre 2016 de Http://deis.minsal.cl/index.asp.
4.- Ministerio de Salud, Gobierno de Chile. Guía Clínica Infarto agudo al miocardio con supra desnivel del segmento ST. Consultado en Octubre 2016 en www.minsal.gob.cl/portal/ url/…/72213ed52c3323d1e04001011f011398. Pdf.
5.- Torres J.M., Jiménez L., Torres V., Romero M.A., Suarez de Leso J., Montero F.J., Síndrome coronario agudo, Urgencias Cardiológicas 2015 Elsevier; 23(3): 190-202
6.- ReederG., Kennedy H., Criteria for the diagnosis of acute myocardial infarction. UpToDate 2016.
7.- Armas R., Compendio Medicina Interna basada en la Evidencia 2015/16, Colegio médico de Chile: 164-170
8.- Fajuri A., Síndrome coronario agudo, lo que debe saber el médico no especialista; Bol. Esc. Med. UC, PUC 2008; 33(1): 31-36
9.- Moreno-Ruiz NL. Changing Sgarbossa criteria for the diagnosis of acute myocardial infarction in the presence of left bundle branch. Rev. Fac. Med. 2015;63(1):151-4
10.- Caorsi C., Un horizonte más allá de la angiografía coronaria; Rev. Med. Clin. Condes 2005: 16(1):3 – 12
11.- Guía de práctica clínica de la ESC para el manejo del síndrome coronario agudo en pacientes sin elevación persistente del segmento ST; Rev Esp Cardiol. 2012;65(2):173.e1-e55
12.- Reeder G., Awtry E., Mahler S., Initial evaluation and management of suspected acute coronary syndrome (myocardial infarction, unstable angina) in the emergency department. UpToDate 2016
13.- Vale N., Nordman A., Schwartz G., De Lemos J., Estatinas para el Síndrome Coronario Agudo: Cochrane Database of Systematic Reviews 2011. Rev. Med. Clin. Condes – 2012; 23(6) 782-783

