1. Introducción
El Edema pulmonar agudo (EPA) es una de las patologías que se presenta con relativa frecuencia en los servicios de urgencia. Éste se define como el cuadro clínico caracterizado por aumento agudo del contenido líquido en el intersticio y alveolo pulmonares.
Este cuadro puede subdividirse según si su origen es cardiogénico (aumento de la presión de la aurícula izquierda) o no cardiogénico, siendo más común el primero. Sin embargo, no siempre es posible hacer la distinción entre ambos debido a que el síndrome clínico puede representar una combinación de diferentes desordenes.
Es importante el conocimiento de esta patología debido a que, a pesar de ser una emergencia médica, responde favorablemente al tratamiento precoz.
Entre las causas de EPA no cardiogénico encontramos:
- Sindrome de distrés respiratorio agudo (SDR)
- Zonas de gran altitud (poco frecuente)
- Edema pulmonar neurogénico (poco frecuente)
- Sobredosis de opioides (muy poco frecuente)
- TEP (muy poco frecuente)
- Eclampsia (muy poco frecuente)
- Lesión pulmonar aguda por transfusión (muy poco frecuente)
- Epidemiología
En Chile no existe un dato especifico sobre la frecuencia de atenciones por edema pulmonar agudo en servicios de urgencia, es probable que sea debido a que esta patología muchas veces es una complicación de otras patologías primarias.
Del total de atenciones en servicios de urgencia en nuestro país durante el los años 2014-2015, aproximadamente un 27% corresponden a patologías del sistema respiratorio, si bien el edema pulmonar agudo no se encuentra dentro de las patologías más frecuentes de este grupo, tiene un impacto importante debido a la necesidad de hospitalización de estos pacientes que muchas veces requieren de varios días de estadía hospitalaria incluyendo días en unidades de paciente crítico.
Durante el año 2014 se registraron 1.801 egresos hospitalarios en el país por edema pulmonar agudo, con un promedio de estadía hospitalaria de 7,4 días, de estos un 95% corresponden a pacientes mayores de 45 años, siendo el grupo más afectado los pacientes entre 65 y 79 años (44%).
2. Fisiopatología
El balance de los fluidos entre el intravascular y el intersticio se rige por la ecuación de Starling:
Q = Kf ([Pc – Pi] – R[πc – πi])
Siendo:
Kf, el coeficiente de filtración, que expresa la permeabilidad de la pared capilar para los líquidos
Pc, la presión hidrostática capilar
Pi, la presión hidrostática intersticial
R, es el coeficiente de reflexión, un valor que es índice de la eficacia de la pared capilar para impedir el paso de proteínas, en condiciones normales es igual a 1
πc, la presión oncótica capilar
πi, la presión oncótica intersticial
Para comprender la fisiopatología de este cuadro es fundamental conocer esta ecuación.
En el edema pulmonar de causa cardiogénica encontraremos una presión hidráulica capilar elevada que desestabilizará este equilibrio produciendo extravasación de liquido. (presión de enclavamiento pulmonar > o = 18 mmHg). Éste aumento de presión es consecuencia de presiones de llenado elevadas a nivel cardiaco, ya sea por una disfunción ventricular sistólica o diastólica, cambios en las condiciones de llenado o patología valvular.
Por otro lado en el edema pulmonar agudo no cardiogénico, el mecanismo más común es un aumento en la permeabilidad capilar.
En el Sindrome de distrés respiratorio (principal causa de EPA no cardiogénico) existe un daño en la membrana alveolo-capilar, permitiendo la filtración no solo de plasma sino también de proteínas hacia el espacio intersticial. En este cuadro, generalmente la concentración de proteínas en el intersticio es > 60% del valor en el plasma, mientras que en un edema pulmonar de causa cardiogénica ésta es < 45%.
Factores liberados en respuesta a la noxa (IL-1, IL-8 y TNF) jugarían un importante rol en incrementar la permeabilidad en los capilares pulmonares, manteniendo la filtración de líquido al espacio intersticial.
3. Diagnóstico y diagnósticos diferenciales
a. Valoración rápida (inicial del paciente)
La valoración inicial del paciente debe incluir una historia y examen físico breve y orientado a evaluar síntomas y signos que nos orienten a este cuadro y a la posible etiología que lo provocó, para así poder brindar tratamiento oportuno y mejorar las condiciones del paciente.
Los síntomas propios de la congestión pulmonar son principalmente disnea, tos, historia de ortopnea y disnea paroxística nocturna (estos dos últimos nos orientarán a una posible falla cardiaca).
Al examen físico podremos encontrar un paciente taquipneico, probablemente con dificultad respiratoria, utilizando musculatura accesoria para respirar. Al auscultar al paciente se encontrarán estertores crepitantes y sibilancias en ambos campos pulmonares.
Otros signos sugerentes de causa cardiogénica son ingurgitación yugular (signo más sensible y específico para presiones de llenado izquierdas elevadas) y edema de extremidades inferiores (puede estar ausente, pero generalmente se encuentra presente en pacientes con historia de insuficiencia cardiaca crónica)
Durante la valoración inicial del paciente es importante ir a buscar dirigidamente síntomas y signos que puedan traducir hipoperfusión tisular, ya que esto muchas veces marcará el pronóstico del paciente y determinará que tomemos conductas inmediatas.
Entre los síntomas y signos de hipoperfusión destacan: alteración del estado mental, disminución de la diuresis (< 0,5 ml/kg/min), piel pálida, sudoración excesiva y frialdad de extremidades. La hipotensión podría indicar una disfunción ventricular severa y un shock cardiogénico inminente.
Una vez realizada la evaluación inicial del paciente es recomendable realizar una evaluación buscando posibles factores precipitantes de la descompensación (Tabla 1)
Tabla 1. Factores precipitantes
| Origen | Factor precipitante |
| Cardiogénico |
|
| No cardiogénico |
|
| Adherencia y relacionados a procesos de salud |
|
b. Pruebas diagnósticas
Radiografía de tórax:
Este es uno de los exámenes que tiene mayor importancia por su alta disponibilidad en los servicios de urgencia y por la información que nos aportará. Es importante destacar que este examen se deberá posponer en caso de pacientes hemodinámicamente inestables.
Los signos radiológicos de EPA son
- Infiltrado alveolo/intersticial difuso bilateral
- Congestión parahiliar, siendo poco distinguible el margen de los vasos
- Cefalización de vasos pulmonares
- Líneas de Kerley: Se refiere a la visualización de los septos interlobares por engrosamiento de estos. Se observan en pacientes con EPA secundario a falla cardiaca. Está descrito que si éstas son transientes o de aparición repentina, son un signo patognomónico de edema pulmonar intersticial.
Estos signos van apareciendo progresivamente a medida que aumenta la presión capilar pulmonar
| Presión capilar mm Hg | Signos radiológicos |
| 5 a 12 | Radiografía normal |
| 12 a 17 | Cefalización de los vasos pulmonares |
| 17 a 20 | Líneas de Kerley |
| >25 | Edema pulmonar alveolar |
Cateterización de arteria pulmonar:
En caso de no poder discernir si la causa es cardiogénica o no cardiogénica, una herramienta útil es medir la presión de enclavamiento pulmonar mediante la cateterización de la arteria pulmonar, si esta es < 18 mmHg orienta a una causa no cardiogénica. Sin embargo un valor > 18 mmHg no excluye la posibilidad de lesión pulmonar, ya que hasta un 20% de los pacientes con síndrome de distrés respiratorio presentan falla ventricular concomitante.
No debe ser utilizado de forma rutinaria debido a que es un procedimiento bastante invasivo, la ACCF/AHA recomiendan su utilización en casos de falla cardiaca aguda con persistencia de sintomatología o inestabilidad hemodinámica.
Otras tres indicaciones descritas para monitorización invasiva son: Falla renal que empeora con la terapia, requerimiento de drogas vasoactivas, consideración de necesidad de terapia con dispositivos avanzados o trasplante cardiaco
c. Exámenes complementarios
En una consulta de urgencia se debe orientar el estudio de forma de priorizar los exámenes complementarios que nos permitan objetivar condiciones que determinarán cambios en la conducta.
Electrocardiograma: Este examen orienta sobre la causa de inicio del EPA, permite identificar condiciones predisponentes o precipitantes de falla cardiaca, por ejemplo, hipertrofia ventricular izquierda, isquemia miocárdica o infarto, fibrilación auricular.
Pruebas de laboratorio: Usualmente no son necesarias para realizar el diagnóstico o guiar la terapia inicial, por lo que esperar el resultado estas pruebas NO debe retrasar el inicio del tratamiento.
- Gases sanguíneos arteriales: Es recomendable medirlos en todos los pacientes ya que nos permitirán cuantificar el nivel de hipoxia de forma más precisa que la oximetría de pulso. La aparición de hipercapnia es un marcador precoz de insuficiencia respiratoria inminente
- Hemograma con formula y recuento leucocitario: permite identificar presencia de infección o anemia que puedan haber precipitado el evento
- Perfil bioquímico, creatinina, electrolitos plasmáticos: Permiten identificar otras causas desencadenantes como por ejemplo falla renal
- BNP y Pro-BNP: Péptidos que se elevan en pacientes con falla cardiaca, sin embargo, no han demostrado utilidad debido a que se ha observado que también se encuentran elevados en EPA de causa no cardiogénica.
- Solicitar concentraciones sanguíneas de digoxina si hay sospecha de intoxicación digitálico
Ecocardiograma: Es útil en casos de EPA cardiogénico una vez estabilizado el paciente. Permite caracterizar el tipo (sistólico vs diastólico), severidad y potencial causa de la disfunción ventricular.
d. Criterios de Ingreso
Este cuadro presenta una evolución variable, es por esto que en un primer instante podemos encontrarnos frente a un paciente aparentemente en buenas condiciones, sin embargo, en poco tiempo éste se puede desestabilizar y comprometer hemodinámicamente.
Es por esto que el EPA es considerado una emergencia médica, por lo que requiere siempre de ingreso hospitalario.
En casos en que el paciente requiera ventilación mecánica invasiva o que no mejore con el tratamiento adecuado brindado los primeros minutos en el servicio de urgencias deberá ingresar a una unidad de cuidados intensivos.
e. Diagnósticos diferenciales
Los principales diagnósticos diferenciales son el síndrome de distrés respiratorio del adulto, neumonía, crisis de asma bronquial, enfermedad pulmonar obstructiva crónica (EPOC) descompensada, derrame pleural y tromboembolismo pulmonar (TEP).
La mayoría de las veces el diagnostico del edema agudo pulmonar se logra con una buena anamnesis y examen físico asociado una radiografía de tórax.
f. Algoritmo diagnóstico
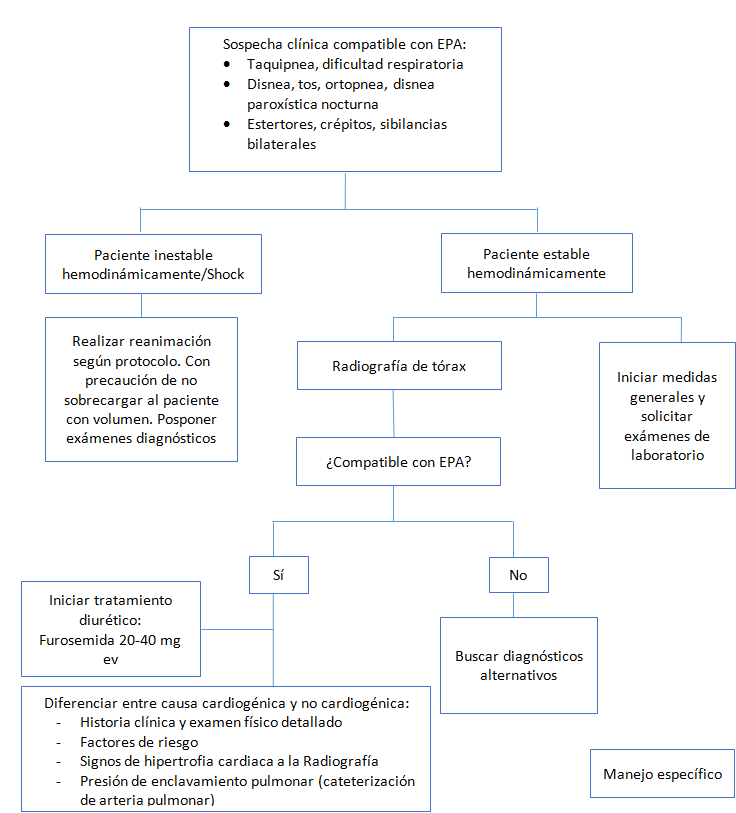
4. Manejo
El manejo de este cuadro tiene dos grandes pilares, por una parte debe estar enfocado a revertir la causa que lo originó (tratamiento etiológico), por ejemplo realizar manejo antiisquémico según corresponda en un infarto agudo al miocardio, manejo antiarrítmico en casos en que esta sea la causa, etc.
Por otro lado se debe realizar manejo médico exclusivo del edema agudo pulmonar.
Objetivos del manejo
A grandes rasgos el manejo de estos pacientes debe estar orientado a cumplir tres objetivos principales:
- Mejorar la ventilación y el trabajo pulmonar
- Reducir la hipertensión venocapilar pulmonar, esto se logra mediante la disminución del retorno venoso y el aumento del flujo anterógrado
- Corregir las causas y los mecanismos desencadenantes de EPA (tratamiento especifico)
Manejo general y monitorización
Es importante brindar rápidamente un manejo inicial a todo paciente que se presente con un cuadro clínico concordante con un edema agudo pulmonar.
Si bien hemos recalcado la importancia de llegar a un diagnóstico etiológico para poder orientar el manejo, en el servicio de urgencias se deberán realizar varias medidas en forma paralela. Simultáneamente con buscar la causa, debemos brindar un medidas generales que deben estar enfocadas en la estabilización hemodinámica del paciente, asociado a la monitorización de ciertos parámetros hemodinámicos y de laboratorio.
Las medidas iniciales y de monitorización necesarias son las siguientes:
- Manejo de vía aérea y monitorización con oxímetro de pulso para asegurar buena oxigenación y ventilación
- Oxígeno suplementario: Recomendado en casos de saturación < 90%. No debe ser utilizado de rutina debido a que en pacientes sin hipoxemia puede causar vasoconstricción y compromiso de la función cardiaca. En los casos en que sea necesario se recomienda iniciar con administración de oxigeno al 100% por mascarilla con reservorio, para mantener una saturación de oxígeno mayor al 90%. En pacientes severamente comprometidos o que persistan hipoxémicos será necesario iniciar ventilación mecánica invasiva. Las indicaciones de iniciar ventilación mecánica invasiva son:
- Hipoxemia progresiva (PaO2 < 50 mmHg) a pesar de administración de O2 por mecanismos no invasivos
- Acidosis respiratoria progresiva (PaCO2 > 50 mmHg y pH < 7,20)
- Trabajo respiratorio excesivo (frecuencia respiratoria > 40 rpm)
- Instalación de 2 vías venosas permeables
- Colocar al paciente en sedestación, con las piernas colgando, para disminuir el retorno venoso y mejorar ventilación
- Control de signos vitales seriado, poniendo énfasis en buscar hipotensión o hipertensión
- Monitoreo cardiaco continuo
- Monitorización de diuresis horaria (es útil la instalación de una Sonda Foley para mejorar monitorización) + Balance hídrico (monitorizar ingresos y egresos de fluidos)
- Control de electrolitos plasmáticos diarios. Por lo menos potasio y magnesio debido a que pueden cursar con hipokalemia e hipomagnesemia que aumentan el riesgo de arritmias.
Diuréticos:
La terapia diurética también puede ser considerada dentro de las medidas iniciales, sin embargo, la trataremos de forma separada debido a su importancia.
Los pacientes con edema pulmonar agudo generalmente se encuentran sobrecargados de volumen, es por esto que los diuréticos vía intravenosa deben ser iniciados precozmente independiente de la etiología del cuadro (excepto en caso de de hipotensión severa y shock cardiogénico).
Aún en los casos en que el edema se produjo sin una sobrecarga importante de volumen (por ejemplo, emergencia hipertensiva, insuficiencia aortica o mitral aguda), se encuentra descrito que la administración de diuréticos puede aliviar los síntomas y mejorar la oxigenación.
La dosis debe ser individualizada y titulada según el estado del paciente y su respuesta.
El diurético más usado por su buena tolerancia y disponibilidad es la Furosemida, en dosis que van desde 20 a 40 mg vía endovenosa. El inicio del efecto en la diuresis típicamente se manifiesta tras 30 minutos de administrado el diurético endovenoso, obteniendo el peak de diuresis a 1-2 horas de la administración.
Edema pulmonar agudo no Cardiogénico
No existen medidas conocidas para corregir el aumento en la permeabilidad vascular que se produce en estos casos. Por lo que el manejo se basa en la corrección de la causa (por ejemplo infecciosa), asociado al manejo de soporte hemodinámico con las medidas descritas anteriormente.
EPA Cardiogénico
- Tratamiento Farmacológico
La elección de unos u otros fármacos va a depender principalmente de las cifras de presión arterial.
Normotensión: Presión arterial sistólica (PAS) 90-160 mmHg
- Nitroglicerina:
- Presentación: ampollas de 5 mg/5 ml o de 50 mg/10 ml
- Dosis: Se administra una dosis inicial de 20 ug/min, para obtener esta dosis se debe diluir tres ampollas de 5 ml o 3 ml de la presentación de 50 mg en 250 cc de suero glucosado al 5%, a velocidad de 21 ml/hra. Se debe aumentar de 9 en 9 ml/h hasta mejoría clínica o hasta obtener una PAS inferior a 90 mmHg
- Furosemida:
- Presentación: Ampollas de 20 mg
- Dosis: La dosis inicial es de 40 mg (2 ampollas) por vía ev. Posteriormente puede pautarse en dosis de 20 mg/6 hrs, modificándose para conseguir una diuresis de 100 ml/hr
- Morfina
- Presentación: ampollas de 10 mg/1 ml y de 40 mg/2 ml
- Dosis: Inicial de 4 mg ev a 2 mg/min. Esta dosis se puede repetir a intervalos de 10 min, hasta alcanzar una dosis total de 15 mg.
- La morfina posee acción dilatadora venosa, reduciendo el retorno venoso y disminuyendo la presión de la aurícula izquierda
- Digitálicos
- Indicados exclusivamente cuando existe una fibrilación auricular con respuesta ventricular rápida sin hipotensión
- Su efecto se basa en aumentar el volumen minuto, disminuir la presión capilar pulmonar y enlentecer la conducción auriculoventricular
- Digoxina
- Presentación: Ampollas con 0,50 mg o con 0,25 mg
- Dosis: Inicial de 0,25 mg ev cada 2 horas hasta controlar la respuesta ventricular o hasta alcanzar la dosis máxima (1,5 mg)
- Dopamina
- Indicada cuando el EPA no responde a las medidas previas
- Tiene efectos betaadrenergicos y alfaadrenérgicos dependiendo de la dosis
- Presentación: ampollas con 200 mg
- Dosis: Inicial 3 ug/kg/min (diluir 1 ampolla en 250 ml de SG 5% y perfundir a 15 ml/hra). Esta dosis se puede incrementar progresivamente hasta conseguir diuresis > 35 ml/hr o hasta un máximo de 120 ml/hr
- Dobutamina
- Indicada cuando persista la inestabilidad hemodinámica a pesar de la perfusión de Dopamina en dosis máximas
- Presentación: Ampollas con 250 mg.
- Dosis: Inicial de 5 ug/kg/min (diluir 1 ampolla en 250 ml de SG 5% y perfundir a 21 ml/h) se puede incrementar hasta un máximo de 84 ml/h.
- Es importante vigilar estrechamente la presión arterial debido a que este fármaco puede producir una hipotensión grave.
Hipertensión: Presión arterial sistólica > 160 mmHg o diastólica > 110 mmHg
- Se deben administrar los mismos fármacos descritos para los casos con normotensión. Sin embargo, si persisten cifras tensionales elevadas luego de la administración de nitroglicerina y furosemida, debe administrarse Captopril en dosis de 25 mg sublingual. Esta dosis se puede repetir en 10-20 min si fuera necesario.
Hipotensión: Presión arterial sistólica < 80 mmHg
- Contraindicada administración de nitroglicerina y dobutamina
- Se debe tener precaución con el uso de diuréticos
- Se deben utilizar los siguientes fármacos:
- Dopamina: en dosis inicial de 5 ug/kg/min ev a 30 ml/h incrementándose progresivamente hasta conseguir una PAS > 90 mmHg o diuresis > 35 ml/h (hasta un máximo de 20 ug/kg/min)
- Noradrenalina: Se debe utilizar si la hipotensión no se resuelve con la administración de dopamina. Se administra en dosis de 0,05 ug/kg/min ev a 6 ml/h. Esta dosis puede incrementarse progresivamente hasta un máximo de 0,5 ug/kg/min
4. Conclusión
La mayoría de las consultas en servicios de urgencias en nuestro país se deben a causas respiratorias. Dentro de este grupo el edema pulmonar agudo no es de las más frecuentes, sin embargo, debemos tener en cuenta esta patología al enfrentarnos a un paciente que llegue con sintomatología respiratoria de instauración brusca, para así poder iniciar precozmente las medidas de soporte y en lo posible realizar un manejo especifico de la causa identificable.
Es fundamental el conocimiento de esta patología debido a que con la ayuda de medidas no muy complejas y generalmente disponibles en los servicios de urgencia podremos salvar vidas y mejorar el pronóstico de los pacientes. Por otro lado, al no sospechar o no reconocer esta patología, existe la probabilidad de que generemos más daño y empeoremos el pronóstico del paciente con medidas que muchas veces se realizan de forma rutinaria en los servicios de urgencia como por ejemplo la administración de volumen endovenoso.
5. Referencias:
– Evaluation of acute descompensated heart failure. Duane S. Pinto, Robb D Kociol. Uptodate
– Noncardiogenic pulmonary edema. Michael M Givertz. Uptodate.
– Treatment of acute descompensated heart failure: Components of therapy. Wilson S Colucci. Uptodate
– Edema agudo de pulmón cardiogénico. A. Berlango, L. Jimenez, S. Constenla, F.J. Montero
– Pathophysiology of cardiogenic pulmonary edema. Duane S Pinto, Robb D Kociol. Uptodate
– Signo radiológico: Las Líneas de Kerley. M. Rivas, F. González. Revista Chilena de Radiología. Vol. 21 Nº2, año 2015; 76-78
– MIP Manual de medicina de urgencias. Francisco Hernández Pérez. Editorial El Manual Moderno, 2014, 2º edición.
– Departamento de estadísticas e información de salud. Ministerio de Salud. Gobierno de Chile

