Manejo médico general: Diagnóstico sospecha, tratamiento: inicial, seguimiento: por especialista
Nevos melanocíticos
Los nevos o lunares son proliferaciones y acúmulos de melanocitos anormales con núcleos pequeños, sin atipias, localizados y muy frecuentes. Pueden ser congénitos o adquiridos y su causa es desconocida.
Importancia: La gran mayoría de los nevos tiene un comportamiento benigno, pero el 30% de los melanomas en raza caucásica puede estar asociado a un nevo melanocítico preexistente. Además, tienen un impacto estético importante.
1. Nevo congénito (NMC)
Son nevus que están presentes ya al nacer. Afecta al 1% de los recién nacidos y persisten durante toda la vida. Tienen un tamaño variable, y el color va entre café y negro.
Pueden cubrirse de pelos o hacerse protuberantes. El hecho que un nevus tenga pelo es indicador de benignidad.
Los nevus melanocíticos congénitos gigantes (>20 cm) se asocian a mayor riesgo de malignización (5%) y pueden ser marcadores cutáneos de compromiso del SNC, por lo que en estos casos se recomienda evaluación por el especialista.
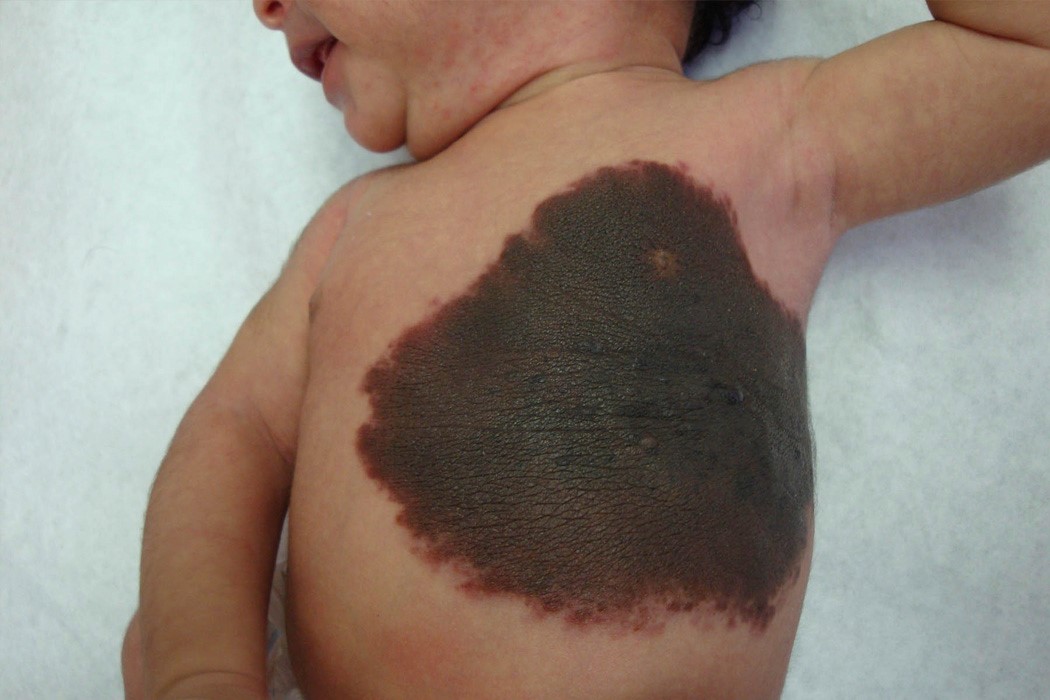
Figura 1: Nevo congénito gigante
Tratamiento:
La conducta terapéutica controvertida. Por lo general, los menores de 20 cm se podrían observar clínicamente y con registro fotográfico dado el bajo riesgo de malignización. Y se considera extirpación ante cambio en morfología, sangrado o prurito. Los NMC gigantes debieran ser extirpados si fuere posible, o máxima extirpación parcial.
2.Nevo melanocítico adquirido (NMA)
Corresponde a la neoplasia más frecuente en el ser humano y se clasifica en:
- Comunes
- Atípicos
- Otros: halo nevus, nevus azul y nevus de spitz.
Todos derivan de melanocitos de la unión dermoepidérmica. Los NMA aparecen a cualquier edad, pero después de los primeros 6 meses de vida y aumentan en la infancia y adolescencia. A la tercera década llegan a un recuento máximo y luego, lentamente, regresan con la edad.
Tienen un aspecto clínico muy variable, pero por lo general:
- Miden <6mm de diámetro y son simétricos.
- Forma redondeada u ovalada
- Bordes bien delimitados
- Se concentran en zonas expuestas al sol, o el tronco, sobre todo en las mujeres y en las extremidades inferiores.
- Con menos frecuencia se ubica en sitios acrales.
Tratamiento de NMA
La mayoría de los nevos adquiridos siguen siendo benignos durante todo el tiempo de vida de una persona y no requieren tratamiento aparte de la observación longitudinal.
Debido a que más de la mitad de los melanomas surge de novo, no hay ningún beneficio a la eliminación “profiláctica” de nevus.
A. Nevo de la unión: Es el NMA más común en la infancia. Corresponde a una mácula o pápula con leve elevación, oval o redondeado, con pigmentación uniforme café, de 1 a 10 mm diámetro.
Histología: Nidos de melanocitos en UDE
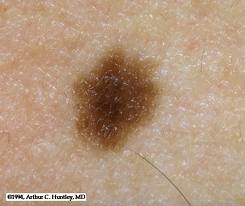
Figura 2: Nevo de la unión.
B. Nevo compuesto: Corresponde a un nma redondeado, algo elevado, color más claro que el nevo de la unión. Es liso y de contorno definido, a veces tuberoso o papilomatoso, a veces con pelos. Es más frecuente en adultos y adolescentes.
Histopatología: Muestra células névicas en UDE y en la dermis.
Figura 3: Nevo compuesto
Figura 4: Nevo compuesto
C. Nevo intradérmico: Similar al nevo compuesto pero menos pigmentado, más nodular o papilomatoso. Se ve principalmente en adultos.
Histología: Los melanocitos están solo en dermis.
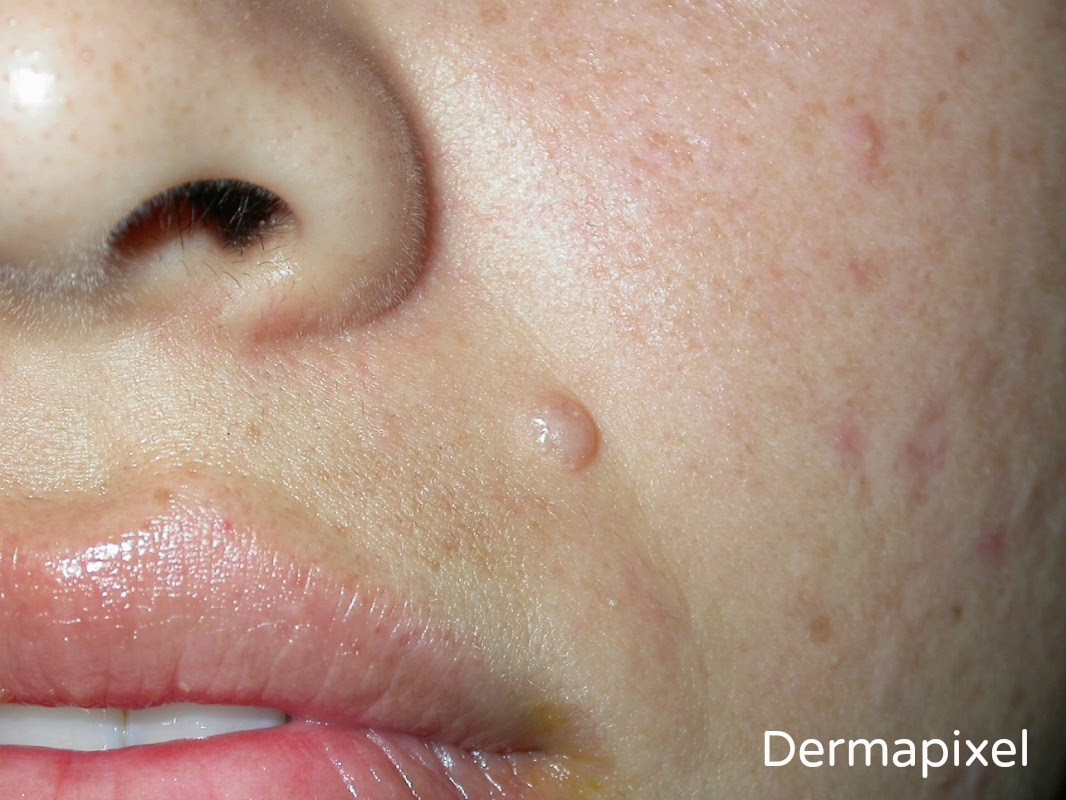
Figura 5: nevo intradérmico
D. Nevo atípico, displásico o de clark : Son tumores melanocíticos benignos adquiridos. Es importante ya que puede ser precursor de melanoma maligno, aunque el riesgo es relativamente bajo, pero mayor que nevo melanocítico adquirido. Las personas con nevus atípicos tienen 3 a 20 veces mayor riesgo de desarrollar un melanoma que las personas sin nevus atípicos. Los nevos atípicos suelen aparecer por primera vez durante la pubertad y se pueden desarrollar durante toda la vida.
Epidemiología: La prevalencia de cualquier nevus atípico en las poblaciones de piel blanca varía de 3 a 7%. En pacientes con antecedentes personales de melanoma, la prevalencia estimada es de 30%. Casi todos los casos de nevo atípico tiene antecedente familiar de melanoma maligno.
Clínica: Los nevos atípicos comparten algunas de las características clínicas de melanoma, como la asimetría, bordes irregulares, de multiples colores y el diámetro >5mm, algunos con imagen “en huevo frito”.
Se producen de forma esporádica o en un ambiente familiar.
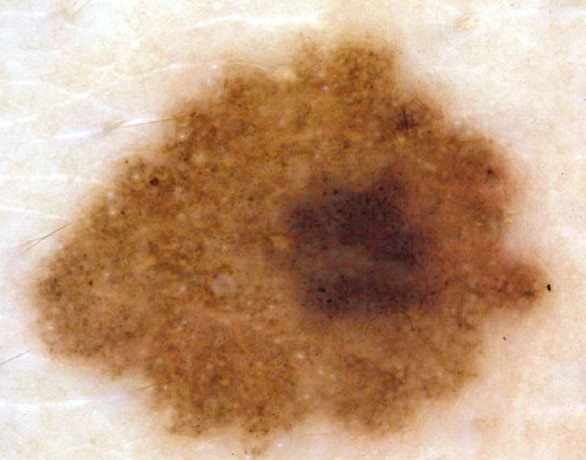
Figura 6: nevo de clark
Histología: Pueden demostrar desorden arquitectónico, atipia citológica y una cantidad variable de inflamación y fibrosis.
Diagnóstico:Clínico y presuntivo. La biopsia no está indicada para confirmar el diagnóstico. Solo requieren biopsia y las lesiones que son clínicamente y/o dermoscópicamente sospechosas de melanoma.
Evaluación:
– Los pacientes con nevos atípicos tienen un mayor riesgo de desarrollar melanoma. La evaluación de riesgos, la prevención y la detección precoz del melanoma son aspectos claves
– La evaluación de la historia personal y familiar del paciente de melanoma
– Examen de la piel del cuerpo total
– Uso de dermatoscopia y la fotografía de cuerpo entero
– La extirpación y el examen histológico de las lesiones sospechosas
– Educación sobre el autoexamen de la piel y protección solar
– Examen de miembros de la familia
– Seguimiento de por vida
Educación sobre la importancia del autoexamen de la piel y protección solar es importante en pacientes con nevus atípicos.
Se recomienda autoexamen de la piel regular por varias razones
- Los melanomas son detectados primero por los pacientes, en aproximadamente la mitad de los casos.
- El autoexamen, especialmente cuando se combina con un examen clínico regular, puede estar asociada con el diagnóstico precoz del melanoma.
- El autoexamen puede reducir la incidencia del melanoma y el riesgo de enfermedad avanzada
- Sugiere examinar la piel corporal total en forma anual para los pacientes con uno o unos pocos nevos atípicos y sin historia personal y / o familiar de melanoma.
- Cada 6 a 12 meses para los pacientes que tienen una historia personal y / o familiar de melanoma.
Conducta de los nevos melanocíticos adquiridos
- No esta indicada la resección preventiva.
- Se debe sospechar malignización ante cambios de morfología y crecimiento (regla abcde), ulceración, sangrado, inflamación, lesiones satélites u otros síntomas.
- Derivar a especialidad ante sospecha de melanoma maligno, nevos atípicos.
3. Nevo azul
Lesión papular color negro azulado benigna.
Corresponde a un diagnóstico diferencial de melanoma nodular, aunque tiene varias diferencias.
Primero tiene bordes definidos, regulares, permanece sin cambios durante años.
Su color azulado se debe a que los melanociticos dérmicos se encuentran profundos.
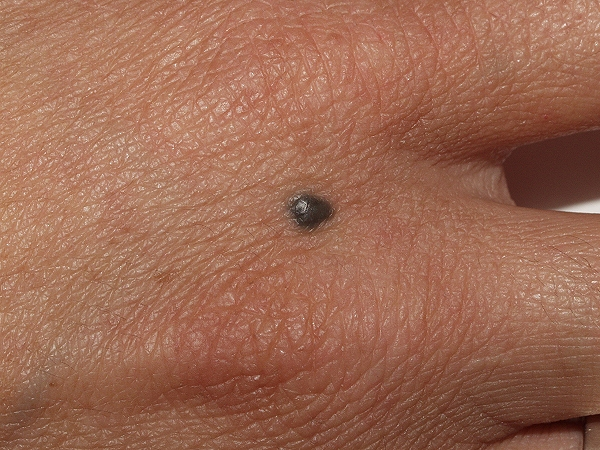
Figura 7: nevo azul
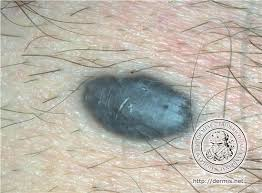
Figura 8: nevo azul
4. Melanoma maligno
Enfermedad neoplásica maligna de mayor riesgo, por su pronóstico y por su evolución. Es un tumor maligno de los melanocitos. Su frecuencia ha aumentado significativamente en ultimas décadas. Asocia alta letalidad por diseminación temprana. El diagnostico y manejo precoz eleva sobrevida, por esto es importante que se reconozcan estas lesiones para que sean derivadas rápidamente.
Factores de riesgo
- Nevos melanociticos preexistentes (20-30%)
- 100 o más nevos melanocíticos
- Historia familiar nevo atípico o melanoma
- Historia personal de melanoma previo
- Mutación gen p16
- Quemaduras solares en infancia y adolescencia, quemaduras solares intermitentes
- Rasgos físicos constitucionales: fototipo i y ii, pelirrojos, efélides
- Localización geográfica cercana al ecuador
- Edad:>50 años
- Nivel socioeconómico: mayor riesgo a mayor nivel s.e. (30-69 años)
- Mayor riesgo muerte menor nivel s.e. (> 70 años)
Clasificación
- Melanoma de extensión superficial
- Melanoma nodular
- Melanoma acral
- Léntigo maligno – melanoma
- Melanoma in situ
- Melanoma de extensión superficial
Es el tipo más frecuente y representa el 70% de los casos. Tiene una fase de crecimiento horizontal lenta y una fase tardía de crecimiento vertical hacia la profundidad.
Clínica: Mácula o placa asimétrica, de pigmentación, irregular heterogénea con márgenes difusos, habitualmente >6 mm
Se localiza preferentemente en piernas en mujeres y en tronco en los hombres, no significa que no aparezca en otros sitios, pero esto es lo más frecuente.
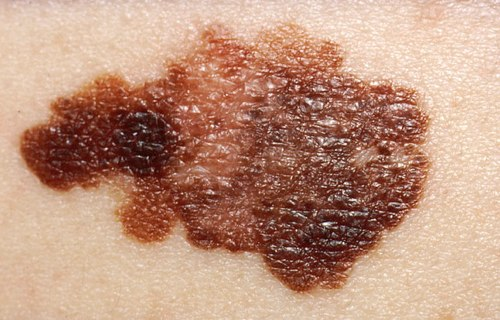
Figura 9: Melanoma de extensión superficial
B. Melanoma nodular
Corresponde entre 10 a 15% de los casos. Afecta con más frecuencia a los hombres. Se localización en el dorso.
Clínica: Nódulo elevado pigmentado y definido. No presenta fase radial, sólo crecimiento vertical hacia la superficie y la profundidad. Es más agresivo, pues la metástasis linfática y sanguínea es rápida.
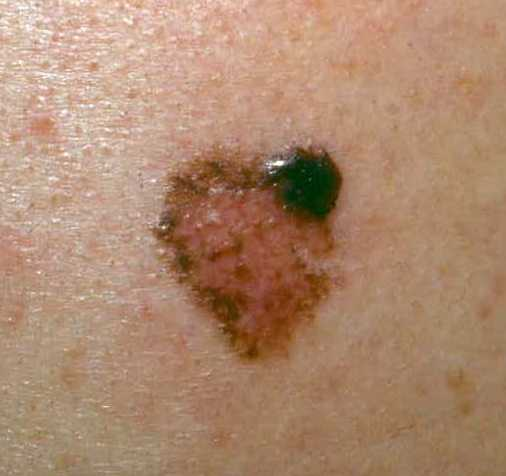
Figura 10: melanoma nodular
C. Melanoma acral
Corresponde al 10% de los casos de melanoma. Se localiza en piel acral, es decir: palmas, plantas y lechos ungueales.
Tiene una fase radial de crecimiento y luego vertical. Puede ser amelanótico, o sea, sin pigmento, por lo tanto, podemos ver una lesión que es rojiza, sangrante y se puede tratar de un melanoma.
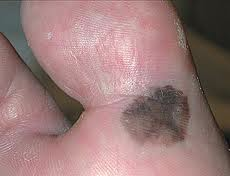
Figura 11: melanoma acral
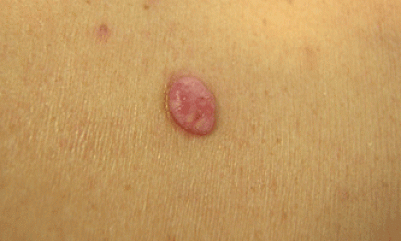
Figura 12: melanoma amelanocítico. Se debe hacer diagnóstico diferencial con granuloma telangiectásico, nevo tuberoso
El melanoma maligno subungueal es una mácula pigmentada en lecho ungueal, tiene signo hutchinson que es que la lesión no solo pigmenta la lámina, sino también la cutícula y el borde de piel del dedo. Se sospecha cuando se presentan bandas individuales que son oscuras/irregulares en color o ancho >4mm. Puede asociar distrofia de la uña.
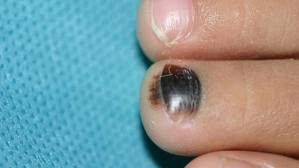
Figura 13: melanoma subungueal
D. Léntigo maligno – melanoma
Lentigo maligno: corresponde a un melanoma in situ sobre piel fotodañada.
Tiene un crecimiento radial muy lento, de varios años. Se localiza principalmente en cara en personas >50 años con daño actínico. Se presenta como una mácula lisa, contorno irregular, con color variable desde pardo a negro.
Tiene un pronóstico benigno, dado que la fase de crecimiento vertical es mucho más tardía.
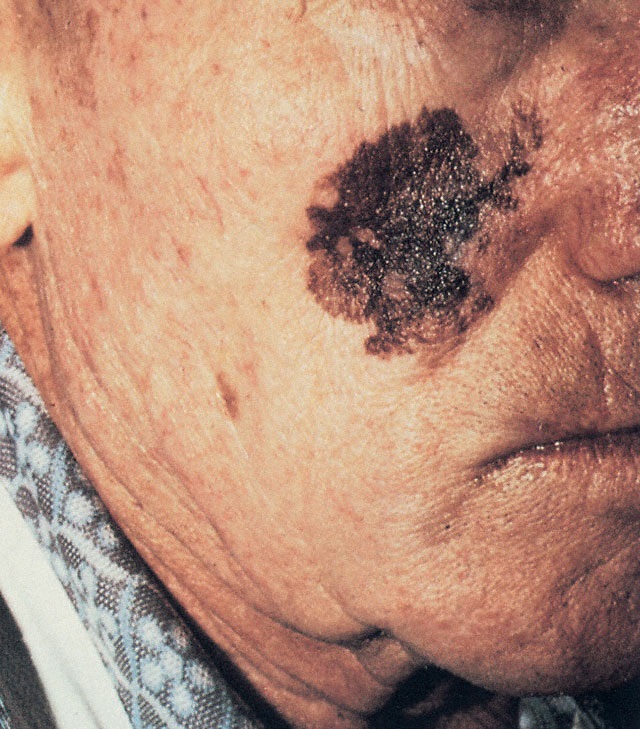
Figura 14: léntigo maligno
E. Melanoma in situ
Lesión melanocítica intraepidérmica precoz, sin invasión dérmica. No se asocia a daño actínico, pudiendo aparecer en piel no fotoexpuesta. La presencia de metástasis es extremadamente rara.
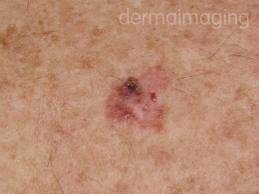
Figura 15: melanoma in situ
Diagnóstico
- ABCDE
- A: asimetría (si una mitad no es idéntica a la otra)
- B: bordes irregulares
- C: variación del color (marrón, rojo, negro o azul/gris y blanco.
- D: diámetro >6mm
- E: evolución, una lesión que cambia de tamaño o color o una nueva lesión.
- Es lo más importante
- Chequeo de 7 puntos
- Dermatoscopía
Manejo
- Ante la mínima sospecha, derivar a dermatólogo.
- Si no es posible, se debe extirpar la lesión para estudio histopatológico, con borde 2 mm, si la lesión es muy grande se puede realizar biopsia incisional.
- Si se confirma melanoma: derivar a equipo especializado para etapificación y manejo.
Diagnóstico diferencial
- Queratosis seborreicas pigmentadas
- Queratosis actínicas pigmentadas
- Carcinoma basocelular
- Nevos melanocíticos
- Granulomas telangiectásicos
- Hematomas subungueales.
Tratamiento
- Ampliación de márgenes quirúrgicos.
- Melanoma in situ: 5mm
- Breslow 1: <1mm, dejar margen de 1 cm
- Breslow 2: >1 mm, dejar margen de 2 cm
- Cualquier breslow >0.75mm, se debe buscar linfonodo centinela.
- Si sale positivo, se realiza linfadenectomía regional.
- Quimioterapia
- Inmunoterapia
- Radioterapia
Etapificación: Mediante el TNM
Pronóstico de melanoma: Está dado por la invasión en profundidad y se clasifica según el índice de barlow que representa la distancia en mm desde el estrato granuloso a los melanocitos atípicos más profundos.
- Bresiow I <1mm sobrevida a 5 años 95%
- Breslow II <2mm
- Breslow III menor a 4mm
- Breslow IV > 4 mm sobrevida a 5 años 45%
Otros factores pronósticos: Nivel de Clark, edad, localización, ulceración, invasión vasos linfáticos y sanguíneos, índice mitótico, infiltrado inflamatorio peritumoral, metástasis.
Prevención
- Revisión periódica lesiones pigmentarias
- Derivación oportuna a dermatólogo
- Evitar resección innecesaria de múltiples nevos inocentes.
- Manejo por especialidad
Derivación
- Un nuevo nevo que aparece después del inicio de la pubertad que está cambiando en la forma, el color o el tamaño
- Un nevo que desde hace mucho tiempo está cambiando en la forma, el color o el tamaño.
- Cualquier nevo que tiene tres o más colores o ha perdido su simetría
- Nevo que pica o sangra
- Cualquier nueva lesión cutánea persistente, especialmente si está creciendo, pigmentada o vascular en apariencia, y si el diagnóstico no está claro
- Lesión pigmentada lineal nueva en la uña, especialmente cuando se asocia a daños en la uña
- Lesión que crece bajo una uña
Signos del patito feo
Se basa en la observación de que, en un individuo con múltiples nevos, los nevos tienden a exhibir un tipo morfológico predominante.
Una lesión pigmentada que se ve diferente de las otras lesiones debe ser considerada sospechosa, incluso si no cumple los criterios abcd.
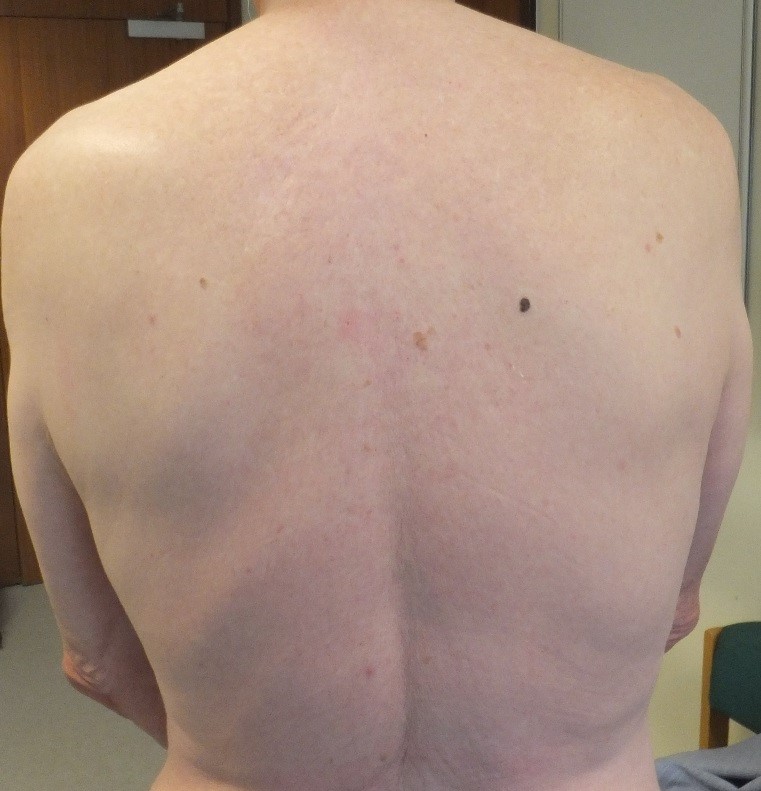
Figura 16: Signo del patito feo

