Pancreatitis Aguda y Crónica
- Pancreatitis Aguda
- Definición:
La pancreatitis aguda es una inflamación del páncreas originada por la acción de las enzimas pancreáticas activadas, que afectan variablemente a los tejidos adyacentes y a otros distantes.
- Epidemiología:
En EE.UU. se comunican cifras de 79,8 casos por 100.000 habitantes al año. En España se describe una incidencia de 25-50 casos 100.000 con una mortalidad del 20% en caso de episodios graves. En Inglaterra la incidencia es de 5,4 casos por 100.000 habitantes al año. Lamentablemente en nuestro país no existen cifras acerca de su incidencia.
- Etiología
Cálculos biliares: El mecanismo por el cual el paso de cálculos biliares induce pancreatitis es desconocido. Se han sugerido dos factores como el posible evento iniciador en la pancreatitis biliar: el reflujo de la bilis en el conducto pancreático debido a la obstrucción transitoria de la ampolla durante el paso de los cálculos biliares u obstrucción en la ampolla secundaria a piedra (s) o edema resultante del paso de una piedra . La colecistectomía y el aclaramiento del conducto biliar común de las piedras evitan la recurrencia, confirmando la relación de causa y efecto .
Barro biliares y microlitiasis: La mayoría de los pacientes con Barro biliar son asintomáticos. Sin embargo, el Barro biliar se encuentra comúnmente en 20 a 40 por ciento de los pacientes con pancreatitis aguda sin causa obvia. En ausencia de cualquier otra etiología, el lodo biliar debe ser sospechado como la causa en pacientes con pancreatitis aguda con una elevación transitoria en las pruebas hepáticas.El lodo biliar es una suspensión viscosa en la bilis de la vesícula biliar que puede contener pequeñas piedras (<5 mm de diámetro) .
Otras afecciones que causan obstrucción de la ampolla: Ascariasis biliar , divertículos periampullares, tumores pancreáticos y periampullares . Las neoplasias mucinosas papilares intraductales (IPMN) del páncreas se están reconociendo cada vez más y pueden ocasionalmente presentarse como pancreatitis aguda, especialmente en varones ancianos no alcohólicos.
ALCOHOL: El alcohol es responsable de aproximadamente el 30 por ciento de los casos de pancreatitis aguda en los Estados Unidos . Aproximadamente el 10 por ciento de los alcohólicos crónicos desarrollan ataques de pancreatitis clínicamente aguda que son indistinguibles de otras formas de pancreatitis aguda.El alcohol puede actuar aumentando la síntesis de enzimas por las células pancreáticas acinares para sintetizar las enzimas digestivas y lisosomales que se cree que son responsables de la pancreatitis aguda o sobre-sensibilización de acinos a colecistoquinina [30]. Sin embargo, el mecanismo exacto de la lesión pancreática, los factores genéticos y ambientales que influyen en el desarrollo de la pancreatitis en alcohólicos, y la razón por la cual sólo una pequeña proporción de alcohólicos desarrollan pancreatitis, no están claros.
Tabaquismo: Hasta hace poco, se pensaba que fumar era un factor de riesgo debido a su asociación con el alcohol. Sin embargo, varios estudios han sugerido que el tabaquismo es un factor de riesgo independiente para la pancreatitis aguda y crónica por mecanismos que no están claros.
Hipertrigliceridemia: Las concentraciones séricas de triglicéridos por encima de 1000 mg / dL (11 mmol / L) pueden precipitar ataques de pancreatitis aguda, aunque la patogénesis de la inflamación en este contexto no está clara. La hipertrigliceridemia puede representar del 1 al 4 por ciento de los casos de pancreatitis aguda .
POST-ERCP : La hiperamilasemia asintomática ocurre en el 35 al 70 por ciento de los pacientes sometidos a colangiopancreatografía retrógrada endoscópica (CPRE). Generalmente se realiza un diagnóstico de pancreatitis post-CPRE si la hiperamilasemia se acompaña de dolor abdominal alto persistente, a menudo con náuseas y vómitos. La pancreatitis aguda se produce en aproximadamente el 3 %de los pacientes que se someten a ERCP de diagnóstico, el 5 % que se someten a ERCP terapéutica.
Hipercalcemia: Aunque una complicación poco frecuente, la hipercalcemia de cualquier causa puede conducir a pancreatitis aguda .Los mecanismos propuestos incluyen la deposición de calcio en el conducto pancreático y la activación del calcio del tripsinógeno dentro del parénquima pancreático
MUTACIONES GENÉTICAS: Varias mutaciones genéticas se han asociado con pancreatitis. Las formas hereditarias de pancreatitis pueden presentarse como pancreatitis aguda recurrente pero eventualmente progresar a pancreatitis crónica.
Las mutaciones de ganancia de función en el gen serina proteasa 1 (PRSS1) en el cromosoma 7q35, que codifica el tripsinógeno catiónico, dan como resultado una forma hereditaria autosómica hereditaria de pancreatitis. Las mutaciones en el gen de la fibrosis quística (CFTR) se han asociado con una pancreatitis hereditaria recesiva autosómica.
Drogas: La pancreatitis por medicamentos es rara (0.3 a 1.4 por ciento), aunque datos limitados sugieren que la incidencia puede estar aumentando.Varios medicamentos han sido asociados con la pancreatitis inducida por fármacos y una serie de diferentes mecanismos de la pancreatitis inducida por fármacos se han propuesto. Estos mecanismos incluyen reacciones inmunológicas (por ejemplo, 6-mercaptopurina, aminosalicilatos, sulfonamidas), efecto tóxico directo (por ejemplo, diuréticos, sulfonamidas), acumulación de un metabolito tóxico (ácido valproico, didanosina, pentamidina, tetraciclina), isquemia (diuréticos, azatioprina) , Trombosis intravascular (estrógeno) y una mayor viscosidad del jugo pancreático (diuréticos y esteroides). Se ha descrito pancreatitis aguda en asociación con el tratamiento con agonistas de GLP-1. En la actualidad, hay datos insuficientes para saber si hay una relación causal.
INFECCIONES Y TOXINAS: La pancreatitis se ha asociado con las siguientes infecciones, aunque la frecuencia con la que estas infecciones causan pancreatitis es desconocida
- Virus – Parotiditis, coxsackievirus, hepatitis B, citomegalovirus, varicela-zoster, herpes simple, VIH
- Bacterias – Mycoplasma, Legionella, Leptospira, Salmonella
Hongos – Aspergillus
- Parásitos – Toxoplasma, Cryptosporidium, Ascaris
Trauma: Puede dañar el páncreas, aunque estas lesiones son infrecuentes debido a la ubicación retroperitoneal de la glándula. El diagnóstico de pancreatitis traumática es difícil y requiere un alto grado de sospecha.
Pancreas Divisum: Es una variante anatómica común, que ocurre en aproximadamente el 7 por ciento de la serie de autopsias. Es el resultado del fracaso del páncreas dorsal y ventral derivado embriológicamente, lo que da lugar a sistemas ductales pancreáticos separados.
Enfermedad Vascular: La isquemia pancreática es una causa poco frecuente de pancreatitis clínicamente significativa. Se ha reportado isquemia con pancreatitis resultante en las siguientes circunstancias:
- Vasculitis (lupus eritematoso sistémico y poliarteritis nodosa) [69]
- Ateroembolismo [70, 71]
- Hipotensión intraoperatoria [72]
- Choque hemorrágico [73]
Embarazo: La pancreatitis aguda es rara durante el embarazo. En un estudio de cohortes retrospectivo de 16.000 partos, sólo se observaron ocho casos de pancreatitis aguda; Cinco se debían a cálculos biliares y los otros eran idiopáticos . También se han reportado varios casos de hiperlipidemia asociada con pancreatitis en el embarazo . La pancreatitis gestacional hiperlipidémica usualmente ocurre sólo en mujeres con anomalías preexistentes en el metabolismo lipídico, aunque no está claro si el embarazo aumenta el riesgo de pancreatitis en mujeres con hipertrigliceridemia subyacente.
Idiopático: No hay etiología obvia identificable por historia, pruebas de laboratorio y ecografía de la vesícula biliar en hasta el 30 por ciento de los pacientes con pancreatitis aguda.
Otras Causas: Otra causa rara de pancreatitis recurrente es la enfermedad celíaca, donde la inflamación duodenal y la estenosis papilar pueden ser los mecanismos de la pancreatitis . La pancreatitis autoinmune puede presentarse a veces como pancreatitis aguda, aunque la presentación habitual es por pérdida de peso, ictericia y agrandamiento pancreático en imágenes, imitando una neoplasia. Por último, hay informes de pancreatitis que ocurren en pacientes con anorexia nerviosa.
Fisiopatología
Alcohol:
- Sensibilización de las células acinares a la activación prematura de los zimógenos inducida por la colecistoquinina (CCK)
- Potenciación del efecto de la CCK sobre la activación de factores de transcripción, factor nuclear kB y activación de la proteína-1
- Generación de metabolitos tóxicos como acetaldehído y ésteres etílicos de ácidos grasos
- Sensibilización del páncreas a los efectos tóxicos del virus coxsackie B3
- Activación de las células estrelladas pancreáticas por acetaldehído y estrés oxidativo y posterior aumento de la producción de colágeno y otras proteínas de la matriz
Pancreatitis vesicular: reflujo de la bilis en el conducto pancreático debido a la obstrucción transitoria de la ampolla durante el paso de los cálculos biliares, o obstrucción en la ampolla secundaria a la piedra o edema resultante de la Paso de una piedra.
Hipertrigliceridemia: Los ácidos grasos libres se liberan de triglicéridos séricos en concentraciones tóxicas por la acción de la lipasa pancreática dentro de los capilares pancreáticos.
Activación prematura de los zimógenos pancreáticos dentro del páncreas también se ha propuesto como el mecanismo patogénico para los ataques agudos de pancreatitis observados en pacientes con pancreatitis hereditaria.
Mutaciones CFTR: Una posible explicación es que las mutaciones se asocian con la producción de un jugo pancreático más concentrado y ácido que conduce a la obstrucción ductal oa la función celular alterada acinar.
Síntomas
- o La mayoría de los pacientes con pancreatitis aguda tienen inicio agudo de dolor abdominal epigástrico persistente y grave. En algunos pacientes, el dolor puede estar en el cuadrante superior derecho o, rara vez, confinado en el lado izquierdo.
- o En los pacientes con pancreatitis biliar, el dolor está bien localizado y el inicio del dolor es rápido, alcanzando la máxima intensidad en 10 a 20 minutos. En contraste, en pacientes con pancreatitis debido a causas hereditarias o metabólicas o alcohol, el inicio del dolor puede ser menos abrupto y el dolor puede estar mal localizado. En aproximadamente el 50 por ciento de los pacientes, el dolor irradia a la espalda . El dolor persiste durante varias horas a días y puede aliviarse parcialmente al sentarse o inclinarse hacia adelante.
- o El 90 por ciento de los pacientes han asociado náuseas y vómitos que pueden persistir durante varias horas
- o Pueden presentar disnea debido a inflamación diafragmática secundaria a pancreatitis, derrames pleurales o síndrome de dificultad respiratoria en adultos.
- o Aproximadamente entre el 5 y el 10 por ciento de los pacientes con pancreatitis severa aguda pueden presentar enfermedad indolora y hipotensión inexplicada .
Examen Físico
- o Hallazgos físicos varían dependiendo de la gravedad de la pancreatitis aguda. En los pacientes con pancreatitis aguda leve, el epigastrio puede ser mínimamente sensible a la palpación. En contraste, en los pacientes con pancreatitis severa, puede haber sensibilidad significativa a la palpación en el epigastrio o más difusamente sobre el abdomen.
- o Los pacientes pueden tener distensión abdominal y sonidos intestinales hipoactivos debido a un íleo secundario a la inflamación. Puede presentarse ictericia escleral debido a ictericia obstructiva debido a coledocolitiasis o edema de la cabeza del páncreas.
- o Los pacientes con pancreatitis severa pueden tener fiebre, taquipnea, hipoxemia e hipotensión. En el 3 por ciento de los pacientes con pancreatitis aguda, puede observarse coloración equimótica en la región periumbilical (signo de Cullen) o a lo largo del flanco (signo de Gray Turner). Estos hallazgos, aunque inespecíficos, sugieren la presencia de sangrado retroperitoneal en el contexto de la necrosis pancreática
- o Hallazgos sugestivos de la etiología subyacente: Hepatomegalia puede estar presente en pacientes con pancreatitis alcohólica, xantomas en la pancreatitis hiperlipidémica y hinchazón de la parótida en pacientes con paperas
Laboratorio
- Lipasa: Sensibilidad de 94% y especificidad de 96%. Se eleva dentro de las primeras 24 horas y permanece elevada hasta por dos semanas. Falsamente elevada en pacientes críticos, insuficiencia renal, trauma encéfalo-craneano, masas intracraneanas y en usuarios de heparina. Los niveles séricos de amilasa y lipasa no se correlacionan con la gravedad de la PA.
- Amilasa: sensibilidad de 89% y especificidad de 90% .Comienza a elevarse a las 24 horas y permanece elevada hasta el quinto día aproximadamente.
-Puede ser normal en caso de: toma tardía del examen, hipertrigliceridemia o en el contexto de un paciente con insuficiencia pancreática previa.
-Se eleva en otras patologías intraabdominales (colecistitis aguda, coledocolitiasis, perforación de víscera hueca, úlcera péptica perforada, accidente vascular mesentérico, etc.), patología de glándulas salivales y en insuficiencia renal crónica.
- Calcemia: Hipocalcemia: Pronóstico, <8 mg/dl indica gravedad y sugiere pancreatitis aguda necrosante.
- Hematocrito: Los pacientes con pancreatitis pueden tener leucocitosis y un hematocrito elevado de hemoconcentración debido al extravasado de fluido intravascular en terceros espacios.
Sugieren pancreatitis aguda necrosante:
Descenso >10 pts, durante 48 h desde el ingreso, no secundario a una hemorragia.
Elevación >44%. Su ausencia al ingreso excluye la existencia de PA necrosante en la mayoría.
- PCR: El nivel de PCR por encima de 150 mg / dL a las 48 horas se asocia con pancreatitis severa.
- Otros hallazgos de laboratorio: BUN elevado, hipocalcemia, hiperglucemia e hipoglucemia
- Clasificación
Según la clasificación de Atlanta, la pancreatitis aguda puede dividirse en dos grandes categorías :
- Pancreatitis aguda edematosa intersticial, que se caracteriza por inflamación aguda del parénquima pancreático y tejidos peripancreáticos, pero sin necrosis reconocible de los tejidos.
- La pancreatitis aguda necrotizante, que se caracteriza por inflamación asociada con necrosis parenquimatosa pancreática y / o necrosis peripancreática.
Según la gravedad, la pancreatitis aguda se divide en lo siguiente:
- Pancreatitis aguda leve, que se caracteriza por la ausencia de insuficiencia orgánica y por complicaciones locales o sistémicas
- Pancreatitis aguda moderadamente grave, que se caracteriza por ausencia de insuficiencia orgánica o insuficiencia transitoria de órganos (<48 horas) y / o complicaciones locales
- Pancreatitis aguda grave, que se caracteriza por insuficiencia persistente de órganos (> 48 horas) que puede afectar a uno o varios órganos
- Evaluación Gravedad de la enfermedad
En la evaluación inicial, la gravedad de la pancreatitis aguda debe evaluarse mediante un examen clínico para evaluar las pérdidas de fluidos tempranas, la insuficiencia de órganos (particularmente el compromiso cardiovascular, respiratorio o renal, criterios de Marshall.)
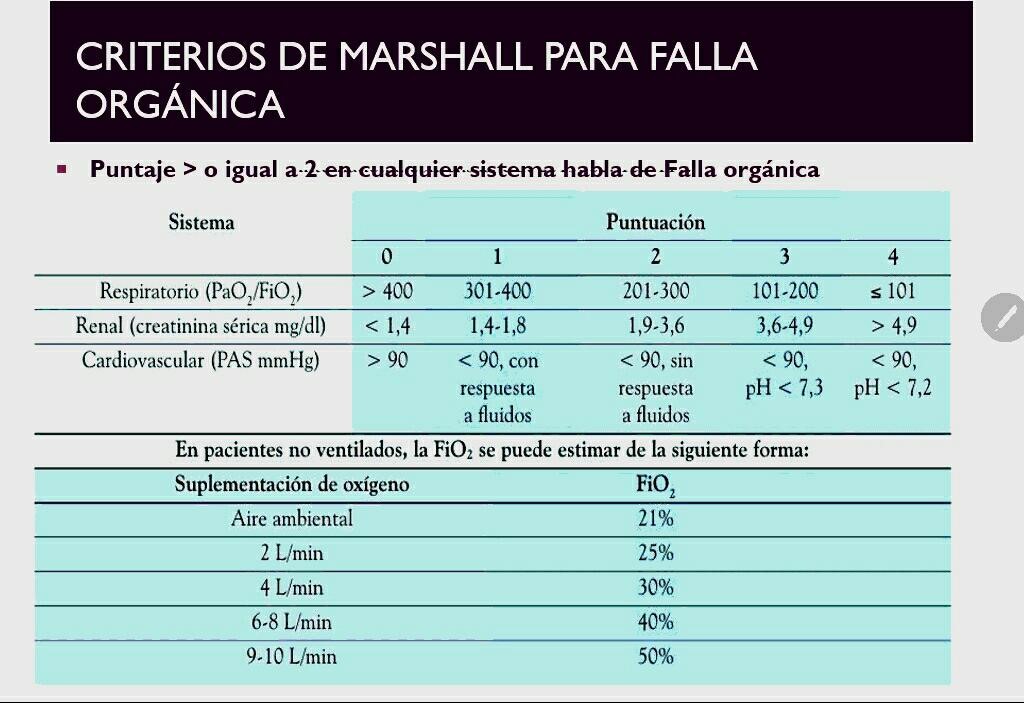
La tomografía computarizada abdominal de rutina no se recomienda en la presentación inicial en pacientes con pancreatitis aguda a menos que exista incertidumbre diagnóstica porque no hay evidencia de que la TC mejore los resultados clínicos y que la extensión completa de la necrosis pancreática y peripancreática sólo sea clara 72 horas después el inicio de la pancreatitis aguda
Tratamiento
- MANEJO INICIAL: El manejo inicial de un paciente con pancreatitis aguda consiste en el cuidado de apoyo con reanimación con fluido, control del dolor y apoyo nutricional.
- Reemplazo de fluidos: Hidratación agresiva a una tasa de 5 a 10 mL / kg por hora de solución cristalóide isotónica (por ejemplo, solución salina normal o solución de Ringer lactato) a todos los pacientes con pancreatitis aguda( cuidado pacientes cardiópatas y renales). En pacientes con depleción de volumen severa que se manifiesta como hipotensión y taquicardia, proporcionamos una repleción más rápida con 20 mL / kg de líquido intravenoso administrado durante 30 minutos seguido de 3 mL / kg / hora durante 8 a 12 horas. En pancreatitis aguda debida a hipercalcemia, Ringer lactato está contraindicado porque contiene 3 mEq / L de calcio. En estos pacientes, se debe usar solución salina.
Los requisitos de líquidos deben ser reevaluados a intervalos frecuentes en las primeras seis horas de admisión y durante las próximas 24 a 48 horas. La tasa de reanimación con líquido debe ajustarse sobre la base de la evaluación clínica, el hematocrito y los valores de nitrógeno ureico en la sangre (BUN) . La sustitución adecuada de líquidos puede evaluarse mediante una mejoría de los signos vitales (tasa meta <120 latidos por minuto, presión arterial media entre 65 y 85 mmHg), producción de orina (> 0,5 a 1 cc / kg / hora) y reducción del hematocrito Objetivo 35 a 44 por ciento) y BUN durante 24 horas, sobre todo si eran altos en el inicio . El seguimiento del BUN puede ser particularmente importante, ya que tanto el BUN en el momento de la admisión y el cambio en BUN durante las primeras 24 horas de hospitalización predicen mortalidad .Una hidratación inadecuada puede conducir a hipotensión y necrosis tubular aguda. Hemoconcentración persistente a las 24 horas se ha asociado con el desarrollo de la pancreatitis necrotizante .
- Control del dolor :El dolor abdominal es a menudo el síntoma predominante en pacientes con pancreatitis aguda y debe ser tratado con analgésicos. El dolor no controlado puede contribuir a la inestabilidad hemodinámica.
Los opioides son seguros y eficaces para proporcionar control del dolor en pacientes con pancreatitis aguda . Un adecuado control del dolor requiere el uso de opiáceos intravenosos, generalmente en forma de una bomba de analgesia controlada por el paciente. Se puede usar fentanilo (intravenoso) para el alivio del dolor en la pancreatitis aguda. El fentanilo se utiliza cada vez más debido a su mejor perfil de seguridad, especialmente en la insuficiencia renal. Meperidina se ha favorecido sobre la morfina para la analgesia en pancreatitis porque los estudios demostraron que la morfina causó un aumento en el esfínter de la presión de Oddi. Sin embargo, no hay estudios clínicos que sugieran que la morfina puede agravar o causar pancreatitis o colecistitis.
- Monitorización: Los pacientes con pancreatitis aguda deben ser monitoreados de cerca en las primeras 24 a 48 horas.
– Los signos vitales incluyendo la saturación de oxígeno deben ser monitoreados y el oxígeno suplementario administrado para mantener la saturación arterial de oxígeno mayor del 95 por ciento.
-La producción de orina debe medirse cada hora y los líquidos deben ser titulados para mantener la producción de orina (> 0,5 a 1 cc / kg / hora)
– Los electrólitos deben ser monitoreados frecuentemente en las primeras 48 a 72 horas y especialmente con una reanimación agresiva con líquido. La hipocalcemia debe corregirse si el calcio ionizado es bajo o si hay signos de irritabilidad neuromuscular (signo de Chvostek o de Trousseau).
-Los niveles séricos de glucosa deben ser monitoreados cada hora en pacientes con pancreatitis severa e hiperglucemia (glucosa en sangre mayor a 180 a 200 mg / dl), ya que puede aumentar el riesgo de infecciones pancreáticas secundarias.
- Nutrición:
PA leve: Alimentación oral se pueden iniciar de inmediato si no hay náuseas y vómitos, y el dolor abdominal se ha resuelto
Dieta sólida bajo en grasa
PA severa:
Se recomienda nutrición enteral para prevenir complicaciones infecciosas.
Nutrición parenteral debe evitarse a menos que la vía enteral no esté disponible, no se tolere, o no cumpla requerimientos calóricos .Alimentación nasogástrica y nasoyeyunal parecen comparables en eficacia y seguridad
- Rol de los Antibióticos:
Hasta el 20 % de los pacientes con pancreatitis aguda desarrollan una infección extrapancreática (p. Ej., Infecciones del torrente sanguíneo, neumonía e infecciones del tracto urinario) . Las infecciones extrapancreáticas se asocian con un aumento de la mortalidad por lo que deben tratarse.
Los antibióticos profilácticos no se recomiendan en pacientes con pancreatitis aguda, independientemente del tipo (intersticial o necrotizante) o de la gravedad de la enfermedad (leve, moderadamente grave o grave) . El uso empírico de antibióticos en Necrosis infectada(carbapenemicos, quinolonas y metronidazol) podrían se úriles para retrasar o a veces evitar la intervención quirúrgica.
- ERCP:
-Pancreatitis aguda y colangitis aguda recurrente deben ser sometidos a ERCP dentro de las 24 h del ingreso
-ERCP no es necesario en la mayoría de pancreatitis biliar que carecen de laboratorio o evidencia clínica de la obstrucción biliar en curso
-En ausencia de colangitis y/o ictericia, utilizar MRCP o ecografía endoscópica en lugar de ERCP para la detección de coledocolitiasis de alta sospecha
- Complicaciones
Locales
-Pseudoquistes (10-20%)
-Necrosis esteril (20%)
-Infeccion (5% todos los casos, 20% PA Severas)
-Necrosis infectada
-Abscesos
-Colección liquida libre (30-50%)
Sistémicas
-SHOCK
-SDRA
-Falla Renal
Metabólicas
-Hipocalcemia, Hiperglicemia
- Necresectomía Pancreática:
El objetivo de la necrosectomía pancreática es remover todo el tejido pancreático y peripancreático que se encuentra desvitalizado o necrosado, preservando la función pancreática del tejido remanente y evitando el daño de otros órganos. Se realiza bajo 2 indicaciones:
- o Necrosis pancreática o peri pancreática infectada
- o Sospecha clínica de infección, manifestada por un cuadro prolongado de fiebre de bajo grado, letargia, náuseas e intolerancia oral.
El tiempo óptimo para efectuar la necrosectomía va a depender del estado del paciente, realizándose generalmente 3-4 semanas posterior al inicio de la PA.
- Pancreatitis Crónica
- Definición:
La pancreatitis crónica es un síndrome que implica cambios inflamatorios progresivos en el páncreas que dan como resultado un daño estructural permanente, que puede conducir a un deterioro de la función endocrina y exocrina. Episodios recurrentes de pancreatitis aguda pueden llevar a la pancreatitis crónica con el tiempo.
La pancreatitis crónica y aguda se puede distinguir por varias características.
- La pancreatitis crónica puede ser asintomática durante largos períodos de tiempo, puede presentar una masa fibrótica, o puede haber síntomas de insuficiencia pancreática sin dolor. La pancreatitis aguda es casi siempre dolorosa.
- Las concentraciones séricas de amilasa y lipasa tienden a ser normales en pacientes con pancreatitis crónica, pero casi siempre son elevadas con enfermedad aguda.
- Morfológicamente, la pancreatitis crónica es una enfermedad focal parche caracterizada por un infiltrado mononuclear y fibrosis. Por el contrario, la pancreatitis aguda implica de forma difusa una gran porción del páncreas entero con una respuesta inflamatoria predominantemente neutrofílica.
- Clínica
Las dos principales manifestaciones clínicas de la pancreatitis crónica son el dolor abdominal y la insuficiencia pancreática.
- Dolor abdominal :Es una característica dominante de la pancreatitis crónica. El dolor suele ser epigástrico, a menudo irradia a la espalda, ocasionalmente se asocia con náuseas y vómitos, y puede aliviarse parcialmente sentándose en posición vertical o inclinándose hacia delante. El dolor es a menudo peor de 15 a 30 minutos después de comer. Al principio del curso de la pancreatitis crónica, el dolor puede ocurrir en ataques discretos; A medida que la condición progresa, el dolor tiende a ser más continuo.
- Insuficiencia pancreática : Los pacientes con disfunción exocrina pancreática grave no pueden digerir adecuadamente alimentos complejos ni absorber productos de descomposición parcialmente digeridos. Sin embargo, las deficiencias clínicas significativas de proteínas y grasas no se producen hasta que más del 90 por ciento de la función pancreática se pierde .
- Malabsorción de grasa: Esteatorrea por lo general ocurre antes de las deficiencias de proteínas, ya que la actividad lipolítica disminuye más rápido que la proteólisis . Las manifestaciones clínicas de la malabsorción de grasa incluyen heces sueltas, grasosas y con mal olor que son difíciles de lavar. La malabsorción de las vitaminas liposolubles (A, D, E, K) y vitamina B12 también puede ocurrir, aunque la carencia de vitamina clínicamente sintomática es rara.
- Diabetes pancreática: La intolerancia a la glucosa se produce con cierta frecuencia en la pancreatitis crónica, pero la diabetes mellitus manifiesta generalmente ocurre tarde en el curso de la enfermedad. Los pacientes con calcificación crónica, especialmente aquellos que desarrollan calcificaciones tempranas, pueden desarrollar diabetes con más frecuencia que aquellos con enfermedad crónica no calcificante . La diabetes también es más probable que ocurra en pacientes con antecedentes familiares de diabetes tipo 1 o tipo 2.La diabetes que se desarrolla en pacientes con pancreatitis crónica suele requerir insulina. Sin embargo, es diferente de la típica diabetes tipo 1 en que las células alfa pancreáticas, que producen glucagón, también se ven afectadas; Como resultado, existe un mayor riesgo de hipoglucemia, tanto relacionada con el tratamiento como espontánea.La cetoacidosis diabética y la nefropatía son raras; Neuropatía y retinopatía ocurren con mayor frecuencia .
- Complicaciones
La pancreatitis crónica también puede estar asociada con una variedad de complicaciones. Estos incluyen la formación de Pseoquistes, la obstrucción biliar o duodenal, la ascitis pancreática o derrame pleural, la trombosis de la vena esplénica, pseudoaneurismas y cáncer de páncreas.
- Diagnóstico:
El diagnóstico de pancreatitis crónica es difícil ya que los estudios de laboratorio y los procedimientos de imagen pueden ser normales. Además, los pacientes pueden presentar síntomas sugestivos de pancreatitis crónica pero de hecho tienen carcinoma pancreático. Por otro lado, la tríada clásica de calcificaciones pancreáticas, esteatorrea y diabetes mellitus sugiere fuertemente el diagnóstico, pero usualmente se ven juntas sólo en la enfermedad tardía y muy avanzada. El diagnóstico se confirma si hay calcificaciones dentro del páncreas en las radiografías simples abdominales o la tomografía computarizada (TC), un pancreatograma anormal o una prueba de la función pancreática secretina anormal.
Existen pruebas funcionales y morfológicas para el diagnóstico
Funcional
- Con sondeo duodenal
- Prueba de secretina-colecistoquinina
- Test de Lundh
- Sin sondeo duodenal
- Enzimas en deposiciones
- Quimotripsina
- Elastasa
- Medición indirecta de función enzimática
- Amilolítica-almidón•Lipolítica-Pancreolauryl,esteatocrito,pérdidadegrasa(vandeKamer)
- Proteolítica-PABA(bentiromida)
Morfológico
- Ultrasonido
- Ecotomografía abdominal
- Endosonografía
- Diagnóstico radiológico
- Rx simple (3 proyecciones)
- TAC
- RNM
- Colangio-pancreato-resonancia (CPRM)
- (Pancreatoscopia virtual por TAC o RM)
- Diagnóstico endoscópico
- Colangio pancreatografía retrógrada endoscópica
- Pancreatoscopia
- Diagnóstico Diferencial
El cáncer de páncreas es el primer diagnóstico que debe ser considerado en pacientes sospechosos de tener pancreatitis crónica. El diagnóstico diferencial también incluye pancreatitis autoinmune, linfoma y tumores endocrinos pancreáticos. La pancreatitis aguda también puede ser difícil de distinguir de la pancreatitis crónica en algunos pacientes.
- Tratamiento
Dolor Inicial:
analgésicos y/o espasmolíticos convencionales, con o sin enzimas pancreáticas en dosis alta.
Dolor incontrolable
- Quirúrgicas (descompresión o resección).
- Endoscopia (esfínterotomía pancreática, extracción de cálculos, prótesis) sólo se justifica en presencia de lesiones ductales avanzadas, si existe una estenosis dominante del conducto Wirsung; o con pseudoquistes crónicos.
- Bloqueo del plexo celíaco: por cirugía, radiología intervencional o por endoso-nografía, puede asegurar una analgesia durante 3 a 6 meses.
Insuficiencia exocrina: La Esteatorrea ocurre con una disminución de producción delipasa bajo el 10% de los valores iniciales. El tratamiento pretende la recuperación del estado nutricional normal del paciente. Se utilizan microesferas enterosolventes de enzimas pancreáticas con alto contenido de lipasa; la dosis óptima es 50 a 90.000 Unidades de lipasa con cada comida( tratamiento de alto costo). Asociados con anti H2 o bloqueadores de bomba de protones aumenta en algo su efectividad.
Diabetes mellitus : Una vez que se manifiesta la diabetes, en la gran mayoría de los casos debe usarse insulina. Debido a la disminución simultánea de la producción de glucagón estos pacientes tienen tendencia a hipoglicemia y requieren dosis más bajas de insulina.
Tratamiento de PAI: Prednisona, en dosis de 30-40 mg/día reduciéndose de manera paulatimna durante 6-10 semanas, debiendo observarse mejoría en 2 semanas. En algunos casos debe dejarse tratamiento permanente asociado a Azatriopina.
Bibliografía
- UP TO DATE
- «Clinical manifestations and diagnosis of acute pancreatitis»
- «Predicting the severity of acute pancreatitis»
- «Pathogenesis of acute pancreatitis»
- «Management of acute pancreatitis».
- «Etiology and pathogenesis of chronic pancreatitis in adults»
- «Overview of the complications of chronic pancreatitis»
- «Treatment of chronic pancreatitis».
- Diagnóstico y Tratamiento de las Enfermedades Digestivas,2013: Dr. Juan Carlos Weitz Vattuone Dr. Zoltán Berger Fleiszig Dr. Samuel Sabah Telias Dr. Hugo Silva Calcagn
- American College of Gastroenterology Guideline: Management of Acute Pancreatitis. The American Journal of GASTROENTEROLOGY

