Nivel de manejo del Médico General: Diagnóstico específico, Tratamiento inicial, Seguimiento derivar.
Definición
Neoplasia maligna del estómago, siendo más frecuente por Adenocarcinoma.
Epidemiología
En Chile es la primera causa de muerte por cáncer en el hombre, siendo más frecuente en ellos que en las mujeres. Las regiones más afectadas son la zona centro sur de Chile.
Pese a la disminución de la incidencia global ocurrida en las últimas decádas, la incidencia de adenocarcinoma proximales y de la unión gastroesofágica ha ido aumentando. Antiguamente la ubicación más frecuente era en el antro gástrico, luego en el cuerpo y finalmente en el fondo y la UGE, pero actualmente el cáncer se ha ido proximalizando, aumentando su frecuencia a nivel de fondo. 70% son de 1/3 superior.
Edad promedio de detección es a los 60 años. Si es detectado en forma precoz puede ser curado quirúrgicamente, sin embargo, en chile, el 80% es detectado en estadios avanzados (Japón: 50% son detectados como incipientes).
Factores de riesgo:
- Helicobacter pylori: Importante aclarar que una minoría de los pacientes infectados desarrolla cáncer, principalmente las cepas que desarrollan gastritis crónica hiposecretora que avanzan a gastritis atrófica.
- Condiciones predisponentes: esófago de Barrett (ha aumentado la incidencia de cáncer cardial versus no cardial debido al aumento de la ERGE y la epidemia de obesidad), anemia perniciosa, post gastrectomías (hipoclorhidia), adenomas gástricos, metaplasia intestinal, enfermedad de Menetrier.
- Factores genéticos: Síndrome de Lynch, familiares de primer grado con cáncer gástrico (2-3 veces mayor riesgo)
- Dieta rica en sustancias nitrogenadas, sal, alimentos ahumados y conservados, bajo consumo de alimentos ricos en antioxidantes
- Tabaco, no se ha demostrado el alcohol
- Otros agentes (EBV)
- Aspirina como potencial protector
- Sexo masculino
- Mayor edad
- Nivel socioeconómico bajo
Irrigación:
- Gástrica izquierda: rama del tronco celiaco. Irriga la curvatura menor
- Gástrica derecha: rama de la hepática propia, que es rama de la hepática común
- Gastroomental derecha: rama de la gastroduodenal, que es rama de la hepática propia
- Gastroomental izquierda: rama de la arteria esplénica, que es parte del tronco celiaco.
Drenaje linfático: Clasificación Japonesa
- N1: perigástricos
- N2: tronco celiaco
- N3: ligamento hepatoduodenal, retropancreático, vena mesentérica superior y vasos cólicos medios
- N4: paraaórticos
Etiología
- Genético: secundario a mutaciones del gen E-cadherina. Se manifiesta como difuso.
- Ambiental: por hábitos (dieta rica en nitritos, alimentos ahumadoso por factores ambientales. Uno de estos factores es el HP, que es un desencadenante o gatillo de inflamación crónica de la mucosa, que finalmente lleva a cáncer. Son preferentemente intestinales y se ubican en la parte distal del estómago (aunque no todos los tumores asociados a HP cumplen estas características).
Clasificación
1. Histológica: Lauren
- Difuso: paciente hombre joven, sin factores de riesgo, avanzado. Dentro de éste se consideran los adenocarcinoma en anillo de sello, indiferenciado o el mucinoso. Es más hereditario, y tiende a la carcinomatosis peritoneal. Más frecuente en los tipos III y IV de borrmann.
- Intestinal: típico caso de Ca. Gástrico, con todos los riesgos implicados, asociado a factores ambientales. Es el tipo adenocarcinoma tubular o papilar. Más frecuentemente I y II de borrmann. Tiende a metástasis hematogenas más que a diseminación peritoneal.
- Tipos: adenocarcinomas pueden ser: tubular (60%), papilar, mucinoso, mucocelular. Otros: adenoacantoma, escamoso, indiferenciado, carcinoide, linfoma, etc.
|
Tipo intestinal |
Tipo difuso |
|
|
Edad media |
65 |
55 |
|
Sexo (V:M) |
2:1 |
1:1 |
|
Localización (más frecuente) |
Antro |
Cuerpo |
|
Grupo sanguíneo |
Distribución normal |
Más frecuente en A |
|
Lesiones preneoplásicas |
Asociadas |
No asociadas |
|
Factores ambientales |
Probablemente relacionados |
Escasa relación |
|
Histogénesis |
Originado en la mucosa de metaplasia intestinal |
Originado en la mucosa propia del estómago |
|
Tipo histológico |
Adenocarcinoma,papilotubular, adenocarcinoma tubular |
Adenocarcinoma, mucocelular (en anillo de sello), adenocarcinoma anaplásico |
|
Etapa temprana |
Protruido o excavado (I,IIa, IIa/IIe/III) |
Excavado (IIe, IIc+III,III) |
|
Etapa avanzada |
Bormann I, II, III |
IV, III |
|
Crecimiento |
Expansivo |
Difuso e invasivo |
|
Metástasis |
Vía vascular |
Via linfática y diseminación peritoneal |
|
Ictericia |
Severa |
Ligera |
|
Ascitis |
Ligera |
Severa |
|
Pronóstico a igual TNM |
peor |
Mejor |
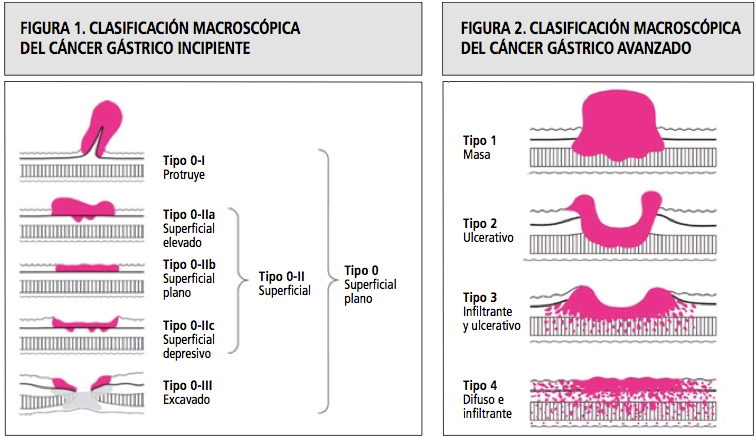
2. Profundidad:
La clasificacion de Japon para los incipientes (mucosos o sub mucosos, independendiente de la diseminación linfática) o de Borrmann para los profundos.
- Japón: los más frecuentes son los IIB y el III. No comprometen más allá de la submucosa gástrica. En Japón son alrededor del 50%, en cambio la pesquisa en chile con este nivel de invasion es de un 15%.
- I: elevado. Metástasis linfática 3%
- II: plano. Metástasis linfática en un 15%
- IIA superficial elevado
- IIB superficial plano
- IIC superficial depresivo
- III: ulcerado. Metástasis linfática en un 20%
- Borrmann: clasificación para cáncer avanzado. Compromete la muscular propia y más allá. Dan metástasis linfática en 40% o más. Es una clasificación según las características microscópicas. A partir del III predominan las formas difusas.
- I: poliposo
- II: ulcerado
- III: úlcera infiltrante
- IV: infiltrante difuso
- V: no determinado
3. Localización
- 2/3 próximal: gastrectomia total
- 1/3 distal: gastrectomia parcial
4. Anatomopatologica:
- Adenocarcinoma
- Displasia: alta asociación con HP
- GIST
- Carcinoide: pólipos
Manifestaciones clínicas
- Cáncer incipiente: asintomático (80%), sintomático (20%) con síndrome ulceroso, náuseas, anorexia, baja de peso, saciedad temprana.
- Cáncer avanzado: 60% dolor abdominal y baja de peso, 30% disfagia, náuseas y vómitos, 20% HDA y saciedad temprana. Hematemesis, síndrome pilórico (1/3 inferior), disfagia (1/3 superior)
- Muy raramente se encuentran signos al examen físico en 1/3 de los cánceres gástricos avanzados, como masa epigástrica, el nódulo de Virchow o el nódulo de Sister Mary Joseph.
- Diseminación: Sanguínea (hígado, peritoneo, pulmones, huesos, riñones y cerebro), linfática (Nódulo de Virchow), peritoneal (Nódulo de Sister Mary Joseph, Tumor de Krukenberg, carcinomatosis peritoneal con ascitis maligna)
- Síndrome paraneoplástico (raro): Anemia hemolítica microangiopática, nefropatía membranosa, queratosis seborreicas súbitas, síndrome de Trousseau con trombosis arterial y venosa, dermatomiositis excepcional.
Síntomas de alarma
- Dispepsia que comienza después de los 45 años
- Historia familiar de Cáncer Gastrointestinal
- Pérdida de peso
- Sangrado GI
- Disfagia progresiva
- Anemia ferropriva
- Vómitos persistentes
Trastornos precancerosos
- Anemia perniciosa ( gastritis atrofia)
- Inmunodeficiencia común variable
- Cirugía gástrica previa: Billroth 2. Secundario al reflujo biliar s produce gastritis atrófica
- Gastritis crónica atrófica o metaplasia: el HP está demostrado que es un causante de gastritis atrófica en el antro y con ellos cáncer.
- Pólipos adenomatosos: se asocian a carcinoide. 7% son malignos.
Estudio diagnóstico
- EDA: estudio de elección. Debe realizar mínimo 4 biopsias ante la sospecha. Realizar en pacientes mayores de 45 años con síntomas de alarma o gastrectomizados hace al menos 15 años. Toda úlcera gástrica también debe biopsiarse dado que un porcentaje de los cánceres gástricos tienen esta presentación; una vez que se cura la úlcera igual hay que hacer una biopsia de control.
- Enema baritado: cuando hay cirugías previas, síntomas atípicos o lesiones estenosantes.
Etapificación:
- TC abdomen y pelvis: como estudio de extensión local y diseminación.
- Endosonografía: permite determinar de forma más exacta la profundidad de la invasión. Está indicado en los incipientes para ver profundidad de compromiso. No detecta metástasis a distancia.
- Laparoscopia diagnóstica para identificar metástasis peritoneales menores a 5 mm (que no se ven al TC)
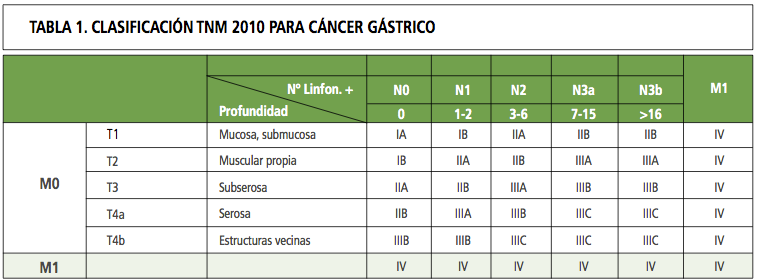
Se basa en el TNM. Cuando hay N presenta ya pasa a ser estadío IV
- R0: resección con límites libre, RI: resección con limites microscópicos, R2: resección con límites macroscópicos.
- Diseminación: puede ser hematógena, linfática, celómica o por vecindad. Al momento del diagnóstico el 70% tiene metástasis lifática y un 15% hepática.
- Metástasis: preferentemente al hígado y al pulmón
- Tipo intestinal: diseminación preferentemente por vía vascular
- Tipo difuso: metástasis linfática o celómica, como por ejemplo el tumor de krukenberg
- Se puede realizar con:
- Endonosografía: detecta la profundida de compromiso de la pared en los incipientes en un 80%
- Eco: para metástasis hepáticas y nódulos superficiales en gente delgada
- Tac de abdomen y pelvis
- PET scan: no sirve mucho porque muchas de las metástasis son hipometabólicas.
- RNM
Tratamiento
- Incipiente:
- Mucosectomía endoscópica/resección endoscópica submucosa para tumores bien diferenciados, solo de mucosa (TIa), < 2cm, no ulcerados y sin compromiso ganglionar.
- Gastrectomía por vía laparoscópica con disección linfática D1 o primera barrera ganglionar (perigástrico), en caso contrario.
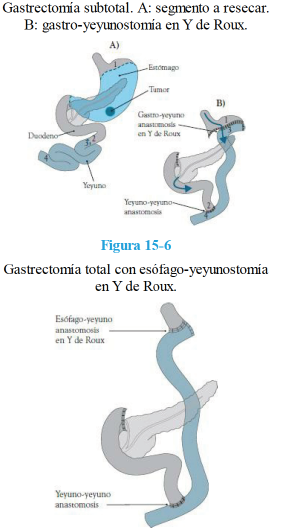
- Avanzado: gastrectomía total o subtotal con disección D2 (2º barrera linfonodal incluida, incluye linfonodos a lo largo de las arterias hepática, gástrica izquierda, tronco celiaco y arteria esplénica, y del hilio esplénico. Se deben incluir al menos 25 linfonodos), y en caso de necesidad, omentectomía (sobre T3), esplenectomía (en tercio superior o curvatura mayor, o infiltración evidente), pancreatectomía coprocaudal, bursectomía, o resección radical de otros órganos. En T2 y T3 la cirugía laparoscópica está en estudio, en T4 no se recomienda utilizar por el momento.
- La reconstrucción del tránsito en la gastrectomía subtotal es la gastroyeyunoanastomosis, que también puede hacerse con asa desfuncionalizada (en Y de Roux). En la gastrectomía total se realiza la esófago yeyunoanastomosis en asa desfuncionalizada en Y de Roux.
- Evaluar la asociación con QMT y quimioradioterapia neo o coadyuvantes coadyuvantes.
- Cirugía paliativa en tumores irresecables.
El tratamiento quirúrgico es el único 100% resolutivo. Implica gastrectomía total o subtotal + gastroyeyunoanastomosis en Y de roux, omentectomía, linfadenectomía D2. Límite proximal debe ser un mínimo de 6 cm (3 cm si es incipiente). En cirugías con intención curativa la sobrevida promedio es de 30% a 5 años.
- Gastrectomía subtotal: tumores distales
- Gastrectomía total: tumores proximales, de tipo difuso
- Criterios de inoperabilidad:
- Enfermedad cardiaca o pulmonar grave
- T: invasión grandes vasos incluído el tronco celiaco
- N: vishow o ganglio hermana maria José
- M: visceral o parietal
- Quimio/radioterapia: terapia neo o coadyuvante, dependiendo del estadio, o incluso paliativa
|
EDA |
Cirugía |
Médico |
|
|
Curativo |
ESD: <2 cm, submucoso, no ulcerado, bien diferenciado, sin N o M+ |
-Subtotal (ca distal): cuando se pueden asegurar 6 cm de márgen proximal y que no sea en anillo de sello. -Total: cuando no puedo asegurar márgen 6 cm o es en anillo de sello. -Linfadenectomía D2: perigástricos y perivaculares -Omentectomia mayor y menor. -Gastroyeyuno anastomosis -Esplenectomia y bursectomía solo cuando hay invasion local. |
RT/QT post op o peri op |
|
Paliativo |
Cuando sangra o para alimentar. Se puede poner prótesis en UGE o gastrostomya endoscópica percutánea |
Paliativo |
PRONÓSTICO
Está determinado por la etapa al momento diagnóstico de la enfermedad, siendo de máxima importancia el compromiso en profundida (T) y linfático (N).
En cirugías con intención curativa la sobrevida promedio es de 30% a 5 años. Según estadios pueden alcanzar promedios de:
- IA (91.5%)
- IB (72.5%)
- II (61%)
- III (25%)
- IV (4%).
Bibliografía
- UpToDate, Clinical features, diagnosis, and staging of gastric cáncer
- Manual de Patología Quirúrgica PUC

