Nivel de manejo del médico general: Diagnóstico: Específico. Tratamiento: Inicial. Seguimiento: Completo
El concepto moderno de la patología herniaria considera a la hernia como una manifestación local de una patología sistémica (del colágeno). Se han descrito más de 20 tipos de colágeno. El colágeno tipo I (maduro) participa en la formación de aponeurosis y tendones, otorgándole la resistencia tensil. El colágeno tipo III (inmaduro) se presenta en las etapas iniciales de la cicatrización, es más laxo, permitiendo una mayor difusión de los elementos celulares y bioquímicos muy activos en la etapa inicial de la cicatrización. Tiene baja resistencia tensil. En varios estudios se ha encontrado una disminución de la relación entre las fibras de colágeno tipo I/III en la piel de pacientes con hernia incisional y con hernias inguinales directas e indirectas, con un aumento concomitante del colágeno tipo III.
En base a esto, se asume que la alteración en la síntesis de colágeno en pacientes portadores de hernia se comporta como una alteración genética que actúa como factor promotor del desarrollo de las hernias inguinales primarias. Por estas razones, en el tratamiento actual de la patología herniaria se recomienda el empleo de un material protésico para optimizar los resultados de la cirugía
En un estudio nacional en relación a las patologías benignas de resolución quirúrgica más frecuentes en nuestro país, según datos del Ministerio de Salud, las 3 operaciones más frecuentes son: apendicetomía con 31.000 operados, seguida por la colecistectomía con 30.000 operados y, en tercer lugar, por la herniorrafia con 23.000 operados anuales, en el período 2004-2005.
La alta frecuencia de esta patología, unido al hecho de que gran parte de los artículos de revisión muestran porcentajes de pacientes operados por recidiva en cifras alrededor de un 10%, hacen de ésta un tema de sumo interés en salud pública, dado los costos involucrados en resolver la patología, considerando los gastos del acto quirúrgico, días de hospitalización e incapacidad laboral transitoria.
| CONCEPTOS CLAVES |
| 5% de la población general presentará una hernia de la pared abdominal, ya sea inguinal, umbilical o incisional |
| 75% son hernias inguinofemorales |
| 2/3 de las hernias inguinales son indirectas |
| 1/3 de las hernias inguinales son directas |
| La hernia inguinal indirecta es la más común, independientemente del sexo |
| La frecuencia de hernia inguinal en el hombre es 20 veces más alta que en la mujer |
| Las hernias inguinales directas son infrecuentes en las mujeres |
| Las hernias inguinales indirectas y femorales son mayores en frecuencia a derecha |
| La prevalencia y posibilidad de complicación aumenta con la edad |
| La estrangulación ocurre en solo el 1 a 3% de las hernias inguinales y en su mayoría son indirectas |
| La incidencia de hernia inguinofemoral recidivada es entre el 10 y 20% después de la primera cirugía, llegando a cifras superiores al 50% en reparaciones reiteradas y puede disminuirse a cifras cercanas al 1%, en las técnicas libres de tensión, con uso de material protésico |
La etiología de la hernia es multifactorial. Entre los factores involucrados se han señalado a la migración del testículo desde el mesonefro hasta su ubicación en la bolsa escrotal, dando origen al conducto peritoneo vaginal, el cual debe ocluirse durante el desarrollo intrauterino.
Normalmente queda el conducto inguinal por el cual transcurren los elementos vasculares y urológicos que van o vienen del testículo. Se crea así una zona de menor resistencia de la pared abdominal. La persistencia del conducto peritoneo-vaginal permeable explica la mayor frecuencia de la hernia inguinal en el varón, especialmente importante en patología pediátrica.
Su prevalencia aumenta en pacientes con enfermedades con alteración del tejido conectivo: osteogénesis imperfecta, síndrome de Ehlers–Danlos y Síndrome de Marfan.
El concepto actual de la etiología de las hernias describe una alteración biomolecular en relación al metabolismo del colágeno, donde existe una disminución en la proporción entre las fibras de colágeno tipo I/III, descrito previamente.
Cirugías previas, como la apendicetomía, podrían predisponer al desarrollo de hernia inguinal derecha secundario a la denervación y parálisis regional muscular posterior a este procedimiento, al afectar el mecanismo neuromuscular que mantiene la normalidad en el anillo inguinal profundo.
Como causas predisponentes se ha invocado la realización de grandes esfuerzos físico, como la halterofilia (levantadores de pesas) y la presión intraabdominal crónicamente elevada secundaria a enfermedad pulmonar obstructiva, ascitis, hiperplasia prostática, constipación, embarazo y obesidad mórbida, entre otros.
Definiciones
La hernia (del latín: ruptura y del griego: brote) se define como el defecto natural o adquirido de la pared abdominal por el que protruye contenido intraabdominal cubierto por peritoneo parietal. El defecto puede ser primario o secundario. Los elementos que participan en la constitución de una hernia son:
1. Anillo herniario: defecto de la pared.
2. Saco herniario: peritoneo parietal que se introduce a través del defecto.
3. Contenido: estructuras o vísceras intraabdominales que ocupan el saco herniario.
Anatomía
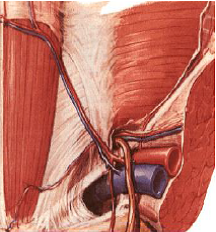
Esta región, en superficie, corresponde a una zona triangular que está delimitada por el ligamento inguinal (arcada inguinal o ligamento de Poupart), ligamento que une la espina iliaca anterosuperior con el tubérculo del pubis por abajo, por una línea horizontal tangente a la espina iliaca anterosuperior por arriba y por el borde lateral del músculo recto abdominal por medial.
La estructura más importante que se incluye en la profundidad de esta región corresponde al conducto inguinal, situado encima del ligamento inguinal y por detrás de la aponeurosis del músculo oblicuo externo (oblicuo mayor). Se encuentra formada por planos músculo aponeuróticos que se disponen de tal forma que se genera un espacio que comunica la cavidad abdominal con la región genital y que ocupará el cordón espermático en el hombre y el ligamento redondo del útero en la mujer.
Resulta así la formación de un conducto de dirección oblicua de arriba abajo, de lateral a medial y de profundo a superficial, donde se describen de manera esquemática la presencia de 4 paredes (anterior, inferior, superior y posterior) y de 2 anillos, uno superficial y otro profundo.
1. Pared anterior: constituida por lateral por los 3 músculos anchos del abdomen y por medial sólo por la aponeurosis del oblicuo externo. Esta aponeurosis al insertarse en el pubis se divide en 2 pilares, lateral y medial, formándose entre estas 2 estructuras el anillo inguinal superficial.
2. Pared inferior: conocida también como piso, va a estar formada fundamentalmente por el propio ligamento inguinal, apoyado por diferentes estructuras que de él se desprenden y se insertan en el pubis. De estos destaca el ligamento lacunar (Gimbernat) que es una lámina fibrosa triangular que va a ocupar el ángulo que forma el borde anterior de la rama horizontal del pubis con el ligamento inguinal.
3. Pared superior: conocido también como techo, está constituido por fibras musculares arciformes del músculo oblicuo interno (oblicuo menor) y del transverso, y la aponeurosis del músculo oblicuo externo.
4. Pared posterior: es la pared más compleja y su importancia radica en que una porción de ella es considerada un punto débil de la pared abdominal, es decir, es posible que alguna estructura intraabdominal venza su resistencia y protruya hacia el conducto inguinal, dando origen a lo que se conoce como hernia inguinal de tipo directo.
Esta pared está formada por las siguientes estructuras de medial a lateral:
Ligamento reflejo: corresponde a fibras cruzadas de la aponeurosis del músculo oblicuo externo del lado opuesto que cruzan la línea media y se insertan en el pubis contralateral (ligamento de Colles).
Falx inguinal (tendón conjunto presente en un tercio de los pacientes): lámina tendinosa que procede de la reunión de fibras del oblicuo interno y del transverso del abdomen que luego de reunirse siguen un trayecto descendente para insertarse en el pubis, por detrás del ligamento reflejo.
Fascia transversalis: esta estructura seudoaponeurótica tapiza la cara profunda de la pared antero lateral del abdomen y se ubica posterior al músculo transverso del abdomen, al falx inguinal y al músculo recto abdominal. Al nivel del anillo inguinal profundo, ella se evagina en el conducto inguinal constituyendo la fascia espermática interna del cordón espermático.
Los vasos epigástricos inferiores transcurren profundos a la fascia y dividen esta porción de la pared posterior del conducto inguinal en una zona lateral, donde se encuentra el anillo inguinal profundo reforzado por estructuras ligamentosas y en una zona medial, donde encontramos solo fascia transversa lis. Éste es un punto débil de la pared abdominal, donde la pared posterior se reduce sólo a la fascia transversal y corresponde a la zona limitada por los vasos epigástricos inferiores por lateral, el falx inguinal por medial y el ligamento inguinal por inferior (triangulo de Hesselbach).
En general, la mayor parte de las estructuras que pasan de la cavidad abdominal a la región genital deben hacerlo sobre el ligamento inguinal (a través del conducto inguinal). Por el contrario, la mayor parte de las estructuras que pasan de la cavidad abdominal al miembro inferior deben hacerlo bajo el ligamento inguinal (a través del orificio femoral).
Clasificación
Existe una amplia gama de clasificaciones de las hernias inguinales; las más importantes y útiles son:
1. Según la forma de presentación clínica:
Hernia primaria: la que presenta el paciente por primera vez, como primera manifestación.
Hernia recidivada: aquélla que ya ha sido intervenida y que se ha vuelto a reproducir.
Hernia reductible: se define así a toda aquélla que se puede reintroducir con facilidad en la cavidad abdominal. Es libre y puede protruir y salir sin dificultad a través de orificio herniario, reintroduciéndose hacia dentro con mínima ayuda de nuestra mano y, a veces, con el simple decúbito supino.
Hernia irreductible: es aquélla que no podemos reducir.
Si la irreductibilidad se produce en forma crónica, asintomática, se habla de incarceración. En estos casos la ausencia de síntomas se explica por la presencia de un anillo lo suficiente ancho que no provoca compresión sobre las estructuras del saco y, por lo tanto, no constituye una urgencia quirúrgica ya que no existe compromiso vascular.
La irreductibilidad se explica por la presencia de adherencias entre los diferentes elementos de la hernia (contenido) al saco. Si la irreductibilidad ocurre en forma aguda, brusca, con dolor y eventualmente con fenómenos obstructivos, estamos en presencia de una hernia atascada. Su contenido: las asas intestinales, el epiplón, etc., no pueden retornar a la cavidad tras la rápida salida. Muchas veces la dilatación de esas asas por aire y la contracción muscular por el dolor impiden la reducción, produciéndose una falta de riego y de retorno sanguíneo. Inicialmente el compromiso circulatorio es solo linfático y venoso (hernia atascada, al reducir el asa ésta estará viable y no es necesaria la resección intestinal en la mayoría de los casos). Si el cuadro no es tratado oportunamente, se agrega compromiso de la circulación arterial y estamos en presencia de una hernia estrangulada, lo que significa necrosis tisular y obligará a efectuar la resección de los segmentos comprometidos, con un aumento significativo de la morbimortalidad.
2. Según el contenido del saco:
Podemos definir esta situación solo si se evidencia en las imágenes o tras la apertura del saco. Hoy en día la tendencia es a invaginar el saco y no abrirlo, de tal forma que puede que estas definiciones parezcan antiguas, pero es necesario su conocimiento.
• Hernia deslizada: se define como aquella hernia, en la cual parte del saco herniario está constituida por una visera deslizada. Los órganos más frecuentemente encontrados son: intestino grueso, vejiga, ovarios y trompas. El cirujano debe tener en consideración esta condición, especialmente en grandes hernias, para evitar dañar los órganos deslizados, durante la disección y abertura del saco.
• Hernia de Richter: es la protrusión por un orificio herniario, de una parte, del lumen intestinal (enterocele parcial) sin obstruir totalmente el tránsito. Puede llegar a la estrangulación y necrosis del contenido, sin un cuadro de obstrucción intestinal. Cualquier segmento del intestino puede aparecer comprometido y el orificio herniario puede estar ubicado en cualquier parte del abdomen. Solo una parte del borde antimesentérico del intestino está pinzado por el anillo herniario, sin llegar a comprometer en forma completa la circunferencia del tubo intestinal. La porción mesentérica del intestino herniado no participa del contenido del saco. Muchas veces el cese del espasmo muscular, las maniobras de reducción o de taxis y la relajación anestésica, pueden ocultar este pinzamiento y posible necrosis parcial.
Cuadros de peritonitis postoperatorias por perforaciones parciales tardías intestinales se pueden presentar tras herniorrafias estranguladas en las que pasó desapercibida esta posibilidad.
• Hernia de Littre: se trata de la presencia única de un divertículo de Meckel en el saco hernia rio. Es infrecuente.
• Hernia de Amyand: es aquella hernia en la cual encontramos el apéndice cecal en el interior del saco herniario.
3. Según conceptos anatómicos:
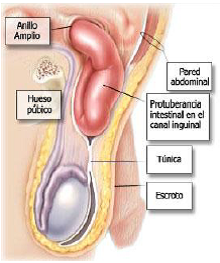
• Hernia inguinal indirecta: cuando el saco sale a través del orificio inguinal profundo, lateral a los vasos epigástricos, introduciéndose en el conducto inguinal y rodeada por el músculo cremáster. Cuando llega hasta el escroto, hablamos de hernia ínguinoescrotal.
• Hernia inguinal directa: la diferencia con la anterior es la salida del defecto herniario a través de la pared posterior, de la fascia trasversalis, medial a los vasos epigástricos, siendo independiente del anillo inguinal profundo y sin formar parte de la envoltura cremastérica del cordón.
• Hernia mixta o en pantalón: hernia directa más indirecta.
4. Clasificaciones con nombres propios:
Numerosos autores han definido sus propias clasificaciones, de igual forma sociedades quirúrgicas de diferentes continentes han propuesto consensos de clasificación, pero hasta el momento no existe un consenso definitivo, a pesar de esto las más usadas son:
• Clasificación de Gilbert y modificación de Rutkow y Robbins: considera aspectos anatómicos y funcionales que el cirujano evalúa en el perioperatorio:
Tipo I: anillo interno pequeño, estrecho, apretado, < 2 cm.
Tipo II: anillo interno moderadamente aumentado de tamaño, de 2 a 4 cm.
Tipo III: anillo interno de más de 4 cm y el saco a menudo tiene un componente de deslizamiento o escrotal.
Tipo IV: hernia directa, con compromiso de todo el piso del conducto inguinal, con anillo inguinal profundo indemne.
Tipo V: defecto directo, pero no de todo el piso, sino pequeños defectos diverticulares de no más de 1 ó 2 cm de diámetro.
Rutkow y Robbins añaden dos tipos más:
Tipo VI: hernias mixtas o en pantalón.
Tipo VII: hernias femorales.
• Clasificación de Nyhus: se apoya en criterios anatómicos que comprenden tanto el calibre del orificio inguinal interno, como la consistencia de la pared posterior y establece una reparación para cada una:
Tipo I: hernia inguinal indirecta con anillo interno normal.
Tipo 2: hernia inguinal indirecta con aumento del tamaño del anillo interno.
Tipo 3: contempla a su vez tres posibilidades:
a: hernia inguinal directa.
b: hernia inguinal mixta o en pantalón.
c: hernias femorales.
Tipo 4: Todas las hernias recurrentes.
Cuadro Clínico
La hernia inguinal se manifiesta clínicamente por la presencia de una masa reductible en la región inguinal y/o dolor en la zona. En general, en las hernias no complicadas los síntomas dolorosos son leves, pero pueden exacerbarse con los esfuerzos físicos, deportes, vida sexual, maniobras de Valsalva (tos, orinar, defecar).
Debe prestarse especial cuidado en los casos de que un paciente presente dolor en la región inguinal y una ecotomografía demuestra la presencia de una hernia. El cuadro de dolor puede corresponder a la patología herniaria si el dolor está ausente en reposo y aparece con determinados movimientos o esfuerzos y está referido a la zona del conducto inguinal. En los casos de dolor irradiado al dorso, debe descartarse patología de columna. Si el dolor se irradia al testículo debe descartarse patología urológica y tener especial cuidado con estos pacientes, ya que diversos autores plantean que el dolor no desaparecerá con la cirugía herniaria.
Igual concepto se aplica a la pubalgia, definida como una inflamación dolorosa del complejo de inserción muscular en la zona de las ramas púbicas, por sobreuso por múltiples causas, en la cual la estabilidad de la pelvis y sus músculos juegan un rol crítico.
Está ligada a la práctica deportiva y al género masculino (relación 5:1), unilateral en el 80% de los casos, más frecuente entre los 20 y 40 años. Puede simular una hernia inguinal o acompañar a ésta, el dolor no mejora con la cirugía herniaria, de tal forma que hay que tratarla antes y advertir al paciente de esta diferencia.
El diagnóstico de hernia, en general, es clínico, con el adecuado examen de la región inguinal, efectuando exploración digital. En el varón, con un dedo desde el fondo del escroto hasta localizar el orificio inguinal superficial y encontrar una masas reductible o no, anillo dilatado o impulsión con la maniobra de Valsalva. En la mujer, la palpación sobre el trayecto del conducto inguinal puede demostrar la presencia de masas o impulsión. En los casos dudosos es de utilidad la ecografía. Si quedan dudas con el paciente en decúbito, repetir el examen con el paciente de pie, que permite evidenciar mejor la protrusión de las masas herniarias.
En casos dudosos, por la obesidad del paciente o hernias muy pequeñas, los estudios con imágenes pueden ser de utilidad.
La ecotomografía de partes blandas de la región inguinofemoral es el examen de elección, efectuado por radiólogo experimentado, ya que la interpretación de las imágenes no es fácil.
La tomografía axial computada (TAC) y la resonancia magnética (RM) tienen indicación excepcional.
La hernia inguinal no complicada, en general es oligosintomática. Si tenemos un paciente con dolor intenso, de aparición brusca, debemos sospechar un episodio de atascamiento o estrangulación. La hernia inguinal atascada presenta compromiso vascular linfático y venoso. Operada oportunamente, encontraremos un asa viable y no es necesario efectuar una resección intestinal. Si el cuadro progresa, se agregará compromiso vascular arterial con la consecuente necrosis de los tejidos estrangulados y si éste es un asa intestinal necrótica el cirujano deberá efectuar una resección intestinal.
Esto agrava el pronóstico y se asocia a cifras de mortalidad cercana al 30%. Clínicamente el dolor aumenta de intensidad (por la necrosis de los tejidos) y es permanente.
| DIAGNOSTICO DIREFENCIAL |
| Tumores benignos (lipomas, fibromas, etc.) |
| Ganglios linfáticos aumentados de tamaño |
| Enfermedad de Hodgkin |
| Metástasis de tumores de extremidades inferiores (melanoma) o pelvianos. |
| Linfogranuloma venéreo |
| SIDA |
| Infecciones de piel |
| Hidrocele |
| Tumores Testiculares |
| Quiste del cordón, en el varón o quiste de Nück en la mujer |
Tratamiento y Manejo
Más de 100 diversos procedimientos se han descrito para la reparación de la hernia inguinal. Estas técnicas se podrían clasificar de la siguiente forma:
• Reparación convencional, anterior, no protésica (Madden, Marcy, Bassini, Shouldice, Mc Vay, Misceláneas)
• Reparación convencional, anterior, protésica (Hernioplastía libre de tensión, tipo Lichtenstein, Mesh plug, Gilbert)
• Reparación convencional, preperitoneal, no protésica (Nyhus)
• Reparación convencional, preperitoneal, protésica (Stoppa)
• Herniorrafia inguinal laparoscópica (TAPP: intraperitoneal transabdominal, TEP: extraperitoneal total)
Hoy existe consenso de que las reparaciones con material protésico, basados en la cirugía libre de tensión, son las que logran los mejores resultados en términos de recidiva herniaria. Se postula un porcentaje de recidiva para la hernia inguinal primaria de alrededor de un 1%, siguiendo los principios de Lichtenstein y Amid.
La técnica de Lichtenstein es la más utilizada actualmente, de fácil reproducción, con una curva de aprendizaje corta y excelentes resultados. Para el tratamiento de la hernia inguinal primaria, directa, indirecta o en pantalón, la recomendación actual es la técnica de Liechtenstein.
Para la hernia inguinal recidivada, con cirugía inicial por vía anterior, puede plantearse la vía posterior (pre peritoneal) y la reparación laparoscópica.
La técnica laparoscópica también se ha recomendado en caso de hernia inguinal bilateral.
En 1996 Liechtenstein atrajo la atención de cirujanos de todo el mundo al publicar el uso de una prótesis para crear una reparación libre de tensión en la cirugía de la hernia, reduciendo al mínimo el dolor postoperatorio que es uno de los criterios para evaluar la eficacia de la reparación. El equipo de Liechtenstein popularizó el uso rutinario de la malla de polipropileno en 1984 y acuñó el término hernioplastía libre de tensión. Esta técnica se ha convertido en el Gold standard del tratamiento de la hernia inguinal y ha permitido disminuir el dolor postoperatorio, el tiempo de recuperación y el porcentaje de recidiva a 1%.
Este procedimiento se puede hacer bajo anestesia regional o con anestesia local.
Hernia incisional (eventración) y evisceración:
Ambas son complicaciones producidas por un mal cierre de la herida operatoria.
La eventración es la protrusión de peritoneo parietal, con o sin vísceras, a través de anillo de cicatriz quirúrgica o traumática, que se produce más tardíamente, a diferencia de la evisceración, que es una protrusión de asas sin saco de peritoneo parietal, producida tempranamente.
Dentro de los factores de riesgo para desarrollarla, se encuentra propios del paciente (aumento de PIA, inestabilidad HDN, desnutrición, anemia, edad) e inherentes al propio acto quirúrgico (cirugía de urgencias, infección de la herida operatoria)

Clasificación
La evisceración se puede clasificar en abierta (evidente al sacar los apósitos) o cerrada, que se sospecha clínicamente ante evolución tórpida (fiebre, taquicardia, cuadro séptico, dolor severo) y/o cuando aparece exudado serohemático (jugo de carne) que tiñe apósitos. Ante esto conviene realizar una inspección digital de la herida.
Evisceración expuesta
– Tipo 1: afecta todo el espesor de la pared abdominal, asas no sobrepasan peritoneo (retenida), vísceras se mantienen en el fondo de la herida dehiscente. Quizás puede no operarse altiro.
– Tipo2: compromete todo el espesor de la pared y las vísceras llegan hasta la piel.
– Tipo 3: asas y mesenterio sobrepasan el límite de la piel.
Evisceración cubierta:
– Tipo 1: compromiso en plano mm-aponeurótico. Piel-cel y peritoneo intacto. Introducir el dedo para verificar que el defecto es mm-aponeurótico.
– Tipo 2: compromete plano mm-aponeurótico y celular, el plano de contención es la piel.
La hernia incisional se clasifica
1.- Según tamaño: (diámetro del anillo)
– Pequeñas <4 cm
– Moderadas 4-7 cm: en general se pueden cerrar sin tensión
– Grandes >7 cm
– Extremadamente grandes >14 cm: no se pueden cerrar
Si bien la frecuencia con que las hernias incisional se atascan es baja, es importante ya que tienen mortalidad. Esto es porque el anillo es más grande q en las hernias primarias.
2.- Según ubicación y diámetro:
– Diámetro vertical: Supra o Infra umbilical
– Transversales: Epigástricas, Hipogástrica, Para umbilical, Laterales
– Posterolaterales: Costo-lumbo-iliacas
Tratamiento y Manejo
El manejo de la evisceración depende si es cubierta se puede realizar manejo expectante.
No debe reabrirse la herida ni quitar las suturas antes de 30 o 40 días; en cambio sí es abierta, debe ser de resolución quirúrgica urgente.
El manejo de hernia incisional es netamente quirúrgico, con múltiples técnicas disponibles, previa estabilización de comorbilidades del paciente para obtener mejore resultados post-quirúrgicos.

