INTRODUCCIÓN
Insuficiencia respiratoria aguda (IRA) es la incapacidad del sistema respiratorio para mantener una PaO2 normal para la edad y presión barométrica prevalente, en ausencia de cortocircuito intracardiaco de derecha a izquierda y/o presencia de PaCO2 elevada por sobre 49 mmHg, sin corresponder a compensación de una alcalosis metabólica.
Entonces, desde el punto de vista gasométrico:
– Cuando no se logra pO2 normal para edad y presión barométrica: ≥ 60 mmHg (HIPOXEMIA) -> IRA parcial
– y/o no se logra pCO2 ≤ 50 mmHg (HIPERCAPNIA) -> Si incluye hipoxemia + hipercapnia es IRA global
Los niños son más susceptibles de desarrollar insuficiencia respiratoria aguda, debido a diferencias anátomo-funcionales con el adulto:
1. Los menores de 3 meses de edad son respiradores nasales exclusivos.
2. Vía aérea de menor diámetro, blanda y colapsable.
3. Menor número de alveolos (periodo de alveolización incompleto).
4. Ventilación colateral poco desarrollada, mayor riesgo de atelectasias.
5. Mayor número de glándulas mucosas, con facilidad de hipersecretar.
6. Menor número de fibras musculares altamente oxidativas, con mayor riesgo de fatiga.
7. Centro respiratorio inmaduro, con respiración irregular y riesgo de apneas.
8. Diafragma, más horizontal con menor aérea de aposición, lo que lleva a una menor expansión torácica.
FISIOPATOLOGÍA
Los cuatro mecanismos clásicos de insuficiencia respiratoria son:
– Alteraciones de la relación ventilación/perfusión: Caracterizada por PaCO2 normal o baja, hipoxemia que mejora con oxígeno y gradiente alveolo-arterial (A-a) aumentada. Es el mecanismo más frecuente
– Hipoventilación: Existe hipercapnia con hipoxemia proporcional a ella. Existe gradiente A-a normal.
– Alteraciones de la difusión: Se presentan con PaCO2 normal o bajo, hipoxemia que mejora con oxígeno y gradiente A-a aumentada.
– Shunt intrapulmonar: Tiene PaCO2 normal o bajo, hipoxemia que no mejora con oxígeno y gradiente A-a aumentada.
CAUSAS
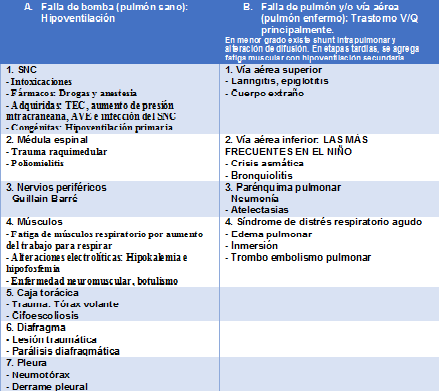
CLÍNICA
Los signos secundarios a hipoxemia-hipercapnia se superponen a los de la patología de base:
– Generales: Fatiga, sudoración y cianosis (signo tardío, aparece cuando hay desaturación de al menos 5 grs de Hb, se correlaciona con PO2 <50 mmHg (Saturación de Hb <80%) y en caso de anemia aparece en oxemias menores)
– Respiratorios: Taquipnea, alteraciones del patrón respiratorio (irregular, superficial, profunda, apnea), retracción de partes blandas, aleteo nasal, disminución o ausencia de ruidos respiratorios, quejido espiratorio, sibilancias y/o espiración prolongada.
– Cardíacos: Taquicardia, hipertensión luego bradicardia e hipotensión (insuficiencia cardiorespiratoria), finalmente paro cardiorespiratorio.
– Cerebrales: Inquietud, irritabilidad, cefaleas, confusión mental, convulsiones, coma.
*Signos de PCR INMINENTE-> Intervención de emergencia
– Bradipnea o Apnea
– Disminución del esfuerzo respiratorio
– Compromiso de conciencia
DIAGNÓSTICO
La gasometría arterial confirma la hipoxemia, permite clasificar la IRA (si existe o no aumento de la diferencia A-a de O2) y determinar la severidad según el grado de hipoxemia, de hipercapnia y el estado ácido-base, pero no siempre es necesaria, debido a que la oximetría de pulso permite medir en forma no invasiva la SpO2 y por lo tanto al asumir una curva de disociación normal se puede estimar la PaO2. No permite sin embargo evaluar la ventilación alveolar, por lo tanto ante cualquier signo de hipoventilación o SpO2 persistentemente bajo 90% es necesario tomar gases sanguíneos.
DIAGNÓSTICO DIFERENCIAL
– Insuficiencia cardíaca congestiva.
– Cianosis periférica: Descartar acrocianosis distal (mala perfusión) o vasoconstricción por estados de bajo débito.
– Cianosis Central: Descartar cardiopatías congénitas cianóticas con cortocircuito de derecha a izquierda, circulación pulmonar persistente, cortocircuitos invertidos.
– Dishemoglobinemias: Metahemoglobina y carboxihemoglobina, en ambos casos la PaO2 y la saturación de Hb están normales, pese a estados de anoxia graves, debido al trastorno cualitativo de la Hb, caracterizado por disminución muy importante de la capacidad de transporte de oxígeno.
– Además considerar las complicaciones, que son de resolución inmediata: Ocupamiento pleural (Neumotórax o derrame pleural extenso), Atelectasia masiva, Aspiración de cuerpo extraño, Apnea y paro cardiorrespiratorio.
MONITORIZACIÓN
– Clínica: Frecuencia respiratoria, frecuencia cardiaca, presión arterial y diuresis.
– Saturometría de pulso: Es no invasiva y permite un registro en línea que es útil para el diagnóstico de hipoxemia, considerando SpO2 <94% y fijar el criterio de oxigenoterapia: 93% o menos.
– Otros: Gasometría arterial, Capnografía (útil para estimar el espacio muerto fisiológico: PaCO2-PtCO2/PaCO2=VD/ VT; ayuda a estimar la perfusión pulmonar. Conocer el espacio muerto (PaCO2-PtCO2) es útil para monitorizar la ventilación alveolar en forma no invasiva).
IMAGENOLOGÍA
– Radiografía de tórax: Permite conocer la extensión del compromiso pulmonar, descartar complicaciones, aproximar volúmenes pulmonares, función del diafragma, evolución, posición de catéteres, drenajes pleurales y tubo endotraqueal, entre otros.
– Ecografía torácica: Evaluar presencia de derrame pleural (cuantía y tabicamiento), movilidad diafragmática.
– Tomografía computarizada (TAC) pulmonar: Evaluar daño pulmonar crónico, extensión del compromiso pulmonar, patología tóracoabdominal traumática, patologías intersticiales, complicaciones: fístula BP, neumotórax marginales. Además de evaluar vía aérea central con reconstrucción tridimensional.
TRATAMIENTO
– Hipoxemia: Oxigenoterapia con SpO2 <94%
– Soporte ventilatorio: Ventilación mecánica invasiva (VMI) o asistencia ventilatoria no invasiva (VMNI).
– Tratamiento específico según patología: Broncodilatadores en MDI o NBZ, antibióticos, corticoides sólo en asma y laringitis aguda, no sirven en bronquiolitis, adrenalina nebulizada (NBZ) en laringitis y en bronquiolitis.
– Volumen circulante: Expansión de volumen cuando el gasto cardiaco sea bajo.
– Capacidad de transporte de oxígeno: Transfundir glóbulos rojos con hemoglobina <8 mg/dl.
BIBLIOGRAFÍA
Guías de Práctica Clínica en Pediatría HCSBA, VII Edición, Capítulo: Insuficiencia respiratoria

