Puntos a evaluar
- Definición, epidemiología, factores de riesgo, clínica, diagnóstico y manejo médico-quirúrgico de las hemorragias del parto (desprendimiento de placenta normoinserta, placenta previa, rotura uterina y vasa previa)
- Definición, diagnóstico, manejo y criterios de derivación de las complicaciones hemorrágicas del puerperio (inercia uterina, restos ovulares, acretismo, inversión uterina, trauma del canal del parto)
- Nivel: +++
primer Trimestre
Se define como un sangrado genital en una mujer embarazada con menos de 12 semanas de gestación. Este problema afecta entre el 16 – 25% de las embarazadas.
Frente a un sangrado genital durante el embarazo, se debe evaluar el estado general y la magnitud del sangrado, para establecer si la paciente se encuentra hemodinámicamente estable o no.
Una vez confirmada la estabilidad de la paciente se debe plantear el diagnóstico diferencial.
- Embarazo normal con sangrado no relacionado al embarazo
- Embarazo intrauterino con problemas
- Síntomas de Aborto: contracciones uterinas dolorosas + sangrado objetivable
- Embarazo Molar
- Embarazo extrauterino (ectópico)
El diagnóstico y manejo de cada una de estas causas se detallan en sus respectivos apuntes.
segundo y tercer trimestre
El sangrado genital durante el segundo y tercer trimestre afecta al 2 – 5% de las embarazadas, las principales causas corresponden a ginecológicas u obstétricas, aunque hay cierto grupo que no se le encuentra la causa.
En nuestro país es una de las primeras causas de muerte materna, junto a enfermedades previas, hipertensión y aborto. En cuanto a la mortalidad perinatal, esta se debe a su asociación a prematurez e hipoxia.

Evaluación inicial
En decúbito lateral se buscan signos vitales maternos y LCF se realiza el examen obstétrico normal y la especuloscopía, el tacto vaginal se realiza sólo una vez que se ha verificado que la placenta esta normoinserta.
Rescatar antecedentes de FUR y edad gestacional, estudios previos (eco), entre otros datos amnamnésicos como las características de la hemorragia (color inicio, dolor), antecedente de trauma, HTA, episodios previos, consumo de cocaína y tabaco.
Al ingreso se debe realizar una ecografía que permitirá localizar la placenta, evaluar la vitalidad fatal y realizar un PBF.
En cuanto al manejo, se debe asegurar una vía venosa permeable, hospitalizar en preparto con el fin de observar estrictamente la condición hemodinámica de la madre y realizar monitorización fetal (siempre que el embarazo sea viable). Se debe solicitar hemograma y grupo Rh a todas las mujeres y se recomienda realizar estudio de coagulación en DPPNI y/o sospecha de CID.
A continuación se detallan las causas más importantes
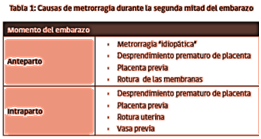
desprendimiento prematuro de placenta normoinserta (DPPNI)
Se define como la separación de la placenta de su inserción uterina después de las 20 semanas de embarazo y antes del nacimiento del feto.
Ocurre en un 1 a 2% de todos los embarazos y puede poner en riesgo la vida de la mujer, por la hemorragia y porque se asocia a CID. La mortalidad perinatal dependerá de su severidad y de la EG a la que se presente.

Se manifiesta como sangrado oscuro, de inicio brusco, cuantía variable y asociada a intenso dolor abdominal, en las formas más graves se acompaña de contracciones uterinas con polisistolía e hipertono, que ocasionara compromiso hipóxico fetal.
Puede terminar con la muerte del feto, compromiso hemodinámico de la madre y CID.
A la ecografía se ve una imagen retroplacentaria ecorrefringente, heterogénea, con o sin disección de las membranas ovulares. Puede evolucionar a “ecoluscencia”. Sin embargo, el diagnóstico debiera ser clínico.

Los DPPNI debiaran ser manejados en nivel treciario, sin embargo, en casos de una situación de urgencia (DPPPNI severo) este debe ser atendido en el nivel en que consulte la mujer y una vez resuelta la urgencia debe ser derivada.
DPPNI Moderado: cuando no se presentan las condiciones graves descritas para el severo (ver más adelante), el tratamiento dependerá de la edad gestacional:
- >35-36 semanas: interrupción del embarazo mediante inducción occitócica ocesárea según condiciones obstétricas.
- <35 – 36 semanas: manejo expectante con vigilancia estricta en centro de atención terciaria.
- Inducción de madurez pulmonar
- Monitorización FCF y PBF cada 2 a 3 días.
- Evaluar cuidadosamente el LA (relación con oligoamnios)
- Doppler umbilical cada 2 a 3 días (intercalado con FCF y PBF)
- Amniocentesis si sospecho IIA
- Si hay contracciones uterinas
- DPPNI “leve” y < 32 semanas puede considerarse la tocolisis
- En el resto, dejar curso espontáneo.
DPPNI Severo: cuando existe descompensación hemodinámica materna, CID, hipertonía uterina y/o sufrimiento fetal (EG >25 semanas)
El tratamiento consiste en interrumpir el embarazo por la vía más expedita. En caso de muerte fetal favorecer el parto vaginal, recordando que la muerte in útero produce un desprendimiento placentario masivo, con alto riesgo de compromiso hemodinámico y CID.
- Evaluación Hemodinámica: administrar cristaloides y eventualmente GR (+ 1 PFC por cada 4U GR). Mantener Hto >28% y diuresis >30mL/h
- Evaluación Hemostática: solicitar exámenes de coagulación, si no dispone de métodos de evaluación de fibrinógeno, un test de observación del coágulo >30min se asocia a fibrinógeno <100mg/dL.
Todas las mujeres con DPPNI, independiente de la vía del parto, pueden presentar hemorragias uterinas como consecuencia de infiltración hemática del miometrio (útero de Couveliaire), en este caso, debe postularse una histerectomía cuando el utero es incapaz de retraerse y disminuir el sangrado después de masaje y administración de oxitocina intramiometrial.
La histerectompia debiera practicarse precozmente en mujeres con alteraciones de la coagulación.
placenta previa
Se define placenta previa como aquella que se inserta en el segmento inferior del útero. Tradicionalmente la clasificación se ha hecho según su relación con el OCI, que se realiza mediana ecografía.

En la ecografía del segundo trimestre, pueden encontrarse placentas previas hatsa en un 6% de las pacientes, sin embargo, alrededor del 90% de estas llegan normoinsertas al término, por lo que no debe ser causa de alarma. Al momento del parto se estima que alrededor de un 0,5% de las placentas son previas.
Aunque se desconoce la etiología, se han identificado algunos factores de riesgo para desarrollarla. Siendo los más relevantes la cesárea anterior y la edad materna avanzada, por las altas cifras de cesárea y de postergación del embarazo en nuestro país.

Por otra parte, mujeres con placenta previa y antecedente de cesárea anterior, tienen un mayor riesgo de presentar acretismo placentario.
Aunque puede ser totalmente asintomática, la manifestación clásica es la pérdida indolora de sangre fresca, de cantidad variable y curso reincidente, asociado por lo general a las contracciones de Braxton-Hicks, y que se da en un 80% de las pacientes. Normalmente no hay compromiso fetal, excepto que la perdida sea masiva y comprometa el estado hemodinámico de la madre. Mientras más precoz es el primer episodio, existe un mayor riesgo perinatal.
La mujer portadora de una placenta previa debe ser derivada a un centro terciario de atención, porque el sangrado puede ser de curso impredecible, y el parto requerirá de operación cesárea.
| Hemorragia | ||||
|
Severa (Shock) |
Moderada | Leve / Intermitente | Asintomática | |
| >36 semanas | < 36 semanas | |||
|
Interrupción del Embarazo mediante Cesárea (Independiente de la EG, tipo de PP o condición fetal) |
Interrupción del Embarazo mediante Cesárea |
|
|
|
rotura uterina
Corresponde la solución de continuidad de la pared uterina, denominándose completa cuando existe compromiso del peritoneo visceral (suele haber extrusión de partes fetales a la cavidad peritoneal), en la forma incompleta, o dehiscencia, solo se abre el miometrio.
Son factores de riesgo para presentar una rotura uterina las cicatrices uterinas previas, un trauma uterino, trabajo de parto prolongado y la maniobra de Kristeller (proscrita). También, pero con mucha menor frecuencia, se asocia a cesárea anterior, maniobras obstétricas (ej maniobras de versión) y trabajo de parto abandonado con desproporción céfalopélvica.
Los signos clásicos son dolor abdominal brusco, sangrado genital, sufrimiento fetal agudo, shock (madre), elevación de la presentación (o detención del trabajo de parto) y palpación de las partes fetales. El signo más frecuente de sospecha es la alteración del registro de la FCF.
Su diagnóstico anteparto obliga a realizar una cesárea de urgencias, siempre acompañado de reposición de volumen y manejo hemodinámico, más el tratamiento del dolor.
Frente a útero ya roto, la decisión de practicar una histerectomía debe estar basada en la integridad del órgano y en estar seguro de que se dejara un útero que no necesitará intervenciones por hemoperitoneo.
La histerectomía subtotal es una alternativa cuando existen dificultades técnicas o el equipo no es experimentado.
Rotura de vasa previa
Vasa Previa: se produce cuando existe una inserción velamentosa del cordón, sobre una placenta previa marginal.
La inserción velamentosa implica que el cordón umbilical no se inserta sobre la placenta, si no sobre las membranas ovulares, por donde los vasos discurren desprovistos de gelatina de Wharton hasta la placenta. Cuando esto ocurre en una placenta previa marginal, pueden quedar estos vasos entre el feto y el OCI, en lo que se denomina “vasa previa”
Este fenómeno tiene una baja incidencia (1/2500), pero es relevante por su gran letalidad, que va del 33 al 100%, cuando los vasos se rompen junto a las membranas al momento del parto (o RPM), en lo que se conoce como rotura de vasa previa.
El diagnóstico es clínico, la rotura de vasa previa se manifiesta por metrorragia leve a moderada frente a la rotura de membranas, con compromiso severo del bienestar fetal y sin alteración de la dinámica uterina. Es importante recordar que la sangre proviene del feto, por lo que pequeñas cantidades de sangre perdidas pueden afectarlo significativamente (volemia de 250mL aproximadamente)
El manejo consiste en la interrupción del embarazo, en algunos centros se puede realizar el test de apt para confirmar que la sangre es del feto, pero no debe demorarse el manejo por este examen.
Lo más importante es identificar mediante ecografía doppler los embarazos en riesgo.
Hemorragias del Alumbramiento y puerperio
Se entiende como hemorragia del alumbramiento aquella que supera los 500mL en parto vaginal o 1L en cesárea, con una reducción de un 10% del hematocrito.
Sin embargo, operacionalmente el MINSAL recomienda usar la definición de “un sangrado genital excesivo después del parto, con la aparición de signos y síntomas que traducen hipovolemia e inestabilidad hemodinámica”.
Temporalmente se pueden clasificar en hemorragias primarias, cuando ocurre dentro de las primeras 24 horas, o secundarias si lo hace entre el 2do día y las 6 semanas después del parto.
Es una de las 3 primeras causas de muerte materna en el post parto, afectando entre el 1-5% de los partos en el mundo.
Como prevención se recomienda estar siempre atento a una posible hemorragia postparto, además de implementar un manejo activo del alumbramiento con oxitocina (5 a 10 U en bolo EV), tracción suave del cordón con contra tracción suprapúbica y siempre evaluar el fondo uterino luego de la expulsión de la placenta.
Se recomienda además evitar la instrumentalización y hacer la episiotomía en pacientes que realmente lo necesiten.
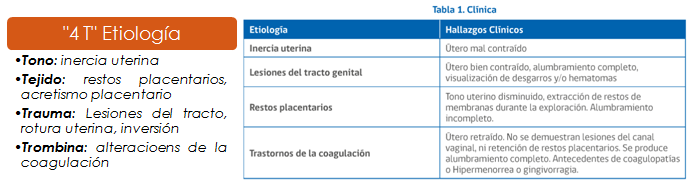
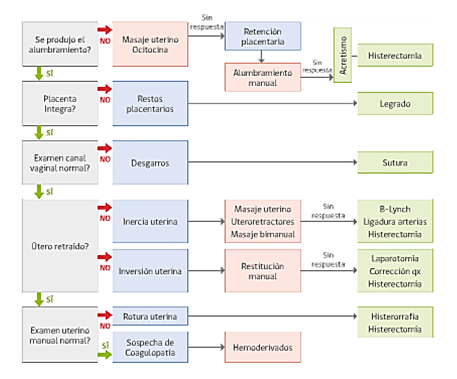
inercia uterina

Corresponde a la ausencia o contracción insuficiente del útero post parto, con lo que no se logran formar las ligaduras vivas de Pinard.
Es por lejos la causa más frecuente de hemorragia durante el alumbramiento, por lo que debe ser la primera en ser sospechada. Se manifiesta con hemorragia intermitente en bocanadas, sin dolor, al examen el útero se palpa blando y supraumbilical (sin globo de seguridad de pinard). Con el masaje puede contraerse pero esta contracción cede rápidamente.
El manejo es secuencial, pero debe tenerse en consideración la cuantía del sangrado y el compromiso hemodinámico.
- Manejo General: instalar vías venosas y sonda Foley, reponer volumen
- Buscar causas: revisión manual de adentro hacia afuera de la cavidad endometrial y el canal del parto.
- Tratamiento Médico
- Masaje uterino con la maniobra de Credé mientras se implementan otras medidas, o Bimanual si ya pasaron >30min.
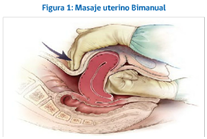
- Uso de retractores uterinos
- Oxitocina
- Metilergonovina (methergyn) 1 ampolla IM, no usar en pacientes HTA o en TARV
- Prostaglandinas: misoprostol 800ug vía rectal.
- Metilergonovina (methergyn) 1 ampolla IM, no usar en pacientes HTA o en TARV
- Oxitocina
- Tratamiento Quirúrgico: en caso de fracaso al tratamiento médico
- Balón de Bakri: similar al sengstaken, tiene doble lumen que permite evaluar si continúa el sangrado.
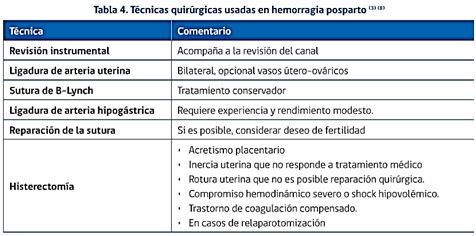
- Sutura de compresión uterina B-Lynch: es el tratamiento quirúrgico más usado. se efectúa mediante laparotomía, usando suturas reabsorbibles se le hacen “suspensores” al útero. Una alternativa a esta técnica es la sutura de Hayman
- Ligadura de vasos: se ligan las arterias uterinas a nivel del itsmo, tiene una efectividad del 80%, evitando así la histerectomía. Alguno ligan también las ováricas. La ligadura de las arterias hipogástricas (tronco anterior de la iliaca interna) tiene el mismo efecto pero es mucho más difícil.
- Histerectomía.
Restos ovulares
Cuando el alumbramiento es incompleto y quedan trozos de los anexos ovulares dentro del útero (habitualmente un cotiledón), éste no puede contraerse correctamente para formar el globo de seguridad, lo que producirá el sangrado.
Se manifiesta como una hemorragia con restos ovulares incompletos (muy importante revisar la placenta después del alumbramiento. El diagnóstico se confirma al revisar la cavidad y encontrar los anexos adheridos a la pared uterina.
El tratamiento consiste en hacer un legrado instrumental.
Acretismo placentario
Es una anomalía de la placentación en la que no se desarrolla completamente la membrana de Nitabuch (capa de fibrina que forma parte de la decidua), lo que permite que las vellosidades se fijen y/o invadan el miometrio.
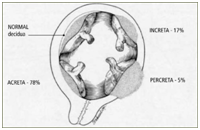
- Placenta Acreta: la placenta se fija directamente en el miometrio, lo que impide el alumbramieno y la retracción uterina fisiológica
- Placenta Increta: las vellosidades invaden el espesor del miometrio, desde afuera el utero se ve negro e infiltrado por sangre (úetro de Couvelaire).
- Placenta Percreta: las vellosidades traspasan el miometrio e invaden tejidos vecinos.
El principal factor de riesgo es tener una placenta previa oclusiva, sobre todo con una cesárea anterior. Otros factores de riesgo son malformaciones uterinas, fibromiomas, cesárea anterior, legrados a repetición, antecedente de endometritis puerperal o alumbramiento anormal.
El diagnóstico se hace mediante sospecha epidemiológica y ecografía, que es muy sensible y poco específica (la RNM no es mejor que la ecografía). Los criterios son

El tratamiento es la histerectomía.
Inversión uterina
Es una invaginación del fondo y/o cuerpo uterino dentro si mismo que impide la adecuada contracción hemostática del útero postparto.
Se debe principalmente a una mala atención del parto, con tracción vigorosa del cordón o masaje enérgico del cuerpo uterino. También puede deberse a un cordón umbilical corto, placenta adherente o implantación de la placenta en el fondo uterino.
Clínicamente se va a manifestar por dolor abdominal intenso y agudo en el hipogastrio, asociado a la hemorragia que suele llegar a shock hipovolémico, a la palpación no se encuentra el fondo del útero en el abdomen, pero si una masa firme y dura en el canal del parto.
El tratamiento, además de las medidas generales, consiste en la reposición del útero mediante la maniobra de Johnson y si esta fracasa, histerectomía.
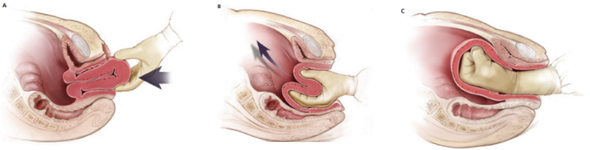
Trauma canal del parto

Se manifiesta por sangrado continuo de sangre roja rutilante, con un útero adecuadamente retraído y pruebas de coagulación normal. Se diagnostica mediante examen manual del canal del parto.
El tratamiento es quirúrgico, con puntos hemostáticos separados de Catgut crómico o Vycril y usando antibióticos profilácticos.
Desgarro Cervical
Espontáneo: Producto del pasaje de la cabeza fetal por el cuello, habitualmente pequeños (<1,5cm), ggerenarlmente bicomisural que no necesita tratamiento en la mayoría de los casos.
Artificial: Por intervenciones con dilatación incompleta, dilataciones manuales del cuello, pertos precipitados o fetos macrosómicos, cuando son >2cm de profundidad suelen desgarrar alguna rama de la arteria cervical produciendo mucho sangrado, suelen ser además bilaterales y pueden sobrepasar la inserción de la vagina.
Desgarro Vaginal
Es una lesión de la pared de la vagina, que puede ir desde una lesión exclusivamente de la mucosa, hasta comprometer vejiga y recto.
Suele ser secundario a partos forzados, rotaciones con fórceps o dilataciones violentas en vaginas con cicatrices o mal irrigadas. Se puede palpar al tacto vaginal, ya que desde afuera no se aprecian si el periné esta ileso, el diagnóstico es mediante la especuloscopía.
El examen se completa con sondeo vesical y tacto rectal para descartar que el desgarro alcance estos órganos.
Desgarro Vulvoperineal.

El tratamiento es la sutura inmediata al alumbramiento, antes de que se contamine la herida. Siempre revisar previamente el cuello.
- Primer y segundo grado: se usa anestesia local y se sutura por planos con vycril 0.
- Tercer grado: anestesia espinal, reparar plano por plano, primero el esfínter externo del ano “end to end”.
- Se deja tratamiento antibiótico profiláctico con cefalosporina de 1° generación (alérgicas: Genta + Metro)
- En el postoperatorio usar laxantes para que la paciente evacue sus deposiciones con regularidad y sin dificultades desde el 2do día.
- Cuarto grado: anestesia espinal, solicitar ayuda a un profesional con experiencia para hacer una técnica “overlap” o “end to end”.
- Laxantes y antibióticos
El pronóstico es bueno para los de primer y segundo grado, sin embargo desde el tercer grado en adelante aumenta el riesgo de infección e incontinencia (hasta 60%). Las cicatrices pueden generar dispareunia.
Manejo minsal de la hemorragia postparto
El MINSAL propone un manejo operacional de la hemorragia postparto, donde las distintas acciones se van realizando conforme avanza el tiempo desde iniciada la hemorragia. Recordar que acá el objetivo es salvar la vida de la paciente, y en segundo lugar su fertilidad.

Lo agrego al final porque si bien esta sería la bibliografía “oficial”, el temario pide la caracterización de cada una de las causas.

Fuentes
- Clase “hemorragias del 1er Trimestre” del Dr. Martínez, apuntes por Daniela Rosset, 2015
- Guía perinatal, MINSAL, 2015
- Clase “Hemorragias del 2do y 3er trimestre” del Dr. San Martín, 2015
- Clase “Alumbramiento normal y patológico”, Dr. Pérez, 2015
- Manual PUC, 2014.
- Norma General Técnica para la Atención Integral del Puerperio, MINSAL, 2015
Anexos
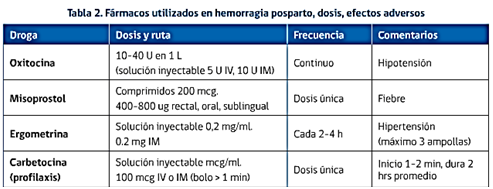
El MINSAL también acepta el tratamiento con Misoprostol, debido a la evidencia científica que lo avala, sin embargo, apela a que cada centro debe establecer el protocolo de su uso, con la debida “supervigilancia profesional en su adquisición, almacenamiento y administración”, la guía fue hecha por la PUC.
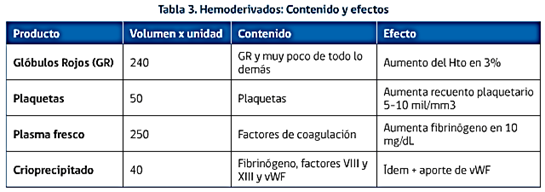
Se dan siempre en la proporción 4 GR : 2 PFC : 1 Plaq, con el objetivo de mantener el hematocrito sobre 21%, las plaquetas sobre 50.000/mm3, el fibrinógeno > 100mg/dL y INR <1,5
Tomás Pérez-Luco A.

