49. Patología benigna y maligna de vulva y vagina
18/12/2017
- Patología benigna y maligna de vulva y vagina
temas a tratar
- Conceptos de histología, órgano blanco endocrino
- Signos y síntomas generales: prurito, ulceración, tumor y distrofia
- Diagnóstico y manejo de lesiones benignas: furúnculos, quistes de glándulas accesorias (De Bartholino), absceso de Bartholino, infecciones por condilomas acumiados, lesiones distróficas, hipertróficas (malignización) y atróficas
- Diagnóstico de sospecha de lesiones malignas de vulva y vagina: rol del virus papiloma, concepto de neoplasia intraepitelial vulvar, diagnóstico y diseminación del cáncer vulvar
generalidades de la patología de vulva y vagina
anatomía e histología de vulva y vagina
Los genitales externos (vulva) derivan de la cloaca, extremo distal del intestino primitivo y de la membrana cloacal, de la que surge el tubérculo genital. En presencia de estrógeno, y ausencia de andrógenos, estas estructuras se diferencias en los genitales femeninos.
Vulva
La vulva contiene múltiples estructuras destacando:
- – Labios mayores: estructuras de piel y tejido adiposo debajo de ella que cubren al resto de los genitales y que se fusionan por anterior contactando con el monte de venus, y hacia posterior hacia el perineo
- – Labios menores: se fusionan hacia anterior (contactando con el frenillo y prepucio del clítoris) y a posterior. Contiene glándulas sebáceas, pero no folículos pilosos y sin tejido adiposo debajo
- – Clítoris: estructura homologable al pene, se forma d dos cruras (cuerpos cavernosos) y el glande por sobre la fusión de las cruras
- – Meato urinario: que se ubica anterior al introito de la vagina y posterior al clítoris
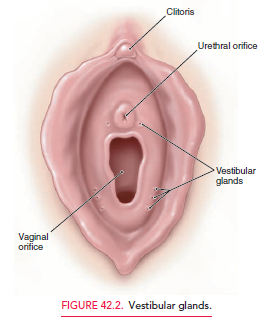
- – El clítoris, meato urinario, y los orificios de salida de las glándulas parauretrales (de Skene) y de Bartolino convergen en una zona denominada el vestíbulo
- – En cuanto a la musculatura, está el compartimento superficial del periné que posee el músculo transverso superficial, isquiocavernoso y bulbocavernoso, que se ubican superficiales al diafragma urogenital
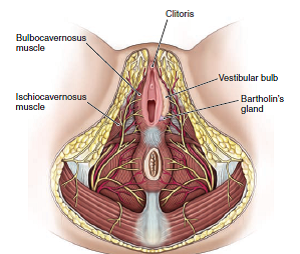
Vagina
La vagina un órgano muscular cilíndrico de unos 10-12 cm, que actúa como canal del parto y el órgano copulador en la mujer. Está tapizado por un epitelio escamoso y rodeado por tres capas de músculo liso (ML), con una capa de tejido conectivo entre epitelio y ML. Su principal tejido sostén es la fascia pélvica y en mujeres jóvenes en una cavidad virtual.
Por su extremo distal, está el introito que contacta con el exterior, mientras que en su extremo proximal se encuentra el cérvix el que está en un ángulo de 45° con respecto al eje de la vaginal. El área alrededor del cérvix se denomina fórnix. Hacia posterior está en relación con el fondo de saco rectouterino (de Douglas) y hacia anterior está en relación con el fondo de saco uterovesical y con la vejiga.
El himen es una estructura mucosa que cubre el orificio vaginal externo y que se rompe con la actividad sexual y el parto.
La irrigación de la vagina proviene principalmente de arteria vaginal (rama de la hipogástrica), mientras que la vulva es irrigada por ramas de la arteria pudenda e inervada por el nervio homónimo.
Semiología de vulva y vagina
Las alteraciones de esta zona son muy importante para la salud de la mujer, tanto en términos médicos (debe recordarse que algunas de las lesiones se asocian con malignización) y también en la ansiedad que generan.
Los principales síntomas que nacen de las alteraciones de esta zona son:
- – Prurito
- – Ardor
- – Quemazón
- – Irritación e inflamación
- – Masa
- – Dispareunia
Dada la inespecificidad de estos síntomas, la inspección y examen físico de la zona, más el estudio histológico de las lesiones mediante la toma de biopsias por punción, son fundamentales para el diagnóstico.
lesiones benignas de vulva
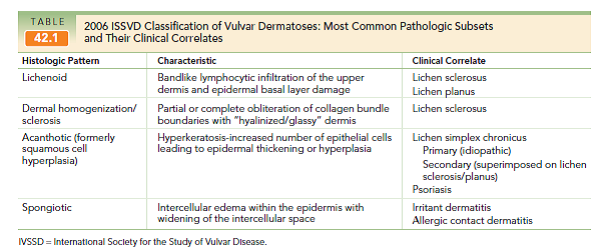
Las clasificaciones han ido variando en el tiempo, siendo la más actual la de la ISSDV que está construida en función de los hallazgos histopatológicos.
liquen escleroso
Etiología: es desconocida, pero existe asociación familiar, como también alteraciones inmunológicas (enfermedades tiroideas, genes del HLA).
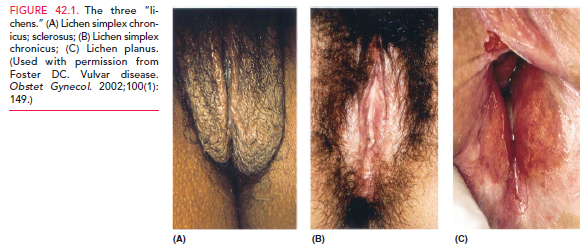
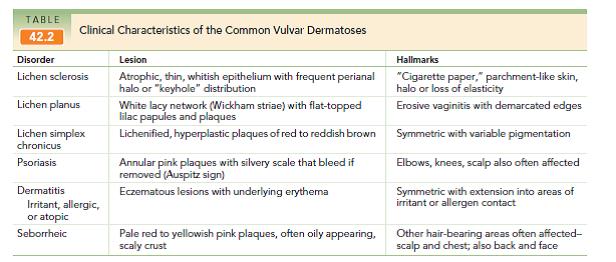
Clínica: Se da principalmente en mujeres postmenopáusicas. El síntoma más clásico es el prurito vulvar de larga data y a la inspección se ve un compromiso difuso con zonas de piel delgada y blanquecina (piel de cebolla) y piel agrietada que son sensibles al sangrado ante trauma mínimo y que junto al dolor por la sensibilidad de la zona, puede causar problemas en el coito. La lesión puede expandirse al resto del periné y zona perianal. En casos severos puede haber una severa distorsión de la anatomía normal y estenosis del introito. En 27-35% de los pacientes, hay asociación con lesiones hiperqueratósicas y acantosis, el 5% hay neoplasia intraepitelial vulvar y hasta un 2% puede coexistir con cáncer vulvar.
Diagnóstico: clínica + confirmación biópsica, en donde se identificará esclerosis de la piel, bandas de células inflamatorias principalmente linfoides en la dermis y una piel con apariencia hialinizada o vidriosa.
Tratamiento: corticoides tópicos (clobetasol). Las lesiones suelen reaparecer (las lesiones esclerosas, la acantosis suele resolverse), por lo que es habitual la necesidad de tratamiento intermitente de por vida. No elevan significativamente el riesgo de cáncer.
Liquen crónico simple
Clínica: lesiones eruptivas asociadas con prurito generalmente desarrollada en forma secundaria tras una dermatitis irritativa (producida por distintos productos como detergentes, suavizantes, productos de baño, etc.) que se perpetúa en el tiempo por el grataje y roce de la zona, que contribuyen a engrosamiento e hiperplasia de la piel e infiltración por células inflamatorias. A la inspección se ve eritema de la piel de labios mayores y menores y del periné con ocasionales placas hiperplásicas e hiperpigmentada y en ocasiones con lesiones lineales. La biopsia habitualmente es innecesaria.
Tratamiento: evitar sustancias irritantes, uso de fármacos anti-prurito (por ejemplo, hidroxicina) y uso de corticoides tópicos (hidrocortisona 1-2%) por tiempo limitado. Si no hay mejoría a los tres meses, debe realizarse una biopsia, pero habitualmente hay remisión total de los síntomas con el corticoide tópico.
liquen plano
Clínica: lesión descamativa de piel de la vagina y que a veces compromete la vulva cerca de los labios menores y vestíbulo, con áreas con estrías de Wickham (queratosis alrededor de las lesiones eritematosas de aspecto ulcerado). Se manifiesta como ardor y prurito vulvar crónico, dispareunia y descarga vaginal.
Diagnóstico: requiere de biopsia, dado que la lesión se asemeja a una lesión maligna. En la histología se ve un epitelio adelgazado, con infiltración por células inflamatorias y necrosis por licuefacción de las células basales. Se puede apoyar el diagnóstico con un estudio de flujo vaginal que revela abundantes células inflamatorias en ausencia o escasas bacterias.
Tratamiento: corticoides tópicos con o sin duchas vaginales con hidrocortisona 1%. El tratamiento suele ser más corto que el necesario para el liquen crónico, pero la recurrencia de las lesiones es mayor.
Psoriasis
Enfermedad sistémica autoinmune, que compromete principalmente la piel pudiendo comprometer la vulva. Tiene un fuerte componente hereditario y es una enfermedad frecuente (2% de la población).
Clínica: las lesiones son placas eritematoescamosas de 1 a 2 cm de diámetro, ligeramente redondeadas que aparecen en cualquier momento de la vida de la paciente y que suele existir el antecedente u lesiones similares en otras zonas del cuerpo. No hay prurito o éste es escaso y poseen los signos clásicos de la psoriasis, como el de Auspitz (sangrado al remover la placa).
Diagnóstico: habitualmente está realizado con las otras lesiones. A la histología se encontrará un patrón de acantosis con infiltración con células inflamatorias crónicas en las papilas dérmicas.
Tratamiento: corticoides tópicos (betametasona 0,1%) u otro tratamiento dermatológico según el paciente.
Dermatitis
Incluye dos categorías:
- Eccema: puede ser como una dermatitis alérgica o una dermatitis por contacto, fenómenos que resultan de la exposición a alérgenos o irritantes que suelen encontrarse en jabones, detergentes, ropa y productos de higiene femenina. También puede haber eccema vulvar en el contexto de una dermatitis atópica. Todas estas mostrarán un patrón de espongiótico, caracterizado por el edema intracelular de la epidermis. La distinción entre las 3 formas es según la historia clínica.
- Dermatitis seborreica: la dermatitis seborreica con compromiso vulvar es infrecuente. Corresponde a una inflamación crónica de las glándulas sebáceas de causa desconocida. Se caracteriza por prurito y lesiones de color rosa pálido a amarillento cubierto por una capa aceitosa, que puede confundirse con un liquen simple crónico o la psoriasis, pero en contexto de un paciente con dermatitis seborreica.
Diagnóstico diferencial: deben incluirse las lesiones anteriores, pero además la dermatitis micótica producida por Candida, la cual se puede asociar o no flujo vaginal blanquecino y cuyo tratamiento requiere antimicóticos (clotrimazol en crema por ejemplo).
Tratamiento: corresponde a eliminar los agentes irritantes o alérgicos, higiene adecuada de la vulva, sin jabón ni otros productos y pueden usarse corticoides tópicos y crotamitón (antiácaros con efecto contra el prurito) para el manejo de las lesiones.
distrofias vulvares à hiperplasia de células escamosas
Son lesiones valvulares de diagnóstico por biopsia y que generan máculas y engrosamiento de la piel vulvar.
Vestibulitis
Condición de etiología desconocida que genera inflamación aguda y crónica de las glándulas vestibulares.
Clínica: dispareunia de inicio reciente y progresivo (cuadro desde unas pocas semanas a unos 3-4 meses). También se presenta dolor a la palpación de zona o a la inserción de un tampón. Debe inspeccionarse el vestíbulo y el anillo himeneal donde se encuentran estas glándulas y palpar con un algodón estas zonas reproduciendo el dolor.
Tratamiento: eliminar factores ambientales (jabones, detergentes), abstinencia sexual y uso de corticoides y anestésicos tópicos. En casos severos puede ser planteada la resección quirúrgica de las glándulas vestibulares.
Condiloma
Lesión infecciosa producida por el virus papiloma humano (HPV). Están involucrado en el desarrollo de neoplasias de vulva (en especial HPV 16-18, aunque son el 6 y el 11 los responsables de la mayoría de los condilomas), por lo que deben ser tratados
Clínica: lesiones verrucosas características.
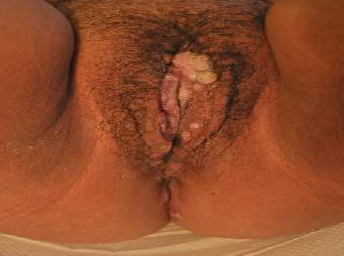
Tratamiento: se dispone de varias opciones: crioterapia con nitrógeno líquido, podofilino, ácido tricloroacético (único permitido en el embarazo pero no tiene muy buenos resultados), imiquimod, cirugía o terapia láser.
Lesiones ulcerativas
Se incluyen:
- Herpes genital: producido por virus herpes simplex 1 y 2 (HSV 1 y 2) que dan vesículas que se pueden romper y ulcerar y que generan importante dolor urente. La primoinfección es mucho más sintomática que la recurrencia. El tratamiento es con Aciclovir (400 mg/8h en primoinfección por 7 días y recurrencia 5) o valaciclovir (1000 mg/12h por 7 ó 5 días).
- Enfermedad de Behcet: enfermedad reumatológica caracterizada por úlceras irregulares asimétricas indoloras que se asocian a úlceras orales, uveítis y artritis.
- Enfermedad de Crohn
- Sífilis: pueden darse en el contexto de un chancro (sífilis primaria)
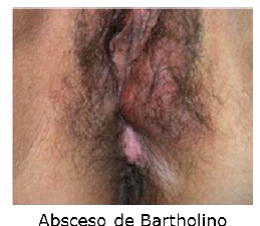
Absceos de la glándula de bartolino
Inflamación aguda de la glándula y conducto de la glándula de Bartolino que se visualiza en el surco entre labios mayores y menores. El 2% de las mujeres desarrollará en algún momento de su vida un quiste de la glándula de Bartolino o bien un absceso de ésta.
Fisiopatología: se produce por la obstrucción del conducto de drenaje de la glándula lo que puede ocurrir por una infección (Chlamydia, N gonorrhoeae) que se sobreinfecta por la flora de la zona (anaerobios, enterobacterias, flora de la piel).
Clínica: el quiste puede ser asintomático y ser detectado sólo como aumento de volumen de la zona del conducto de salida de la glándula, pero cuando se infecta se presenta como dolor (al caminar, sentarse, durante el coito), eritema y aumento de volumen localizado en la zona de la glándula de Bartolino e incluso puede aparecer fiebre.
Tratamiento: deben usarse antibióticos y drenaje quirúrgico y marsupialización de la lesión en caso de absceso. Ayudan también las medidas locales como calor local para disminuir dolor.
Foliculitis y furúnculos
Infección de un folículo piloso que causa la aparición de un furúnculo y se asocia a dolor. Su tratamiento es la observación en casos leves o el drenaje de la lesión en caso de lesiones más grandes y a veces tratamiento antibiótico.
Otras lesiones vulvares
- Quiste sebáceo y quiste inclusión: nódulo pequeño, liso adherido al labio menor con un material sebáceo en su interior, que se origina de la obstrucción inflamatoria de las glándulas sebáceas. Si es grande o problemática, puede extirparse quirúrgicamente.
- Fibromas fibromiomas y lipomas: elementos derivados del músculo liso, tejido conectivo y tejido adiposo de vagina y vulva que es habitualmente pequeño y asintomático. El tratamiento es la escisión quirúrgica en lesiones sintomáticas o con sospecha de malignidad.
- Hidradenoma: lesión infrecuente derivada de las glándulas sudoríparas de la vulva. Es benigna y su tratamiento es la escisión quirúrgica.
- Nevus: lesión pigmentada benigna, usualmente asintomática. En caso de ser sospechoso, puede ser necesaria la biopsia para descartar un melanoma
Lesiones no benignas de vulva
Neoplasia vulvar intraepitelial (VIN)
Existen 3 clasificaciones para este tipo de lesiones, las más importantes son las de la OMS que las divide en 3 grados (VIN 1, 2 y 3) y la de la ISSVD que la divide en VIN tipo común y diferenciado.
VIN 1: lesión de bajo grado, con epitelio escamoso con mínimas atipias, limitadas a la capa superficial de la epidermis. Es una reacción no neoplásica, por ejemplo a la infección por HPV. Existe poca evidencia de que sea un precursor del cáncer de vulva, por lo que en la clasificación de la ISSVD se deja fuera de las VIN. El tratamiento es con imiquimod si no hay condiloma y si lo hay, es el tratamiento del condiloma.
VIN tipo común: combina los grados 2 y 3 de la OMS. Son lesiones de mayor grado, también asociadas con HPV, con alto riesgo de progresión a lesión intraepitelial severa y eventualmente carcinoma. El 60% de las mujeres con VIN 3 (o VAIN 3) tienen además una neoplasia intraepitelial de cuello (CIN), mientras que un 10% de las mujeres con CIN 3 poseen una VIN o VAIN.
Clínicamente se manifiestan como prurito vulvar, irritación crónica y lesiones solevantadas hiperqueratósicas. Su color puede ir desde blanquecino hasta rojo oscuro. Se pueden ubicar en cualquier lugar de la vulva.
Deben ser estudiadas con biopsias múltiples buscando descartar posibles focos de carcinoma. A la histología se ven atipias importantes, figuras mitóticas atípicas, pleomorfismo nuclear y pérdida de la diferenciación.
El tratamiento se basa en la remoción de toda la lesión por escisión quirúrgica o ablación láser (sólo si se está seguro que no hay cáncer) y con márgenes negativos.
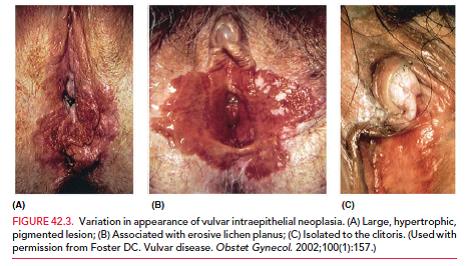
Las VIN también se han asociado a tabaquismo
VIN tipo diferenciado: tipo menos común. Corresponde a lesiones como placas hiperqueratósicas, pápulas verrucosas o una úlcera, identificada en una mujer de edad mayor y que no está en asociación con HPV, pero que puede asociarse a liquen escleroso. La biopsia es mandatoria y el tratamiento es la escisión quirúrgica completa por su asociación con carcinoma invasor.
Enfermedad de Piaget
Lesión intraepitelial extensa de apariencia rojo intenso con moteado de zonas hiperqueratósicas, cuya histología es similar a la enfermedad de Piaget en el cáncer de mama. Aunque no es común, puede estar asociado a un cáncer de piel, y además, está aumentado el riesgo de padecer un cáncer de mama o colon. El tratamiento es la escisión quirúrgica con márgenes negativos. La recurrencia es mayor que en los VIN.
Cáncer vulvar
Representa el 5% de todos los cánceres ginecológicos y son en su mayoría carcinomas escamosos (90%). Otras formas son el melanoma (2%) seguido por sarcoma y otras formas infrecuentes (adenocarcinoma, carcinoma de células basales). Los principales factores de riesgo son la infección por VPH (pero que sólo explica el 40% de los casos a diferencia del cáncer de cuello uterino), la presencia de VIN y el hábito tabáquico.
Clínica: se presenta en mujeres postmenopáusicas, entre 70 y 80 años generalmente, aunque hasta un 20% puede ser identificado en mujeres <50 años. El principal síntoma es el prurito, mientras que las lesiones suelen ser úlceras blanquecinas o bien lesiones exofíticas, habitualmente hacia los dos tercios posteriores de la vulva. Habitualmente e diagnóstico es tardío por la reticencia de las pacientes de esta edad a consultar.
Etapificación: depende de la biopsia. Lesiones de más de 2 cm o con más de 0,5 cm de profundidad tienen alta probabilidad de tener metástasis en linfonodos (cadenas inguinal y femoral).
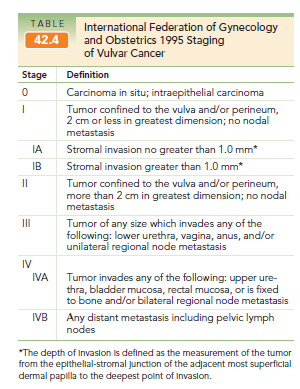
Tratamiento: el tratamiento de elección es quirúrgico, siendo lo clásico la vulvectomía radical con disección linfonodal bilateral, pero se han desarrollado estrategias que sin aumentar la mortalidad, permitan reducir la necesidad de cirugías mutiladoras; como son la vulvectomía conservadora y limitar la disección linfonodal. Por ejemplo, lesiones con microinvasión (menos de 1 mm) no requiere linfadenectomía y se toman biopsias intraoperatorias de los linfonodos inguinales superficiales y sólo si están positivos se extraen los contralaterales y los profundos o búsqueda de linfonodo centinela en lesiones pequeñas.
Como terapia adyuvante se dispone de radioterapia y quimioterapia que serán indicadas según el estadio en que se encuentre la lesión, o en caso de recurrencia.
Pronóstico: depende del estadio, pero en general es en torno al 70%.
- – Etapa I tiene una sobrevida del 90%, IA incluso 99%, a los 5 años
- – Estadio II tienen sobrevida de entre 80% a los 5 años
- – Estadio III tiene una sobrevida del 45% a los 5 años
- – Estadio IV tiene una sobrevida de sólo 15% a los 5 años
Melanoma: se presenta como lesiones pigmentadas, solevantadas, irritativas y pruriginosas ubicadas principalmente en labios menores y clítoris. El manejo requiere escisión quirúrgica de toda la lesión para confirmarlo y etapificarlo. Si la lesión es intraepitelial, la sobrevida es del 100%, pero disminuye rápidamente a mayor profundidad llegando sólo al 20% en caso de compromiso de tejido subcutáneo.
Carcinoma de glándula de Bartolino: forma infrecuente de neoplasia vulvar. Se presenta en mujeres sobre 50 años por lo que toda masa en la glándula de Bartolino debe ser extirpada en mujeres sobre 40 años. De estar presente requiere vulvectomía radical con linfadenectomía bilateral. Sobrevida en general a los 5 años es del 65%.
Patología vaginal
Malformaciones de la vagina y vulva
Incluye:
- – Tabiques vaginales
- – Sinequias de labios
- – Hipertrofia o asimetría de labios menores
- – Malformaciones del himen: la más conocida es el himen imperforado que se asocia a amenorrea primaria, hematocolpo. Otras son himen cribiforme o tabicado.
- – Malformaciones del clítoris
Lesiones benignas de vagina
- Quiste del conducto de Gartner: vestigio remanente del conducto de Wolff o mesonefro. Usualmente son pequeños y asintomáticos, pero si son sintomáticos se deben extraer quirúrgicamente
- Quistes de inclusión: producido por laceraciones o por una epifisiotomía antigua y si son sintomáticos deben extraerse quirúrgicamente
Lesión intraepitelial vaginal (VAIN)
Puede ser clasificada en 3 tipos según el compromiso del epitelio, siendo I el menor y III el compromiso de todo el epitelio o carcinoma in situ. Se ubican principalmente en el tercio superior de la vagina.
El VAIN I y II se asocian a infección por HPV y generalmente no requieren mayor tratamiento al de HPV si la infección está activa. El VAIN III está fuertemente asociado con el cáncer de vagina, por lo que requiere tratamiento (ablación láser, escisión quirúrgica, tratamiento con 5-fluoracilo y en caso de fracaso cirugías más radicales), buscando preservar la funcionalidad de la vagina. Entre 50 y 70% de las pacientes con VAIN III tienen asociada una neoplasia intraepitelial cervical o vulvar actual o en el pasado y aparecen hasta en el 1-2% de las histerectomías por lesiones cervicales, es por esto, que se recomienda mantener la realización del PAP luego de histerectomía.
Cáncer de vagina
Es una enfermedad muy infrecuente, representando sólo el 1-3% de las neoplasias ginecológicas. La forma más frecuente es el cáncer escamoso y suele ocurrir en mujeres mayores de 55 años.
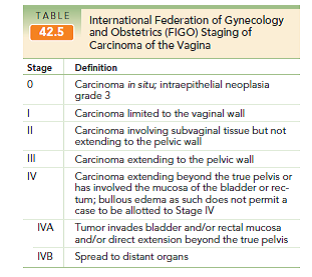
El tratamiento de elección es la radioterapia, existiendo también tratamiento quirúrgico que puede incluir vaginectomía, histerectomía, linfadenectomía y vulvectomía radical, pero que su indicación depende del tipo de paciente y estadio del cáncer.
Sarcoma botrioides: corresponde a un rabdomiosarcoma embrionario de la vagina. Es un tumor infrecuente que se da en la edad pediátrica que se presenta como lesiones de aspecto polipoide con sangrado vaginal. La quimioterapia es efectiva, lo que permite reducir el tamaño tumoral y así practicar una cirugía conservadora.
Referencias
- (1) Obstetrics and Gynecology. Beckman. 6° Edición. 2010
- (2) Clase Patología Benigna y Maligna de Vulvar, Doctor Herane HCUCH. 2015
- (3) Carvajal J, Ralph C. Maniual de Obstetricia y Ginecología, Facultad de Medicina, Pontificia Universidad Católica de Chile. 6° Edición 2015
