En este capítulo se abordaran los temas de acné y rosácea.
1. ACNÉ
El acné es una enfermedad inflamatoria, crónica multifactorial que afecta la unidad pilosebácea. La estructura y función de esta última se altera, lo que clínicamente se caracteriza por el desarrollo de comedones, pápulas, pústulas, nódulos, y cicatrices por lo que es fundamental el tratamiento precoz, adecuado y una terapia de mantenimiento para evitar la recaída
Se localiza en áreas de la piel en las que abundan los folículos pilosebáceos y con sensibilidad particular a los andrógenos, como la cara, y el tronco, (área central del tórax anterior y la parte superior de la espalda). En casos más severos se extiende a la mitad inferior del dorso y al tercio superior de los brazos. Su espectro clínico varía desde formas no inflamatorias hasta inflamatorias muy severas, que pueden comprometer el estado general, como es en el acné fulminans.
1.1 Epidemiología
El acné vulgar es una afección crónica, muy común que afecta a más del 85% de los adolescentes y a un porcentaje importante de personas adultas en el mundo.
Probablemente sea la mayor causa de consulta médica, ya que genera un gran impacto social y en la calidad de vida. Además, suele involucrar al grupo familiar tanto en su esfera afectiva como económica.
La incidencia es menor en asiáticos y afroamericanos. La mayor prevalencia se observa en el grupo de 12 a 24 años.
Aunque pueden observarse lesiones tempranas, del tipo comedón cerrado o abierto entre los 8 y 9 años.
El 20% de los pacientes persiste hasta la edad adulta, con predominio en las mujeres, sin embargo es más severo en hombres.
La prevalencia es mayor en grupos de ingresos económicos superiores y es mayor en ciudades industrializadas.
1.2 Genética
Los factores hereditarios desempeñan un papel en el acné, Las formas neonatal, noduloquística y conglobata tienen influencias génicas probadas.
La historia de acné en los padres aumenta el riesgo en los hijos. En un 80% el antecedente está en al menos un pariente, en el 60% el antecedente está en ambos padres.
1.3 Síndromes asociados
Hay asociaciones de acné con algunos síndromes genéticos, que solo se mencionarán pero no se profundizará en ellos. Síndrome de Apert, síndrome PAPA (artritis piógena, pioderma gangrenoso y acné) Síndrome PASH (pioderma gangrenoso, acné e hidrosdenitis supurativa) Síndrome SAPHO (acné, papulosis palmoplantar, sinovitis, hiperostosis, artropatía seronegativa).
1.4 Patogenia
Se reconocen 4 mecanismos patogénicos fundamentales que interactúan para producir las lesiones del acné:
- Aumento en la secreción de material sebácea
- Alteración en la queratinización del epitelio folicular
- Colonización por Propionibacterium acnes
- Liberación de mediadores inflamatorios y respuesta inmune
Las glándulas sebáceas y la queratinización folicular anormal, están influenciadas por acción hormonal androgénica, que altera el medio folicular.
Existiría un aumento de la colonización microbiana y respuesta inmune inflamatoria.
Otros factores importantes a destacar en la evolución del acné incluyen la psiquis (estrés), los factores ambientales, genes y dieta.
El acné ocurre en los folículos sebáceos por aumento en la producción de material sebáceo que contiene colesterol, ácidos grasos libres, triglicéridos, esteres de la cera y escualeno. La dilatación de los folículos sebáceos por acumulación de corneocitos descamados en forma anormal producen microcomedones que pueden ser abiertos y cerrados, el aumento del P. acnes, induce mediadores de la inflamación, que a partir de los comedones cerrados lleva a la aparición de pústula, pápula y nódulo.
Los factores agravantes más importantes son la sudoración, periodo premenstrual y el tabaco, estrés y trastornos endocrinos subyacentes.
1.5 Clasificación
Existen muchas clasificaciones del acné, algunas simples y otras bien complejas, por lo que es motivo de grandes controversias. Actualmente la clasificación más aceptada por el Grupo Ibero Latinoamericano de Estudios del Acné es:
a) Según edad de presentación
Neonatal (0-30 días)
Del lactante (1 a 24 meses)
Infantil (2-7 años)
Preadolescente (8-11 años)
Adolescente (12-24 años)
Adulto (>25 años)
b) Según lesión predominante
Comedoniano
Pápulo-pustular *
Nodular
c) Formas especiales
Fulminans
Conglobata
*grado de severidad:
Leve: <20 elementos inflamatorios
Moderado: 20-50 elementos
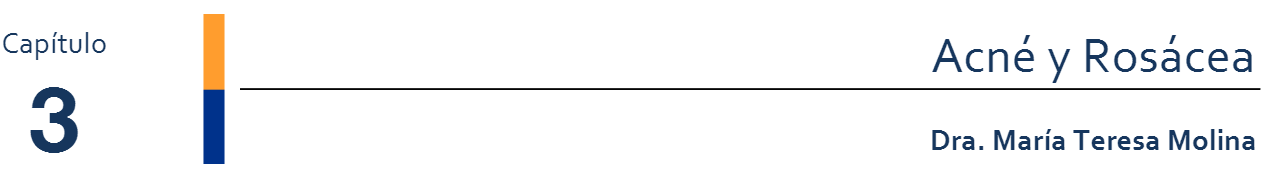
Severo: >50 elementos (Figura 1 y Figura 2)
1.6 Clínica
Un hallazgo clínico importante es la seborrea, que guarda relación con la gravedad del proceso.
Lesiones:
Las lesiones del acné tienen un polimorfismo que consiste en comedones, pápulas, pústulas, nódulos, máculas y cicatrices.
1. Comedones
1.1 Microcomedón: No es visible clínicamente, corresponde a una dilatación del conducto pilosebáceo por descamación de células queratinizadas. Este es el precursor de las lesiones inflamatorias y no inflamatorias.
1.2 Comedones cerrados: puntos blancos, corresponde al conducto pilosebáceo distendido, cuyo orificio no se observa. Se aprecian mejor al estirar la piel, lo que resalta su relieve.
1.3 Comedones abiertos: puntos negros, corresponden a una dilatación del folículo sebáceo de color casi negro por oxidación de la queratina y presencia de la melanina.
2. Pápulas: Lesión inflamatoria superficial, palpable de color rojizo, firme, de tamaño menor a 1 cm (usualmente 1-3mm)
3. Pústula: Puede ser superficial o profunda, de color blanco amarillento.
4. Nódulos: Lesión inflamatoria profunda, cuyo diámetro puede ir desde 5mm a 2cm. Inicialmente son firmes, sensibles y muy rojos. A través del tiempo se hacen más blandos de aspecto abscedado. Estas lesiones profundas suelen dejar cicatrices.
5. Quistes: No son frecuentes. Se pueden observar en formas muy severas de acné en cara, pecho, espalda y cuello. Evolucionan con cicatriz.
6. Máculas: es el resultado del proceso involutivo o residual de una lesión inflamatoria. El tratamiento temprano minimiza secuelas de pigmentación.
7. Cicatrices
Existen 2 tipos de cicatrices:
- Por pérdida de tejido colágeno, tales como cicatrices atróficas en pica hielo y la elastolisis perifolicular.
- Por aumento de tejido colágeno, las cicatrices hipertróficas y queloides
El especialista dispone de varias técnicas para el manejo de las cicatrices de acné. Incluye cirugía, láser ablativo, material de relleno dérmico, corticoides intralesionales, etc.
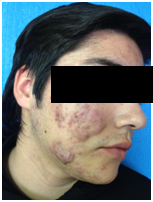 Figura 1: Acné nodular severo (Fuente: Gentileza Dra. Molina)
Figura 1: Acné nodular severo (Fuente: Gentileza Dra. Molina)
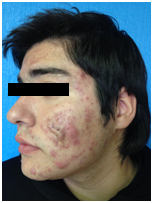 Figura 2: Acné nodular severo (Fuente: Gentileza Dra. Molina)
Figura 2: Acné nodular severo (Fuente: Gentileza Dra. Molina)
Estudio ante sospecha de hiperandrogenismo:
Laboratorio:
Testosterona total
Índice de Andrógenos libres
SHBG
Sulfato de dehidroepiandrosterona (DHEA-S)
17-Hidroxiprogesterona (17-OH-P)
Prolactina
Acné fulminans
Ocurre más frecuentemente en hombres entre 13-16 años, de comienzo súbito, con gran compromiso del pecho, espalda y rara vez la cara. Aparecen nódulos grandes que evolucionan a úlceras necróticas con secreción purulenta y dolorosa que se cubre de costras gruesas hemorrágicas (Figura 3 y Figura 4).
El estado general esta alterado, con fiebre, astenia, anorexia, pérdida de peso y adenopatías, mialgias y artralgias. En laboratorio destaca VHS elevada, anemia, leucocitosis y hematuria microscópica.
Puede desencadenarse en pacientes con acné en tratamiento con isotretinoína entre la cuarta y sexta semana de tratamiento, pero es un efecto adverso muy poco frecuente. También puede ocurrir en niños con terapia con testosterona o por doping en atletas.
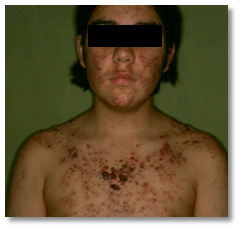 Figura 3: Acné Fulminans (Fuente: Gentileza Dra. Molina)
Figura 3: Acné Fulminans (Fuente: Gentileza Dra. Molina)
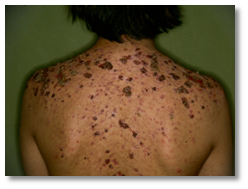 Figura 4: Acné Fulminans (Fuente: Gentileza Dra. Molina)
Figura 4: Acné Fulminans (Fuente: Gentileza Dra. Molina)
Acné conglobata
Es mas frecuente en el hombre adulto y su comienzo es usualmente entre los 18 y 30 años. Frecuentemente aparece de novo, pero también puede desarrollarse a partir de un acné pápulopustular activo. Su causa precisa es desconocida.
Las lesiones exceden las localizaciones típicas de acné y comprometen el cuello, miembros superiores, el abdomen, glúteos, axilas, ingles y perineo.
La lesión arquetipo es el nódulo, que son grandes, rojos, con forma de cúpula, muy dolorosos, firmes luego fluctuantes. Tiene comedones poliporosos, grandes y en grupos.
Compromete el dorso, hombro y brazos. En menor grado la cara.
En la mayoría de los pacientes solo se compromete la espalda, pudiendo afectar glúteos y muslos.
1.7 Erupciones acneiformes
Cuadros semejantes al acné por sus características clínicas, pero que cada una de ellas tiene un mecanismo o una causa diferente que provoca la aparición.
|
Reacciones acneiformes por fármacos |
|
|
Hormonas |
Corticoides Andrógenos Anticonceptivos con progestinas androgénicas |
|
Neuropsicofármacos |
Antidepresivos Imipramina ISRS Antipsicóticos Sales de litio Anticonvulsivantes Fenitoína Fenobarbital |
|
Vitaminas |
B6 B12 D |
|
Antituberculosos |
Isoniazida Rifampicina |
|
Halógenos |
Yodo Bromo Cloro |
|
Inmunomoduladores |
Ciclosporina Tacrolimus |
1.8 Diagnóstico diferencial
En acné neonatal: reacción por fármacos maternos o administrados al bebé, eritema toxicum neonatorum, milia, miliaria, hiperplasia de glándulas sebáceas.
En las otras edades se establece con rosácea, dermatitis seborreica, Foliculitis, dermatitis perioral, quistes de milium.
1.9 Tratamiento
El tratamiento del acné debe incluir a la mayoría de los factores patogénicos. Debe ser individualizado en cada paciente dependiendo del tipo de lesión, forma clínica, edad de comienzo, grado de acné, edad y sexo.
Los principios de la terapia son:
- Corrección del defecto de la queratinización folicular
- Disminuir la actividad de la glándula sebácea
- Disminuir la población de P. acnes
- Efectos antiinflamatorios
Terapia tópica
ü Retinoides
ü Antimicrobianos
Terapia sistémica
ü Antibiótico oral
ü Terapia hormonal
ü Retinoides orales
TERAPIA TÓPICA
Los Retinoides son los medicamentos más importantes en el tratamiento del acné y en la etapa de mantenimiento, después de la mejoría clínica. Su efecto comedolítico, su capacidad de inhibir la formación del microcomedón, su poder antiinflamatorio y su capacidad de facilitar la penetración de otros fármacos hacen que su uso se recomiende para la mayoría de las formas clínicas de acné, solos o en combinaciones.
El peróxido de benzoílo (PB) tiene rol antimicrobiano, antiinflamatorio, y queratolítico leve. Impide la resistencia bacteriana de P. acnes a los antibióticos. Puede usarse como terapia inicial y de mantenimiento en pacientes con acné inflamatorio.
Se recomienda la asociación de retinoides con PB. Uso de fotoprotección para prevenir la fotosensibilización.
El ácido azelaico 20% (AA) también tiene efecto antibacteriano, antiinflamatorio, queratolítico y despigmentante. Reduce significativamente los comedones y las lesiones inflamatorias del acné. Es una buena alternativa en el tratamiento del acné comedoniano, inflamatorio leve y moderado, en especial en embarazadas.
Los antibióticos tópicos en el acné, tales como la eritromicina 4% y la clindamicina 1%, no se deben indicar nunca como monoterapia y no se deben usar en combinación con un antibiótico sistémico.
También se utiliza terapia combinada, que tienen ventajas sobre la monoterapia, pueden brindar mejoría clínica significativa,
TERAPIA SISTÉMICA
Antibióticos
Están indicados en las formas moderadas a severas del acné.
Se recomienda el uso de Doxiciclina 100mg/día, advertir sobre uso de fotoprotección por el riesgo de fotosensibilidad con el uso de doxiciclina. Asimismo puede producir intolerancia gástrica .
También se emplean macrólidos, como la eritromicina, que es una alternativa para situaciones especiales como el embarazo.
El periodo mínimo de tratamiento es de 6 a 8 semanas y el máximo por lo general 12 semanas.
La monoterapia antibiótica no es una alternativa adecuada, las terapias de combinación son más seguras.
Isotretinoína
USO EXCLUSIVO DE ESPECIALISTA
Los Retinoides han mostrado gran eficacia en varias enfermedades dermatológicas, en particular trastornos de la queratinización.
Se reserva para el manejo del acné severo. Disminuye la comedogénesis, reduce el tamaño de la glándula sebácea, disminuye de manera indirecta la población de P. acnes, con la consecuente disminución de inflamación.
Indicaciones:
ü Acné nodulo-quístico
ü Pápulo-pustular refractario a tratamiento
ü Pápulo-pustular en preadolescentes
ü Acné con cicatrices
ü Infantil
ü Acne Conglobata
ü Acne Fulminante o inflamatorio muy severo
Dosis y tiempo de tratamiento
La dosis aprobada por la FDA es de 0.5- 1mg/kg día, durante 6 meses de tratamiento. Como regla general al cabo de 4 semanas se espera una disminución del 50% de pústulas. Las lesiones inflamatorias mejoran más rápido que los comedones. Dosis total de 120-150mg/kg en casos de acné severo.
Es importante señalar que en las primeras 3 a 4 semanas de tratamiento puede existir un empeoramiento de las lesiones, que podrían prevenirse con corticoides sistémicos y comienzo con dosis baja de Isotretinoina ≤ 0.2mg/kg
Interacción medicamentos
La isotretinoina no puede administrarse de manera simultánea con otros retinoides, productos antiacné tópico, doxiciclina, minociclina, tetraciclina, metotrexato, ciclosporina, y alcohol.
Reacciones adversas
Queilitis en 96-100% de los pacientes, piel seca, sequedad nasal, elevación de enzimas hepáticas, aumento de triglicéridos, aumento de colesterol sérico, artralgias, mialgias, ojo seco.
En mujeres en edad fértil, al utilizar isotretinoína, debe utilizarse dos métodos anticonceptivo eficaz.
Exámenes pretratamiento
Subunidad beta HCG
Perfil lipídico
Perfil hepático
Hemograma
Repetir exámenes 4 y 8 semanas, y luego de acuerdo a la evolución del acné con el tratamiento.
Hormonas
Antiandrógenos: actúan como antagonistas competitivos del receptor androgénico, entre ellos: esteroides como espironolactona, ciproterona y drospirenona, o no esteroides como flutamida.
La espironolactona se indica en mujeres que padecen acné e hirsutismo, en especial en el contexto clínico de un hiperandrogenismo, asociado con anticonceptivos orales.
El acetato de ciproterona es un bloqueante del receptor androgénico y tiene acción de progestágeno en la forma combinada de los anticonceptivos orales.
La dosis como monodroga es de 50 a 100mg/día.
Los anticonceptivos orales constituyen la opción más empleada para el tratamiento hormonal del acné. Son una combinación de estrógenos y progestágenos.
Los estrógenos aumentan la síntesis de SHBG, que une testosterona reduciendo sus niveles plasmáticos.
Además suprimen la ovulación.
Los más usados en la actualidad para el tratamiento del acné son combinaciones con drospirenona 3mg y etinil estradiol (EE) 20 0 30 microgramos o Dienogest con 30 Microgramos de EE
Mantenimiento
Existe evidencia irrefutable para afirmar que los retinoides tópicos son efectivos como terapia de mantenimiento. Combinación de retinoides con peróxido de benzoilo es muy efectiva y debería utilizarse al finalizar la terapia activa por al menos 12 semanas.
El tratamiento de mantenimiento es la forma apropiada de prevenir las recurrencias inherentes al carácter crónico y recurrente de la enfermedad.
Procedimientos complementarios:
ü Extracción de comedones
Es más fácil en comedones abiertos. Para tratar los comedones cerrados se prefiere tratamiento con queratolíticos tópicos y luego extracción mecánica.
ü Electrofulguración suave
ü Peeling químico
Dieta en acné
En la actualidad es innegable la asociación de la dieta con el acné. Una dieta alta en alimentos con elevada carga glicémica y derivados lácteos (leche entera y descremada) pueden influir en la aparición de acné. Es preciso además sugerir al paciente con acné que limite la ingestión de alimentos grasosos.
Es muy importante citar a Hipócrates, que hace 2000 años afirmó: “Que tu alimento sea tu medicina y que tu medicina sea tu alimento.”
Cuidados cosméticos
Se ha demostrado que el acné afecta la calidad de vida de los pacientes, incluidos su imagen, autoestima y emociones.
El cuidado dermocosmético de la piel con acné implica limpieza, protección, medidas correctivas y camuflaje. La limpieza con agentes sintéticos que no alteren la barrera cutánea y mantengan el pH ácido. El uso de hidratantes es importante para conservar la integridad de la barrera cutánea y al mismo tiempo asegurar la adherencia a tratamiento, en especial en pacientes tratados con fármacos que resecan la piel. También es muy importante el uso de protectores solares para disminuir la posibilidad de hiperpigmentación postinflamatoria y el maquillaje “oil free” para mejorar la calidad de vida, en especial en las mujeres.
Es importante, conocer los aspectos psicosociales de los pacientes con acné; indagar la calidad de vida de quienes lo padecen como la autoestima, síntomas de ansiedad, fobias sociales, estado de ánimo, depresión, idea suicida, y alteraciones de la imagen corporal.
Sugerencia de manejo
Medidas generales.
- Evaluación hormonal, psicológica y promover una dieta balanceada, baja en azúcares y lácteos.
- Limpieza: preferir limpiadores de alta tolerancia, loción micelar, no detergentes de la piel grasa para restaurar y preservar la barrera cutánea. Limpiar rostro y zona afectada suavemente con las manos y enjuagar.
- Mantener el pelo corto y alejado de la cara. Evitar cosméticos oclusivos, de preferencia usar productos en base no comedogénica.
- Uso de FPS ≥30, oil free, no comedogénico o en gel. Al menos 3 veces al día.
- Evitar condiciones de humedad.
- Suspender tabaquismo
- No romper ni extraer granos
No inflamatorio: comedones abiertos y cerrados.
1. Medidas generales
2. Extracción cosmetológica de comedones
3. Queratolíticos:
a. Retinoides tópicos
i. Ácido retinoico 0,025%
ii. Adapaleno 0,1%
b. Ácido salicílico 2%
Preparar una pequeña cantidad (csp=30g) siempre en base no comedogénica.
Se aplica una capa fina del producto, alejado de zonas periorificiales, inicialmente noche por medio, aumentar a todas las noches según tolerancia.
Control regular y si tiene buena respuesta, continuar por periodos prolongados.
Promover la adherencia a tratamiento para mejores resultados. Si no responde, derivar.
Inflamatorio Leve: cualquier forma clínica <20 elementos
- Medidas generales
- Extracción cosmetológica de comedones
- Peróxido de Benzoilo 2.5%
- Adapaleno 0.1% gel
- No indicar nunca antibiótico tópico como monoterapia o terapia de primera línea
Inflamatorio Moderado: cualquier forma clínica 20-50 elementos
- Medidas generales
- Extracción cosmetológica de comedones
- Queratolítico
- Adapaleno 0,1% – 0,3%
- Peróxido de Benzoilo 2.5%
- Antibiótico oral (nunca como monoterapia)
- Doxiciclina 100mg/día v.o por 6 semanas, y aquí evaluar efectividad y luego completar hasta 3 meses. (asociado a adapaleno/PB)
Recordar que doxiciclina es fotosensibilizante. Enfatizar uso de FPS ≥30.
Si no mejora, comprobando adherencia a tratamiento, derivar.
Inflamatorio Severo: cualquier forma clínica >50 elementos.
Siempre derivar a dermatología.
Muy severo: acné conglobata y acné fulminans.
Siempre derivar a dermatología.
- ROSÁCEA
Enfermedad inflamatoria crónica, común. Los signos clínicos característicos incluyen eritema facial transitorio o persistente centro-facial, de grado variable en las áreas prominentes de la cara por al menos tres meses con o sin telangiectasias, pápulas y/o pústulas; y síntomas de ardor, picazón y piel sensible.
2.1 Epidemiología
En Europa la prevalencia es del 10%. No existen datos nacionales.
Ocurre particularmente en la mujer blanca de ojos claros, principalmente entre los 30-60 años, siendo poco frecuente que comience antes.
Las formas fimatosas son más frecuentes en población masculina.
2.2 Patogenia
La patogenia es muy compleja y multifactorial, la causa básica de los mecanismos moleculares que finalmente producen alteraciones se desconocen. La patogenia involucra las interacciones entre varios sistemas tales como inmunológico, y neurovascular.
Recientemente se ha demostrado que existe una respuesta alterada de la inmunidad innata.
Existen varios estímulos que promueven la vasodilatación en la rosácea.
|
Factores gatillantes |
|
Exposición solar (Radiación UV) Comidas y bebidas calientes Condimentos Alcohol Ejercicio físico Estrés Cambio brusco de temperatura ambiental Frío, calor Viento Antihipertensivos Corticoides tópicos Demodex spp. |
2.3 Diagnóstico
Básicamente clínico. Para establecer el diagnóstico de rosácea, además del eritema persistente, no puede haber comedones. Y hay signos sugerentes, que no son necesarios para hacer el diagnóstico. Flushing, telangiectasias, pápulas y pústulas.
Los pacientes comienzan con flushing, rojez transitoria que dura más de 10 minutos, para diferenciarla de la rojez benigna de emoción que dura menos de 5 minutos. Ocurre en la cara, zona centrofacial y puede extenderse a las orejas y cuello.
2.4 Clasificación (Fuente: http://bit.ly/2mX6KBk)
- Eritematotelangiectasica
- Inflamatoria papulopustular
- Fimatosa
- Ocular
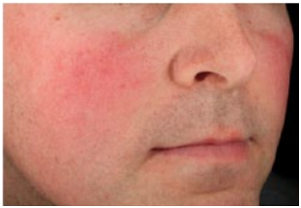 Figura 5: Subtipo 1. Rosácea eritematotelangectásica (Fuente: http://bit.ly/2mX6KBk)
Figura 5: Subtipo 1. Rosácea eritematotelangectásica (Fuente: http://bit.ly/2mX6KBk)
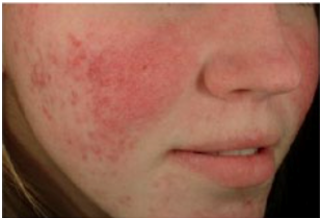 Figura 6: Subtipo 2. Rosácea Papulopustular (Fuente: http://bit.ly/2mX6KBk)
Figura 6: Subtipo 2. Rosácea Papulopustular (Fuente: http://bit.ly/2mX6KBk)
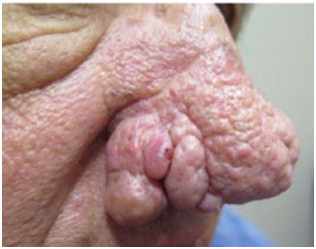 Figura 7: Subtipo 3. Rosácea Fimatosa. Rinofima. (Fuente: http://bit.ly/2mX6KBk)
Figura 7: Subtipo 3. Rosácea Fimatosa. Rinofima. (Fuente: http://bit.ly/2mX6KBk)
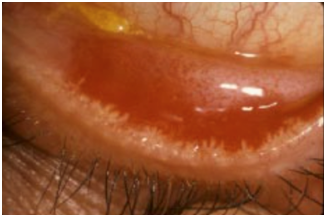 Figura 8: Subtipo 1. Rosácea Ocular. (Fuente: http://bit.ly/2mX6KBk)
Figura 8: Subtipo 1. Rosácea Ocular. (Fuente: http://bit.ly/2mX6KBk)
Clásicamente la rosácea subtipo 1 es un eritema persistente que dura al menos 3 meses, siendo este el hallazgo clínico más importante para el diagnóstico. También buscar telangiectasias.
Pacientes con rosácea pueden presentar síntomas como ardor de la piel en región malar, tener apariencia de piel seca, y edema facial
La rosácea pápulo-pustular, sobre el eritema persistente se agregan pápulas y/o pústulas de manera SIMÉTRICA, con predominio en mejillas, mentón y frente. No tiene compromiso periocular. No hay presencia de comedones.
Las formas fimatosas presentan un engrosamiento e irregularidades de la piel, con orificios foliculares grandes de la nariz, frente, lóbulo de oreja, párpados y el mentón, rinofima, metofima, otofima, bléfarofima y gnatofima, respectivamente.
El compromiso ocular puede en un 20% anteceder a los signos clínicos. Comienza con sensación cuerpo extraño, ardor picazón y sensibilidad a la luz. Los pacientes tienen ojo lloroso, blefaritis, conjuntivitis, telangiectasias.
VARIANTES CLÍNICAS
Rosácea Granulomatosa
Es una erupción monomorfa, caracterizada por la presencia de lesiones en igual estado evolutivo pápulas o nódulos. Pápulas o nódulos pequeños, duros, café rojizas en áreas periorificiales, frecuentemente con compromiso de los párpados
inferiores. No son necesarios los signos o síntomas de los otros subtipos de rosácea para el diangóstico. No es necesario tener eritema, ni flushing.
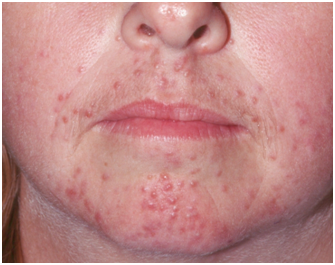 Figura 9: Rosácea Granulomatosa. (Fuente:http://bit.ly/2mCZLer)
Figura 9: Rosácea Granulomatosa. (Fuente:http://bit.ly/2mCZLer)
Demodicosis
En ocasiones nos podemos encontrar frente a pacientes que presentan eritema persistente y lesiones sugerentes de rosácea, pero de distribución asimétrica, resistente a la terapia convencional, con descamación folicular. En estos casos se debe plantear la posibilidad de infestación por Demodex spp. que es un comensal de la unidad pilosebácea, en el infundíbulo folicular, localizado en la cara, cuero cabelludo, pecho. Este parásito juega un rol patogénico cuando aumenta en número y penetra en la dermis.
El diagnóstico de demodicosis es clínico, pero podría solicitarse un ácaro-test para evidenciar la presencia del parásito. Cuando la densidad es >5 ácaros por folículo, se considera diagnóstico.
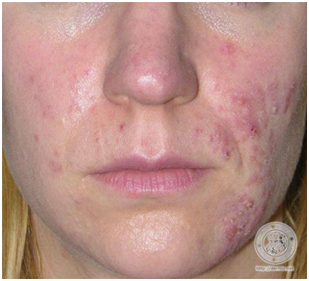 Figura 10: Demodicosis. (Fuente: http://bit.ly/2mavnvC)
Figura 10: Demodicosis. (Fuente: http://bit.ly/2mavnvC)
2.5 Diagnóstico diferencial:
Se establece con el acné, dermatitis seborreica, dermatitis periorificial, dermatitis de contacto, LES, dermatomiositis, fotodermatosis, policitemia, síndrome carcinoide.
Algunos fármacos como bloqueadores de canales de calcio, opiáceos, tamoxifeno, corticoides sistémicos, ciclosporina y amiodarona.
2.6 Tratamiento
Recordar que la piel con rosácea es muy sensible, por lo tanto cualquier medida que favorezca su protección será fundamental en el manejo de la condición.
El tratamiento consiste en medidas generales y específicas de cada subtipo. Conviene recordarle al paciente que esta es una enfermedad crónica y que lo más importante en el tratamiento son las medidas generales.
Medidas generales:
Es de vital importancia evitar los factores desencadenantes, comidas condimentadas, consumo de alcohol, cambios de temperatura frío/calor, estar en ambientes cerrados, estrés.
Además se debe hacer énfasis en la fotoprotección con filtro solar FPS≥ 30 no comedogénico, uso diario, cada 2 hrs. Uso de sombrero y anteojos para el sol.
Evitar duchas calientes y prolongadas.
En el cuidado del rostro se deben evitar sustancias abrasivas con alcohol, y productos perfumados. Usar maquillaje y desmaquillantes hipoalergénicos, evitar jabones y cremas aceitosas. Preferir los detergentes sintéticos con pH neutro.
Para el manejo del flushing, pueden emplearse compresas frías sobre la piel con infusión de manzanilla o agua termal.
Tratamiento específico según subtipo:
Subtipo 1: Eritema y telangiectasias
-Las medidas generales pueden ser suficientes para el manejo del subtipo.
Terapia Láser vascular para las telangiectasias
Subtipo 2: Subtipo 1 + pápulas y/o pústulas.
Considerar las medidas generales más:
Leve:
Metronidazol 0,75% crema, tiene un rol antiinflamatorio, antioxidante, inmunomodulador. Disminuye las pápulas, pústulas y eritema en la forma más leve de rosácea inflamatoria.
Aplicar en la noche por 3 meses.
Sugerencia de receta magistral:
Metronidazol 0,75%
Alfabisabolol 1%
Óxido de zinc 2%
En crema base no comedogénica, csp=50 gramos.
Rosácea Pápulopustular Moderada y severa
– Ivermectina 1% crema
Uso en la noche por 3 meses
– Doxiciclina 100 mg, 1 vez al día por 2 a 4 semanas, según respuesta y luego 50 mg al día por 2 a 3 meses
– Doxiciclina, dosis subantimicrobiana de liberación modificada, 40 mg al dia, por 4 meses. Buena tolerancia gástrica. La doxiciclina es fototóxica, por lo tanto se debe recomendar la protección solar con su uso)
Macrólidos: en pacientes alérgicos a las tetraciclinas o embarazadas, se puede usar Eritromicina 500mg al día por dos semanas o Azitromicina 500mg al día x tres días a la semana por tres a cuatro semanas. Induce mucha resistencia, manejo especialista
En caso de no responder, referir a especialista.
Formas fimatosas, ocular y granulomatosa
Con respecto a las formas fimatosas y forma ocular se debe derivar a dermatólogo y oftalmólogo respectivamente.
A nivel de especialista se puede utilizar isotretinoína oral y terapia láser para el manejo de las formas más complejas.
Demodicosis
En el manejo de la infestación por Demodex spp. Existen formulaciones que han probado efectividad.
Estudios y reportes de casos han usado metronidazol 1%, permetrina 5% en crema, crotamitón 10% en crema e ivermectina 1% en crema, siendo ésta última la que cuenta con más evidencia en cuanto a efectividad y seguridad en uso crónico.
2.7 Derivación
Considerar referir al especialista las formas inflamatorias con abundantes lesiones, cuando existe predominio de lesiones pustulosas, cuando no responde a tratamiento. También se deben derivar las formas fimatosas y granulomatosa. Aquellas con tendencia a recidivar, con compromiso ocular o si se sospecha alguna otra patología.
Consideraciones
- En rosácea jamás ocupar corticoides tópicos.
- Las formulaciones magistrales deben realizarse de preferecia en base crema no comedogénica.
Las medidas generales son el pilar fundamental de tratamiento de la rosácea.

