INTRODUCCIÓN
Definimos como bradicardia al ritmo cardiaco <60 lpm, producto de una falla en la generación o la conducción del impulso. Las causas más comunes de bradicardia patológica son la disfunción del nodo sinusal (DNS) y el bloqueo de la conducción auriculoventricular (BAV). En sujetos normales, la bradicardia sinusal es un hallazgo normal y frecuente, sobre todo durante el sueño, pudiendo llegar hasta 30 latidos por minuto. Las pausas de hasta 2 segundos no son infrecuentes. En deportistas bien acondicionados puede existir bradicardia sinusal debido al tono vagal aumentado por el ejercicio.
La DNS es más frecuente en pacientes entre 50-60 años, debiendo ser considerada en pacientes con fatiga, intolerancia al ejercicio o síncope y bradicardia sinusal. El BAV transitorio es común en los niños y quizá es consecuencia del tono vagal acentuado presente hasta en 10% de los adultos jóvenes. La deficiencia adquirida y persistente de la conducción auriculoventricular es rara en los adultos sanos y su frecuencia es de aproximadamente 200/millón de personas por año.
| Tabla 1. Causas de bradicardia | |
| Intrínsecas | Extrínsecas |
| Enfermedades congénitas Degeneración idiopática Infarto o isquemia Miocardiopatía Enfermedad infiltrante: sarcoidosis, amiloidosis, hemocromatosis Enfermedades del colágeno vascular: LES, AR, esclerodermia Traumatismo quirúrgico: cirugía vascular, trasplante Enfermedades infecciosas: endocarditis, enfermedad de Lyme, enfermedad de Chagas |
De mecanismo autónomo Síncope neurogénico Hipersensibilidad del seno carotideo Aumento del tono vagal: vómitos, micción, defecación, intubación Farmacos: bloqueo-b, antagonistas del calcio, digoxina, antiarritmicos, opioides, cimetidina, litio, talidomida, organofosforados. Hipotiroidismo Hipotermia Trastornos neurológicos Desequilibrio electrolítico: hiperkalemia, hipermagnesemia Hipercapnia/apnea obstructiva del sueño Sepsis |
ETIOPATOGENIA
DISFUNCIÓN DEL NODO SINUSAL: síndrome secundario al funcionamiento incorrecto del nodo sinusal lo que condiciona una frecuencia anormal en el ritmo, ya sea intrínseco o extrínseco.
La causa más común de disfunción extrínseca del nodo sinusal es la administración de medicamentos (b-bloqueadores, antagonistas de calcio, digoxina y fármacos antiarritmicos) y la acción del sistema nervioso autónomo que suprime el automatismo, altera la conducción, o ambos a la vez. Otras causas extrínsecas comprenden hipotiroidismo, apnea del sueño y trastornos como hipotermia, hipoxemia, hipertensión intracraneal y succión endotraqueal por la activación del nervio vago.
La disfunción intrínseca es degenerativa y a menudo se caracteriza por la formación de fibrosis en el nodo mismo o en sus conexiones con la aurícula. La cardiopatía coronaria aguda o crónica puede cursar con disfunción nodal, siendo típicamente transitoria en el caso de infarto agudo al miocardio. Procesos inflamatorios alteran la función del nodo sinusal provocando finalmente fibrosis de reemplazo
BLOQUEO DE LA CONDUCCIÓN AV: Las causas pueden ser funcionales o estructurales. Las causas funcionales (autonómicas, endocrino/metabólicas, relacionadas a drogas) tienden a ser reversibles. Las demás (inflamatorias, infecciosas, congénitas, neoplásicas, infiltrativas, degenerativas, IAM, entre otras) originan cambios estructurales, típicamente fibrosis, en segmentos del eje de conducción auriculoventricular que por lo general son permanentes. El tono vagal pronunciado durante el sueño o en los individuos con buena condición física puede acompañarse de cualquier grado de bloqueo AV. El bloqueo se clasifica, según su gravedad, en grados del I al III o bloqueo AV completo.
DIAGNÓSTICO Y DIAGNÓSTICOS DIFERENCIALES
| Tabla 2. Reconocimiento de las diferentes formas de bradiarritmias | |
| Tipo de bradiarritmia | Electrocardiograma |
| Bradicardia sinusal | Ondas P sinusales con FC <60lpm. Intervalo PR constante y normal |
| Paro sinusal | Ondas P sinusales. Pausas mayores de 3s sin actividad auricular |
| Bloqueo sinoauricular (BSA) | Ondas P sinusales. Acortamiento progresivo del intervalo PP hasta que una P no conduce (BSA grado I) o bien, bloqueo súbito y transitorio de la conducción sinoauricular. Se traduce por la presencia de pausas sinusales múltiplos del intervalo PP previo (BSA grado II) |
| Síndrome bradicardia-taquicardia | Bradicardia sinusal o de la unión alternando con taquicardia (habitualmente fibrilación o flutter auricular rápido) |
| BAV grado I | Intervalo PR>0,20s. Cada onda P se sigue de un complejo QRS |
| BAV grado II | Tipo I o Mobitz I (Wenckebach): alargamiento progresivo del intervalo PR y acortamiento del intervalo RR, hasta que una onda P es bloqueada. El intervalo PR después del latido bloqueado es más corto que el intervalo PR precedente. Suele acompañarse de un complejo QRS estrecho (localización nodal). Tipo II o Mobitz II: ondas P bloqueadas intermitentemente. El intervalo Pr del latido conducido es constante. Suele acompañarse de un complejo QRS ancho (localización en el haz de His o por debajo del mismo). La magnitud del bloqueo AV puede expresarse por la relación ondas P-complejos QRS. Cuando esta relación es 2:1 (avanzado), es imposible determinar la prolongación del intervalo PR antes del bloqueo, por lo que la designación tipo I o II es inadecuada. Alto grado: conducción 3:1 o más. El intervalo PR del latido conducido es constante. |
| BAV grado III o completo | Disociación AV. La frecuencia auricular es más rápida que la ventricular. Los bloqueos de origen nodal suelen producir un ritmo de escape con complejo estrecho y FC >40lpm, con mejor tolerancia clínica. En cambio, los bloqueos infranodales ocasionan un ritmo de escape con complejo ancho, FC <40lpm y tolerancia clínica. |
| Modificado de D. Garcia-Gil. (2015). Terapéutica Médica en Urgencias. Madrid: Médica Panamericana. | |
Valoración rápida
Al enfrentarnos a una bradiarritmia debemos enfocar nuestra anamnesis, examen físico y datos disponibles para responder las siguientes preguntas:
- Estabilidad: ¿el paciente se encuentra inestable desde el punto de vista hemodinámico?
- Síntomas: ¿existen síntomas acompañantes que se relacionen con la bradicardia?
- Corto plazo: ¿las circunstancias que acompañan a la arritmia son reversibles o transitorias?
- Origen: ¿dónde se localiza la disfunción dentro del sistema de conducción?
- Evaluar necesidad de marcapasos
El diagnóstico se realiza en base a una adecuada correlación clínica electrocardiográfica.
Los síntomas clínicos dependerán del grado de la bradicardia, de la edad del paciente, de la presencia de enfermedad cardiaca orgánica y del grado de actividad física del paciente. El paciente puede referir solamente empeoramiento de la tolerancia del esfuerzo o presíncopes, pero pueden ocurrir también síncopes y muerte cardiaca súbita.
Al examen físico se debe objetivar la estabilidad hemodinámica. De estar estable se debe realizar un examen físico más detallado, con énfasis en el examen cardiológico buscando dirigidamente elementos sugerentes de cardiopatía como la auscultación de soplos cardíacos, presencia de arritmias, manifestaciones de insuficiencia cardíaca.
Pruebas diagnósticas
El ECG de 12 derivaciones es clave en el diagnóstico en el caso de cualquier arritmia (ver Tabla 2).
Exámenes complementarios
El estudio complementario incluye: electrolitos plasmáticos y pruebas de función tiroideas. Dependiendo del contexto clínico se solicitarán biomarcadores (CK y troponinas) y niveles plasmáticos de digoxina.
Criterios de Ingreso
| Tabla 3. Indicaciones de marcapaso definitivo | ||
| Clase I | Clase II | Clase III |
|
● BAV completo y BAV de segundo grado avanzado
|
● BAV de tercer grado asintomático en cualquier sitio anatómico con una frecuencia cardiaca promedio en paciente despierto de <40/min, especialmente en presencia de cardiomegalia o disfunción ventricular izquierda ● BAV de tercer grado asintomático con QRS angosto y una frecuencia cardiaca promedio durante el día >40/min, especialmente en presencia de cardiomegalia o disfunción ventricular izquierda ● BAV de segundo grado tipo I, asintomático, a nivel intra o infrahisiano evidenciado en estudio electrofisiológico |
● Bradicardia sinusal asintomática ● Paro sinusal o bloqueo sino-auricular asintomático ● BAV de primer grado o BAV de segundo grado tipo Mobitz I (Wenckebach), asintomáticos |
Algoritmo diagnóstico y terapéutico
Figura 1. Algoritmo de manejo de bradicardias en adultos (ACLS)
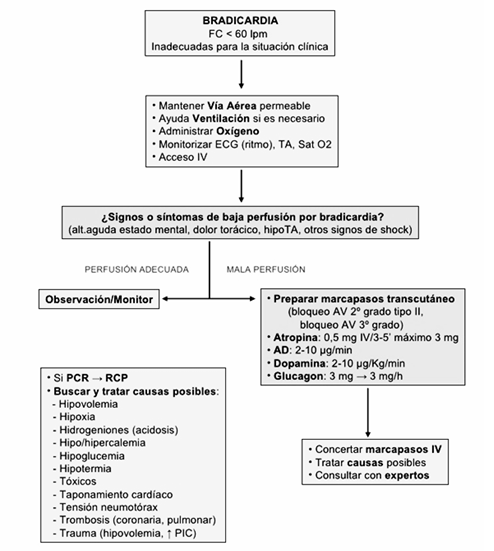
MANEJO
La aproximación inicial debe considerar el riesgo de asistolia, sintomatología importante y las manifestaciones de shock o inestabilidad hemodinámica. Bradicardias asociadas a lo anteriormente nombrado deben considerarse como emergencias cardiovasculares y serán manejadas como lo indican las recomendaciones del ACLS (ver Figura 1).
Tratamiento farmacológico
El fármaco de elección para el manejo urgente de las bradiarritmias es la atropina (anticolinérgico). Debe ser administrada en dosis iniciales de 0,5 mg EV, pudiendo repetirse cada 3 a 5 minutos, hasta un máximo de 3 mg. La atropina tendrá efecto cuando el problema de conducción se localiza más proximal, es decir, desde el nodo AV hacia proximal (QRS estrecho). No tiene efecto, pudiendo incluso empeorar, en aquellas bradiarritmias cuyo problema de conducción se localiza distal al nodo AV (QRS ancho).
Si persiste la inestabilidad, se puede administrar isoproterenol a dosis de 2-10 ug/min EV. Otras opciones son adrenalina en dosis de 2-10 ug/min EV, comenzando a un ritmo de 10mL/h, con incremento sucesivo de 5 mL/h cada 10 a 15 min hasta obtener FC >50/min. En caso de sospecha de intoxicación por b-bloqueadores debe emplearse glucagón EV un bolo de 5-10 mg en 1 minuto, continuando con 1-10 mg/h.
Siempre se deben identificar y tratar las causas reversibles de bradiarritmias.
En aquellos casos de bradiarritmias cuya etiología sea irreversible o secundarias a un tratamiento farmacológico necesario, debe plantearse el uso de marcapasos (ver Tabla 3).
CONCLUSIÓN
El síntoma principal en aquellos pacientes con bradicardia sintomática es el síncope, por lo que una adecuada historia clínica es fundamental a la hora de determinar la causa de
Es importante el reconocimiento precoz de aquel paciente que cursa con inestabilidad hemodinámica, o cuyos síntomas ponen en riesgo la vida del paciente. En estos casos se debe actuar mediante la estabilización y monitoreo y evaluar la evolución clínica de forma periódica. Además, se deben descartar aquellas causas reversibles y tratarlas lo antes posible. Debemos identificar además aquellos pacientes que son candidatos a uso de marcapasos definitivo.
REFERENCIAS
Dennis L. Kasper, Eugene Braunwald, Anthony S. Fauci, Stephen L. Hauser, Dan L. Longo, J. Larry Jameson and Kurt J. Isselbacher, Eds. Harrison’s Principles of Internal Medicine. Ed. Mcgraw-hill. 18th Edition, 2011.
D. Garcia-Gil. (2015). Terapéutica Médica en Urgencias. Madrid: Médica Panamericana.
Aleksandra Stachowaik. (2015). Medicina Interna Basada en la Evidencia. Polonia: Medycyna Praktyczna.
Hemant Godara. Universidad de Washington. (2014). Manual Washington de terapéutica médica. 34a edición. Washington, USA: Wolters Kluwer.
Bradicardia Sinusal. Uptodate 2016.

