1. Introducción:
La pancreatitis corresponde al proceso inflamatorio del páncreas. Este texto se enfocará en la pancreatitis aguda, la cual tiene como característica ser una enfermedad aguda (duración menor a 6 semanas) y reversible del páncreas, lo que la diferencia de la pancreatitis crónica (duración mayor a 6 meses).
Se han identificado dos fases de la enfermedad; la temprana, antes de una semana de evolución, donde prima el síndrome de respuesta inflamatoria sistémica y la falla orgánica; y la tardía, posterior a la primera semana, caracterizada por las complicaciones locales.
1.1 Epidemiología:
Se ha estimado una incidencia mundial de pancreatitis aguda entre 4,9 a 73,4 casos por cada 100.000 habitantes a nivel mundial; mostrándose un aumento de la incidencia a través de los años. En nuestro país se hospitalizaron cerca de 7.000 pacientes durante el año 2014, correspondientes al 0,4% de todas las hospitalizaciones del país durante ese año.
La mortalidad por esta patología varía entre 2-7% en nuestro país, para el año 2012, mostrándose una disminución de la mortalidad en los últimos 25 años. Se cree que esta disminución de la mortalidad, que contrasta con el aumento de la incidencia de la enfermedad, se relaciona con los cambios de diagnóstico, clasificación y manejo.
1.2 Etiologías
La pancreatitis aguda corresponde a una enfermedad con múltiples desencadenantes, donde la causa subyacente puede ser prontamente reconocible en la mayoría de los casos.
Las causas frecuentes de pancreatitis aguda corresponden a la litiasis biliar (40-70%), luego el consumo de alcohol (25-35%). La litiasis biliar por ser una causa rápidamente identificable y tratable quirúrgicamente, corresponde al principal problema de salud asociado a la pancreatitis aguda. Se ha identificado la presencia de litiasis menor 5mm como un factor de riesgo mayor en comparación con cálculos de mayor tamaño. Para el desarrollo de pancreatitis aguda biliar, la resolución del cuadro suele asociarse la desimpactación del cálculo del esfínter de Oddi, la cual puede ser espontánea o quirúrgica. Y en este contexto la colecistectomía corresponde al principal manejo para evitar la recurrencia de enfermedad.
El consumo de alcohol como causa de pancreatitis es bien documentada, y avanza desde el espectro de pancreatitis aguda, pancreatitis recurrente ( más de 1 episodio) y pancreatitis crónica. La incidencia de esta enfermedad es baja entre alcohólicos (5/100.000), y se relaciona con transgresiones sobre 50mg/dL de alcohol al día, asociada a factores genéticos y consumo de tabaco.
Si en la evaluación del paciente con pancreatitis aguda no se identifican los factores anteriores, las causas metabólicas (hipertrigliceridemia, hipercalcemia e hiperparatiroidismo), iatrogenia, medicamentos, infecciones, malignidad, autoinmunidad y causas idiopáticas. Las hipertrigliceridemias corresponden al 1-4% de las causas de pancreatitis aguda, y se asocian a valores de triglicéridos séricos sobre 1.000 mg/dL. En estos pacientes se debe buscar una causa para la hipertrigliceridemia, posterior a la resolución del cuadro, para evaluar la posibilidad de recurrencia de pancreatitis aguda.
La colangiopanreatografia endoscópica (CPRE), corresponde a la causa iatrogénica más frecuente de pancreatitis aguda, ocurriendo esta enferemdad en el 5-10% de las CPRE realizadas. De los medicamentos, destacan la azatriopina, la 6-mercaptopurina, sulfonamidas, estrógenos, tetraciclinas, ácido valproico, terapia antirretroviral y la 5-ácido aminosalicilicos.
Dentro de las infecciones destacan la infección por virus paperas y el virus coxsackie B4. El cáncer de páncreas debe ser sospechado en pacientes mayores de 40 años, sin causa aparente de pancreatitis aguda. Causas idiopáticas incluyen anomalías anatómicas y fisiológicas del páncreas, y deben ser sospechadas una vez descartadas las causas anteriormente nombradas.
2. Fisiopatología
A pesar del amplio conocimiento de la fisiopatología de la pancreatitis, el mecanismo a través del cual la microlitiasis y el consumo de alcohol pueden iniciar la serie de eventos que generan la pancreatitis aún se mantiene desconocido.
La anatomía patológica de la pancreatitis aguda va desde una pancreatitis intersticial hasta llegar a una pancreatitis necrosada. Estos hallazgos son postulados como resultado de la teoría de la autodigestión, donde por una noxa se activan las enzimas proteolíticas secretadas por el páncreas (tripsinógeno, elastasas, fosfolipasa A) y por desbalance con los mecanismos de autoprotección del páncreas, se genera el proceso inflamatorio subsecuente.
La generación de la pancreatitis aguda se divide en 3 fases. La primera corresponde a la activación de las proteasas, con consiguiente daño acinar del páncreas e inflamación localizada. En la segunda fase producto de la inflamación local se produce migración leucocitaria, la cual potencia la inflamación local, generando liberación de citoquinas locales. Con la generación de las complicaciones locales, la necrosis y la autolisis del páncreas, se libera bradikinina y sustancias vasoactivas, las cuales junto a las citoquinas producidas por los leucocitos, viajan por la circulación portal estimulando a las células de Kupffer, potenciando la respuesta inflamatoria. Con lo cual se potencia un proceso orgánico, que trae como repercusión un síndrome de respuesta inflamatoria sistémica y un distress respiratorio. Estas dos complicaciones traen como consecuencia la descompensación de patologías de base del paciente.
También se han postulado teorías sobre las diferencias fisiopatológicas en el origen de las pancreatitis agudas leves y graves. Se ha postulado que el daño sobre la célula de los acinos pancreáticos producirá, que esta célula, entre en apoptosis o necrosis. Se cree que si la célula entra en apoptosis, se produciría una cascada de mediadores antiinflamatorios, con lo que se generaría una pancreatitis leve. Si se activa la vía de la necrosis celular, se activaría la cascada de mediadores proinflamatorios, con la consecuente generación de pancreatitis grave. En la Imagen 1 (Anexo 1) se muestra un esquema de la generación de pancreatitis aguda, tanto leve como grave.
3. Diagnóstico y diagnósticos diferenciales
El diagnóstico de la pancreatitis aguda se establece por la asociación de la clínica, exámenes de laboratorio (amilasa y lipasa séricas con triplicación de valores basales) e imágenes (tomografía computada [TC] o resonancia nuclear magnética [RNM]) compatibles con pancreatitis aguda. Bastan 2 de los 3 elementos nombrados previamente para establecer el diagnostico de pancreatitis aguda.
La clínica del paciente asociará dolor abdominal, náuseas, vómitos, disnea e hipotensión y fiebre hasta 38,5ºC. Y bastará para realizar un diagnóstico presuntivo. El dolor abdominal es la característica clínica más importante, presentándose en hasta el 90% de los pacientes, y es caracterizado como dolor epigástrico intenso, irradiado a dorso o con irradiación en faja. Este dolor se caracteriza por ser de inicio súbito en la pancreatitis aguda biliar, e insidioso en la pancreatitis aguda de causa metabólica.
Al examen físico se debe buscar hipotensión, taquicardia, taquipnea, deshidratación, mala perfusión. El examen abdominal puede revelar equimosis periumblicales (signo de Cullen), equimosis en ángulo costolumbar (signo de Grey-Turner), sensibilidad en epigastrio, timpanismo por dilatación de asas y disminución o abolición de ruidos hidroaéreos por ileo paralitico. No se deben dejar de buscar signos que guíen a la causa de la pancreatitis, como ictericia, signos de etilismo, xantelasmas, signos de Chvostek y Trousseau.
Dado que el principal síntoma de la pancreatitis aguda se asocia a dolor epigástrico, transfixiante, irradiado a hipocondrios y/o en cinturón, los diagnósticos diferenciales de la pancreatitis aguda corresponden a:
- Coledocolitiasis o colangitis.
- Colecistitis
- Ulcera péptica.
- Perforación de víscera hueca.
- Obstrucción intestinal.
- Isquémica mesentérica.
- Hepatitis.
- Infarto agudo al miocardio.
3.1 Valoración rápida del paciente
La mayoría de los episodios de pancreatitis aguda son leves y autolimitados, sin embargo los casos graves tienen alta mortalidad y morbilidad asociada, es por esto que el enfrentamiento de los pacientes con sospecha de pancreatitis aguda es evaluar y evitar las consecuencias de la pancreatitis aguda grave.
Se define como pancreatitis aguda leve aquella sin falla orgánica y complicaciones locales. Esta forma de pancreatitis ocurre en cerca del 80% de los pacientes y tiene un curso autolimitado y con baja mortalidad.
La pancreatitis aguda moderadamente grave se define como aquella que presenta falla orgánica de menos de 48 horas de evolución y/o complicaciones locales (colecciones peripancreáticas y/o necrosis pancreáticas). Este tipo de pancreatitis aguda tiene una mayor estadía hospitalaria que la pancreatitis aguda leve, pero una menor mortalidad que la pancreatitis aguda grave.
La pancreatitis aguda grave se define por la persistencia (>48 horas) de falla orgánica o complicaciones sistémicas. La falla orgánica está establecida como la aparición de shock, falla respiratoria, falla renal aguda y/o sangrado digestivo. Las complicaciones sistémicas se definen como la exacerbación de una enfermedad sistémica.
Todo paciente con sospecha de pancreatitis aguda debe ser evaluado en búsqueda de hipotensión, taquicardia y disnea; además se debe evaluar su estado de volemia, y la existencia de falla orgánica o repercusiones sistémicas de la pancreatitis aguda en patologías de base del paciente.
El paciente debe ser evaluado en búsqueda de criterios de Síndrome de respuesta inflamatoria sistémica (SIRS, Temperatura >38ºC o menor a 36ºC, frecuencia cardiaca >90lpm, frecuencia respiratoria>20rpm, leucocitosis >12.000 o leucopenia <4.000; 2 o más criterios hacen diagnóstico de SIRS) y debe ser evaluado con un score de gravedad.
3.2 Pruebas diagnósticas
Dado que la fisiopatología de inicio y perpetuación de la pancreatitis aguda se asocia con una producción sostenida de enzimas pancreáticas, asociadas a una disminución de la excreción de las mismas, se genera un traspaso de las enzimas hacia la circulación sistémica.
La amilasa sérica se eleva en las primeras 6 a 10 horas, teniendo una vida media de hasta 10 horas. La elevación de esta enzima hasta 3 veces el valor normal puede hacer el diagnostico de pancreatitis aguda. Sin embargo en hasta un 20 % de los pacientes con pancreatitis aguda de causa alcohólica, en 50% de pancreatitis aguda por hipertrigliceridemia y en pacientes con pancreatitis aguda de más de 24 horas de evolución pueden encontrarse valores normales.
La lipasa sérica como biomarcador presento una mayor sensibilidad y especificidad que la amilasa, inicia su elevación desde las 8 horas iniciado el cuadro, y se mantiene por hasta 14 días. Valores desde 3 veces el valor normal de laboratorio corresponden a valor diagnóstico. El valor de la lipasa, al igual que el de la amilasa, solo tiene valor diagnóstico, mas no pronóstico. Ambos biomarcadores pueden encontrarse negativos hasta el un 5% de los pacientes con pancreatitis aguda.
Como segundo pilar de las pruebas diagnósticas se encuentran las imágenes de páncreas. Estas además de cumplir un rol diagnóstico, son capaces de ayudar a dilucidar etiología y complicaciones locales de la pancreatitis aguda.
La Tomografía Computada, cuyo valor se presenta posterior a las 72 horas de iniciado el cuadro, es capaz de mostrar edema pancreático, necrosis pancreática y colecciones peripancreáticas. El valor etiológico de la Tomografía Computada se presenta al ser capaz de diagnosticar la presencia de masas pancreáticas. La Tomografía Computada además cumple el rol pronostico, evaluado a través del Índice de Gravedad de la pancreatitis en la Tomografía Computada (Score de Balthazar, Anexo 2), da una estimación de riesgo de mortalidad.
La Resonancia Nuclear Magnética se inicia a perfilar como un exámen de uso en pancreatitis aguda por mostrar las lesiones pancreáticas con una mayor resolución que la Tomografía Computada, siendo capaz de caracterizar de mejor forma las lesiones pancreáticas y peripancreáticas. De esta forma, ha mostrado superioridad en la estimación de un pronóstico de la pancreatitis aguda. Además es capaz de mostrar la anatomía biliar y litiasis asociadas al tracto biliar.
3.3 Exámenes complementarios
Los exámenes complementarios, tanto de laboratorio como imágenes, nos ayudarán a establecer una evaluación del paciente con pancreatitis aguda, así como también establecer un pronóstico y una aproximación a la etiología de la pancreatitis aguda. Dentro de los exámenes de laboratorio destacan:
- Hemograma: Muestra alteraciones en el hematocrito; disminución de este por hemorragias no digestivas, y más importante, la generación de hemoconcentración por perdida de volumen plasmático que difunde al tercer espacio generado por las colecciones. No es infrecuente ver leucocitosis producto de la mediación de citoquinas, sin tener infección concomitante.
- Proteína C reactiva: La elevación de este biomarcador de fase aguda cumple factor pronostico en la pancreatitis aguda; valores sobre 150mg/L se asocian a pancreatitis aguda grave.
- Electrolitos Plasmáticos: Producto de los vómitos y la generación del tercer espacio, se suele observar hipokalemia e hiponatremia.
- Ácido Láctico: Producto de la disfunción endotelial y el consecuente shock distributivo, se produce acidosis láctica.
- Nitrógeno Ureico: En el mismo contexto de falla orgánica, la presencia de falla renal, presenta factor pronóstico de la pancreatitis aguda. Por cada 5mg/dL de elevación a las 24 horas de inicio del cuadro, la mortalidad tiene un aumento de riesgo relativo de 2,2.
- Creatitinina: En el contexto de disfunción renal, la elevación de la creatinina al as 48 horas de inicio, presenta factor pronóstico para la generación de necrosis pancreática.
- Pruebas de función hepática: La función hepática se ve alterada con elevación de las aminotransferasas, donde elevaciones de la GPT sobre 3 veces, son sugerentes de etiología litiásica de la pancreatitis aguda. Además permiten evaluar la presencia concomitante de colangitis.
- Pruebas de coagulación: La presencia de alteración de las pruebas de coagulación puede ser diagnóstico de CID producida por la disfunción endotelial del Shock.
- Glicemia: Producto de la disfunción endocrina del páncreas, se pueden producir alteraciones de la glicemia, como hiperglicemia.
- Calcemia: Disminución de la calcemia, bajo los límites normales, es sugerente de pancreatitis aguda necrosante.
Dentro de los exámenes radiológicos, destacan:
- Radiografía de Tórax: La utilidad de este examen es que muestra la presencia de complicaciones pulmonares, como lo son el derrame pleural, las atelectasias, el infiltrado difuso y el síndrome de distress respiratorio del adulto.
- Radiografía de Abdomen Simple: Por medio de este examen se puede evaluar la presencia de ileo segmentario o espasmos colónicos segmentarios, secundario a inflamación pancreática.
- Ecotomografía Abdominal: El objetivo de la ecotomografía es diagnosticar la presencia concomitante de colelitiasis o hallazgos sugerentes de coledocolitiasis, que reafirmarían el diagnostico etiológico de la pancreatitis aguda.
3.4 Criterios de ingreso
Dadas las características de mortalidad y morbilidad de los estadios de gravedad de los pacientes con pancreatitis aguda, la decisión de ingreso a hospitalización es dependiente de la evaluación clínica del paciente. Como se mencionó anteriormente la gravedad de la pancreatitis aguda se divide en:
- Leve: pancreatitis aguda sin falla orgánica, sin complicaciones sistémicas, sin complicaciones locales.
- Moderadamente Grave: pancreatitis aguda con falla orgánica o complicaciones sistémicas de menos de 48 horas de duración y/o complicaciones locales.
- Grave: pancreatitis aguda con falla orgánica y/o complicaciones sistémicas persistentes.
En este contexto la evaluación del paciente con pancreatitis aguda debe realizarse según diferentes criterios:
- Clínica:
- Edad: pacientes de mayor edad tienen mayor riesgo de mortalidad a 3 meses por pancreatitis aguda; se ha demostrado que pacientes de más de 75 años tienen sobre 19 veces el riesgo de morir en ese periodo.
- Obesidad: esta comorbilidad aumenta el riesgo relativo de pancreatitis aguda grave, complicaciones sistémicas, locales y de mortalidad.
- Pancreatitis aguda alcohólica: esta etiología de pancreatitis aguda tiene mayor riesgo de pancreatitis aguda necrosada.
- Juicio clínico: la experiencia del médico, y la impresión de este sobre el paciente, tiene una baja sensibilidad, pero alta especificidad como predictor de gravedad de la pancreatitis aguda.
- Estado mental alterado: este parámetro clínico se correlaciona con la gravedad de la pancreatitis aguda.
- Evaluación por medio de Scores: Para la evaluación de riesgo de la pancreatitis aguda se han generado distintas calculadoras de riesgo poblacional. Dentro de estas destacan:
- Criterios de Ranson: Con la evaluación de 11 criterios se ha establecido el riesgo de gravedad de la pancreatitis aguda. Tiene el valor histórico de ser de los primeros evaluadores de gravedad, pero se ha demostrado una disminución de la sensibilidad y especificidad en el tiempo.
- APACHE II: Corresponde a una calculadora que evalúa 12 parámetros; originariamente usada para pacientes críticos, su uso se utilizó para la estratificación de riesgo de la pancreatitis aguda.
- BISAP: Corresponde a un índice que evalúa, por medio de 5 parámetros, la probabilidad de mortalidad, riesgo de generación de falla orgánica y falla orgánica persistente. Los parámetros a evaluar son nitrógeno ureico plasmático mayor a 25mg/dL, Compromiso de conciencia, Presencia de síndrome de respuesta inflamatoria sistémica, edad mayor de 60 años y presencia de derrame pleural; la presencia de cada parámetro suma 1 punto. En validaciones del índice en nuestro país, BISAP mayor o igual a 3 se correlaciona con presencia de complicaciones locales y desarrollo de falla orgánica, con mejor sensibilidad y especificidad que los índices nombrados anteriormente.
- Criterios de Marshall modificados: Corresponde a una calculadora que por medio del grado de disfunción de órganos claves, da el riesgo de mortalidad en unidad de paciente crítico, esta calculadora evalúa la función cardiaca, pulmonar y renal.
Además existen una serie de parámetros, nombrados anteriormente, que por sí solos explican la gravedad del paciente. En la Tabla 2 (Anexo 3) se presentan estos valores (extraído de la Guía de manejo de la Pancreatitis Aguda del American College of Gastroenterology).
Teniendo en conocimiento los distintos métodos de evaluación de gravedad de la pancreatitis aguda, la indicación de hospitalización del paciente se debe hacer conforme al riesgo propio del paciente. Tanto la pancreatitis aguda leve como la grave tienen por si mismas criterios de hospitalización.
El ingreso a Unidad de Paciente Critico (UPC) es dependiente de la valoración de gravedad del paciente. Todo paciente con pancreatitis aguda grave debe ser hospitalizado para manejo y monitorización en una cama Unidad de Paciente Crítico.
4. Manejo
El manejo de la pancreatitis se basa en 4 pilares:
- Soporte hemodinámico e hidratación
- Nutrición
- Analgesia
- Prevención de procesos infecciosos
Dado que el paciente con pancreatitis aguda se encuentra en permanente riesgo de hacer hipovolemia por el aumento de pérdidas a través del vómito, la disminución de la alimentación por el ayuno y la presencia de un tercer espacio; todo esto conlleva a que el paciente se encuentre en riesgo de realizar un shock multifactorial (distributivo e hipovolémico); es por esto que se recomienda el manejo a través de una volemización agresiva.
La volemización debe ser con uso de solución Ringer Lactato, a flujo de 250-500ml/hr de mantención, durante las primeras 48 horas. En caso de presentar shock, están indicados los bolos de cristaloides, a condición de recuperar un estado de perfusión adecuados. La monitorización del estado de volemia debe realizarse de manera clínica, manteniendo diuresis sobre 0,5 ml/kg/hora, presiones arteriales sistémicas mayores a 90mmHg, frecuencias cardiacas bajo 120lpm; la evaluación de una correcta perfusión en la pancreatitis aguda también se ha demostrado a través de la disminución de nitrógeno ureico sanguíneo. Contraindicación del uso de Ringer Lactato es la pancreatitis aguda por hipercalcemia.
El paciente con pancreatitis aguda presenta intolerancia oral, debido a anorexia y el estado hiperemético de la enfermedad, en este contexto dentro de un manejo inicial se debe indicar régimen cero. Posterior a esto, el momento de reiniciar alimentación y la vía de alimentación debe decidirse según cada paciente. En pancreatitis aguda leves, el reinicio de la alimentación por vía oral debe hacerse de manera precoz y en cuanto el paciente se mantenga sin dolor, náuseas y vómitos.
El desafío lo presentan pacientes con pancreatitis aguda moderadamente grave y grave, donde la alimentación oral se debe postergar hasta que logren tolerancia oral, esto pudiendo suceder a la semana de inicio de los síntomas. Se recomienda la nutrición enteral precoz (24-48 horas) a través de sondas nasoenterales, se postula que de esta forma disminuiría el riesgo de infecciones enterales. Este tipo de nutrición debe iniciarse a bajo flujo, con suplementos ricos en proteínas y bajos en grasas; y debe ser suspendido si no existe tolerancia desde el paciente. La nutrición parenteral debe evitarse y se recomienda iniciar si al octavo día el paciente no ha podido iniciar alimentación vía enteral.
4.1 Tratamiento Farmacológico
El tratamiento farmacológico de la pancreatitis aguda se basa en el soporte de los pilares de la analgesia y la prevención de procesos infecciosos.
La analgesia del paciente con pancreatitis aguda se debe a que es el principal síntoma, y la persistencia de este puede contribuir a inestabilidad hemodinámica. El uso de analgésicos debe ser por medio de uso escalonado de analgésicos.
Se recomienda iniciar el tratamiento con Metamizol, a dosis de 2g cada 8 horas. Si el dolor continúa se puede indicar manejo con Tramadol a dosis de 100mg cada 6 horas. Si no se logra adecuada analgesia, se recomienda el uso de opiáceos. Se ha demostrado que la Morfina aumenta la contractibilidad del esfínter de Oddi, sin embargo no se ha demostrado un aumento de la gravedad de la pancreatitis aguda o de los días de hospitalización. Para el control del dolor se recomienda el uso de Fentanyl, a dosis de 20-25ug en bolo, seguido de infusión a 1-4ug/kg/hr, asociado a dosis de rescate de Meperidina. Si no se logra adecuada analgesia, se puede recurrir a anestesia espinal.
El uso de antibióticos en pancreatitis aguda no se encuentra recomendado de rutina. El uso de antibióticos profilácticos en pancreatitis aguda se postulaba porque la infección corresponde a la principal comorbilidad de la patología, en cerca de un 20% de los pacientes. El principal riesgo infeccioso de toda pancreatitis aguda es la infección de la necrosis pancreática, proceso que ocurre en la etapa tardía de la pancreatitis aguda, (más 1 semana desde inicio de los síntomas), que se postula que ocurre por translocación bacteriana desde la flora intestinal y debe ser sospechada en todo paciente que presenta un deterioro o no mejoría a después de una semana de hospitalización. Dado que la pancreatitis aguda presenta elevación de parámetros inflamatorios, el diagnóstico de la necrosis infectada se realiza con el Gram y cultivo de líquido de la colección, tomado a través de radiología intervencional (punción con aguja fina guiada por tomografía computada). Y el manejo de la necrosis infectada consiste en la necrosectomía mínimamente invasiva (a través de métodos endoscópicos o radiología percutánea).
El uso racional de los antibióticos indica que estos debe ser en caso de presentar una infección extra pancreática (neumonía, colangitis, flebitis, ITUs), con uso de antibióticos dirigidos al agente etiológico o en el caso de documentarse infección de necrosis pancreática, con uso de carbapenémicos, quinolonas o metronidazol.
No existe evidencia para el uso habitual de fármacos para la prevención de ulceras gástricas, sin embargo se recomienda que pacientes con pancreatitis aguda graves tengan profilaxis con uso de inhibidores de la bomba de protones. Tampoco existe evidencia para el uso de antifúngicos de rutina o el uso de inhibidores de proteasas.
4.2 Tratamiento Especiales
Tanto las complicaciones como de la etiología de la pancreatitis aguda tiene su propio manejo, el cual se desarrollarán a continuación. Como se comentó anteriormente las complicaciones de la pancreatitis aguda pueden ser locales o sistémicas, teniendo cada una su propio manejo.
- Locales: Las colecciones locales usualmente tienen resolución espontanea antes de 7 a 10 días. Posterior a eso se denominan pseudoquistes, cuya resolución puede ser espontánea hasta 4 semanas posterior al diagnóstico de pancreatitis aguda, si no, el drenaje debería hacerse según el riesgo de complicación.
- Sistémicas: Dentro de estas se encuentran la trombosis de la vena esplénica, los pseudoaneurismas, el síndrome compartamental abdominal y las complicaciones sistémicas.
La trombosis de la vena esplénica se puede encontrar como hallazgo en las pancreatitis aguda graves, su manejo es expectante. Los pseudoaneurismas se sospechan en pacientes con hemorragias digestivas, caídas de hematocrito o aumento de volumen de las colecciones, y su manejo a través de la embolización percutánea. El síndrome compartamental debe ser manejado con soporte ventilatorio y circulatorio, y evaluación de descompresión quirúrgica si es requerido. Las complicaciones sistémicas deben ser manejadas según la descompensación puntual de la patología de base del paciente.
El manejo de la etiologías particulares de la pancreatitis aguda se mencionará a continuación:
- Litiasis: La colelitiasis y el barro biliar son la principal etiología de la pancreatitis aguda. Si existe la sospecha de colédocolitiasis, se debe realizar una colangiopancreatografia retrograda endoscópica, con esfinterotomía. Dado el riesgo de recurrencia de hasta un 30%, se debe realizar colecistectomía en estos pacientes, recomendándose la colecistectomía precoz (antes de una semana) en pacientes con pancreatitis aguda leve y posterior a la resolución del cuadro en pacientes con pancreatitis aguda moderadamente grave y grave.
- Hipertrigliceridemia: Para el manejo de la hipertrigliceridemia se recomienda el uso de plasmaféresis, insulina cristalina (dosis de 0,1-03u/kg/hr, si la glicemia se enceuntra entre 150-200mg/dL se debe asociar a suero glucosado 5%) y/o heparina no fraccionada (5000 unidades cada 12 horas). También se recomienda el uso de gemfibrozilo a dosis de 600mg cada 12 horas.
- Hipercalcemia: la hipercalcemia debe manejarse según su gravedad, pero el manejo de la hipercalcemia grave (sobre 14mg/dL debe ser con expansión de volumen, uso de calcitonina y Zolendronato.
5. Conclusión
La pancreatitis aguda corresponde a una enfermedad del páncreas que puede tener un curso grave con alta mortalidad, por disfunción orgánica. Es por esto que debe ser evaluada y manejada acorde a los criterios de gravedad de cada paciente.
El conocimiento de esta patología y nuevos consensos y recomendaciones han logrado que esta patología disminuya su desenlace fatal, mejorando la morbimortalidad de esta patología.5.1
5.1 Conceptos fundamentales
- La principal etiología en nuestro país de la pancreatitis aguda es la causa biliar, seguida de la causa alcohólica.
- El diagnostico de pancreatitis aguda se hace con al menos dos de los siguientes: dolor abdominal característico, elevación de lipasa y/o amilasa séricas e imágenes sugerentes al TC o RNM.
- Se debe hacer una estratificación de gravedad de los pacientes en leve, moderadamente grave y grave, según la presencia de complicaciones locales, falla orgánica y complicaciones sistémicas, y la duración de las mismas
- El manejo de la pancreatitis aguda incluye la monitorización y reanimación hemodinámica, nutrición precoz, analgesia y prevención de infecciones.
- El uso de antibióticos profilácticos no tiene evidencia. El uso de antibióticos debe realizarse en caso de infección documentada.
- La pancreatitis aguda de origen biliar tiene un alto riesgo de recurrencia (cerca del 30%, al año) por lo que se recomienda realizar colecistectomía en todo paciente con pancreatitis aguda de esta etiología.
6. Bibliografía
- Bhatia, M., Wong, F. L., Cao, Y., Lau, H. Y., Huang, J., Puneet, P., & Chevali, L. (2005). Pathophysiology of acute pancreatitis. Pancreatology, 5(2-3), 132-144.
- Conwell D.L., Banks P, Greenberger N.J. (2015). Acute and Chronic Pancreatitis.In Kasper D, Fauci A, Hauser S, Longo D, Jameson J, Loscalzo J (Eds),Harrison’s Principles of Internal Medicine, 19e. Retrieved September 20, 2016 from http://accessmedicine.mhmedical.com/content.aspx?bookid=1130&Sectionid=79749276.
- Gardner TB (2016), Acute Pancreatitis. Medscape, Retrieved September 20, 2016 from http://emedicine.medscape.com/article/181364
- Gompertz, M., Lara, I., Fernández, L., Miranda, J. P., Mancilla, C., Watkins, G., … & Berger, Z. (2013). Mortalidad de la pancreatitis aguda: experiencia de 20 años en el Hospital Clínico Universidad de Chile. Revista médica de Chile,141(5), 562-567.
- Gompertz, M., Fernández, L., Lara, I., Miranda, J. P., Mancilla, C., & Berger, Z. (2012). Índice clínico de gravedad en pancreatitis aguda: BISAP (» Bedside Index for Severity in Acute Pancreatitis»): Dos años de experiencia en el Hospital Clínico Universidad de Chile. Revista médica de Chile, 140(8), 977-983.
- Jiménez Murillo, L. U. I. S., & Montero Pérez, F. J. (2009). Medicina de urgencias y emergencias: guía diagnóstica y protocolos de actuación. Editorial Elsevier SL Barcelona, España.
- Johnson CD, Besselink MG, Carter R. Acute pancreatitis. BMJ 2014; 349:g4859. doi: 10.1136/bmj.g4859. pmid:25116169
- Swaroop VS. Clinical manifestations and diagnosis of acute pancreatitis. In: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. Retrieved September 20, 2016
- Swaroop VS. Management of acute pancreatitis. In: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. Retrieved September 20, 2016
- Swaroop VS. Predicting the severity of acute pancreatitis. In: UpToDate, Post TW (Ed), UpToDate, Waltham, MA.Retrieved September 20, 2016
- Tenner, S., Baillie, J., DeWitt, J., & Vege, S. S. (2013). American College of Gastroenterology guideline: management of acute pancreatitis. The American journal of gastroenterology, 108(9), 1400-1415.
- Weitz JC, Berger Z, Sabah S, Silva H, (2013) Diagnóstico y Tratamiento de las Enfermedades Digestivas, Editorial IKU, Santiago de Chile.
- Whitcomb, D. C. (2006). Acute pancreatitis. New England Journal of Medicine,354(20), 2142-2150.
7. Anexos
Anexo 1: Fisiopatología de la Pancreatitis Aguda
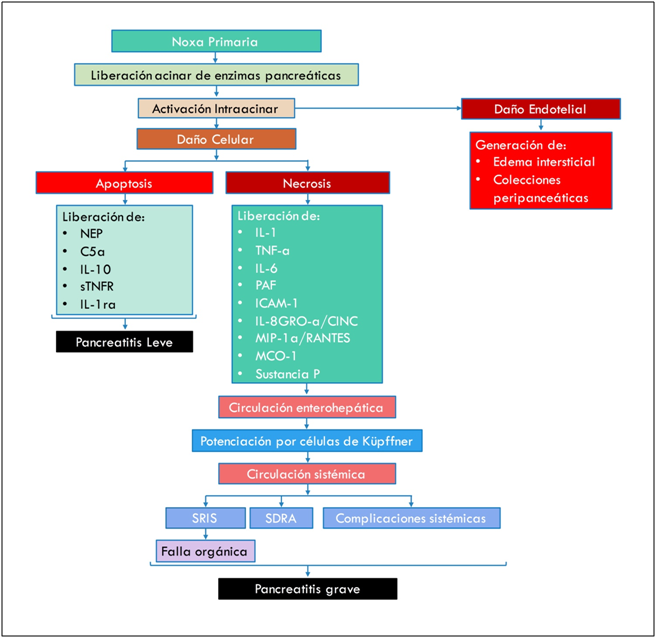
Una noxa primaria, genera que las enzimas pancreáticas sufran activación intraacinar. Estas enzimas producirán daño celular expresado como apoptosis celular o necrosis celular. Si ocurre apoptosis existe liberación de sustancias antiinflamatorias (NEP [Endopeptidasa Neutral], C5a, IL-10 [Interleuquina 10], sTNFR [receptor soluble de Factor de Necrosis Tisular], IL-1ra [receptor antagonista de Interleuquina 1]), las cuales evitan el proceso inflamatorio sistémico, generando una Pancreatitis leve. Si por otro lado ocurre necrosis, la liberación de moléculas proinflamatorias (IL-1 [Interleuquina 1], TNF-a [Factor de Necrosis Tisular alfa], IL-6 [Interleuquina 6], PAF [Factor Activador de Plaquetas], ICAM-1 [Molécula de Adhesión Intercelular 1], IL-8 [Interleuquina 8], GRO-a/CINC [Oncogen relacionado al crecimiento alfa/ Quimioatrayente de Neutrofilos Inducido por Citoquinas], MIP-1a/RANTES [Proteína Inflamatoria de Macrófagos 1-alfa/ Regulated upon Activation, Normal T-cell Expressed and Secreted] , MCP-1 [proteína quimioatrayente de monocitos 1], Sustancia P) generara inflamación local, y traspaso a circulación sistémica, estimulando a las células de Küpffer para que potencien la cascada inflamatoria, y por el paso a circulación sistémica generen complicaciones sistémicas (descompensación de patologías de base), síndrome de distress respiratorio del adulto y síndrome de respuesta inflamatoria sistémica, con falla multiorgánica y shock; lo que traería como consecuencia una Pancreatitis Aguda Grave. Por otro lado, el daño endotelial por la activación intraacinar, generaría un aumento de la permeabilidad, con generación de edema pancreático y colecciones peripancreáticas.
Anexo 2: Índice de Gravedad de la pancreatitis en la TC (Score de Balthazar).
| Puntos | |
|
|
| Páncreas normal | 0 |
| Aumento de área Pancreatica | 1 |
| Cambios Pancreaticos y peripancreaticos | 2 |
| Colección de fluido única | 3 |
| Dos o más colecciones de fluido | 4 |
|
|
| 0% | 0 |
| <30% | 2 |
| 30-50% | 4 |
| >50% | 6 |
Balthazar >5, 8 veces más riesgo de morir, 17 veces más riesgo de hospitalización prolongada que paciente con Balthazar <5.
Anexo 3: Hallazgos clínicos asociados a gravedad en la estratificación de riesgo inicial. Extraído de la “Guía de manejo de la Pancreatitis Aguda del American College of Gastroenterology”.
| Hallazgos clínicos asociados a gravedad en la estratificación de riesgo inicial |
| Características del paciente: |
| Edad >55 años |
| Obesidad (IMC>30Kg/m2) |
| Estado mental alterado |
| Presencia de SRIS (>2 de los siguientes) |
| Pulso >90lpm |
| Respiración >20rpm o PaCO2 >32mmHg |
| Temperatura >38ºC o <36ºC |
| Leucocitos >12.000 o <4.000 celulas/mm3 o >10% de neutrófilos inmaduros |
| Hallazgos al laboratorio |
| Bun>20mg/dL o Elevación del BUN |
| Hematocrito >44% o Elevación del Hematocrito |
| Elevación de la Creatinina |
| Hallazgos radiológicos |
| Derrame Pleural |
| Infiltrado Pulmonar |
| Colecciones extrapancreáticas extensas o múltiples. |

