1. Introducción
Definición
Los accidentes vasculares encefálicos (AVE) son una patología neurológica heterogénea de muy alta prevalencia a nivel mundial caracterizada disfunción neurológica que puede ser global o focal, de inicio súbito, no convulsivo, que dura más de 24 horas y que se debe a una alteración vascular. Se puede clasificar inicialmente en isquémico y hemorrágico. La clasificación más comúnmente usada se puede encontrar en la Figura N°1. De todos los AVE, un 10% corresponden a Hemorragias subaracnoideas (HSA). (1)
La HSA se define como el sangrado que ocurre en el espacio subaracnoideo secundario, ya sea directamente (HSA primaria) o procedente de otra localización (HSA secundaria). Su causa más frecuente es el traumatismo encéfalo craneano (TEC). En cuanto a las causas espontáneas, la mayoría de las veces se debe a la rotura de un aneurisma congénito (89-90% de los casos). En este resumen se abarcará la aproximación en el Servicio de Urgencias (SU) de la HSA espontánea, principalmente aneurismática.
Epidemiología
El AVE es la segunda causa de mortalidad y primera causa de discapacidad a nivel mundial, presenta una mortalidad anual de 9% y ocupa el 4% del caso mundial en salud. (2) Según la organización Mundial de la Salud (OMS), 15 millones de personas sufren un AVE en un año. (3) En Estados Unidos (EE.UU) la incidencia de AVE se estima en 373 casos por 100.000 habitantes. (4,5)
Por otro lado, la incidencia de HSA varía según la región geográfica. En EE.UU, la incidencia anual se estima en 10 a 15 casos por 100.000 habitantes. (6,7) Otro trabajo más reciente del 2013 estimó su incidencia en 7 a 9 por 100.000 habitantes concluyendo que se ha mantenido estable durante los años. (8) Esta cifra es muy diferente a la reportada en trabajos chinos y de américa latina donde la tasa es de entre 2 a 4 casos por 100.000 habitantes. Datos de Sudamérica se pueden obtener de un meta análisis que incluyó 7 trabajos. En él se encontró una prevalencia cruda de 1.74 a 6.51 por 1.000 habitantes y una incidencia anual de entre 35 a 183 casos por 100.000 habitantes. Además se encontró que los hospitales de base de AVE presentaban una incidencia mayor de HSA estimada entre 26 y 46%, mucho mayor a lo comúnmente reportado. (9)
Datos chilenos
La Guía MINSAL reporta datos chilenos del 2004 con una mortalidad por HSA de 2.8 casos por 100.000 habitantes. (10) La mayoría de las cifras de AVE en Chile se estudiaron en el trabajo de Lavados et al, Mellado et al y Yáñez et al, este último del Hospital clínico de la Universidad de Chile. (11-13) De estos trabajos se estima una incidencia anual de 140 casos por 100.000 habitantes en población general y 490 casos por 100.000 en población mayor o igual a 55 años. En cuanto a la etiología un 5 a 6.5% fue HSA, alcanzando una incidencia de 6.2 casos por 100.000. Otro dato que llama la atención es que el 91% de los pacientes tiene acceso a una tomografía computada (TAC) de cerebro en los primeros 2.2 días. El trabajo de Mellado incluye 30 pacientes con HSA y concluye que la incidencia es muy similar en hombres y mujeres, siendo ligeramente superior en hombres. La edad promedio fue 65.6 años, la estadía promedio fue de 7.4 días y un 73.3% presentó un aneurisma secular roto en territorio carotideo.
Factores de riesgo
Los factores de riesgo de HSA aneurismática (HSAA) se traslapan con aquellos asociados a la formación de un aneurisma. Existen aquellos modificables y no modificables: (14-18)
Modificables:
– Tabaco RR 1.9 – 22
– Hipertensión arterial RR 2.5 – 2.8
– Alcohol > 150 gr/semana RR 2.1 – 4.7
– Drogas simpaticomiméticas
No modificables:
– Sexo femenino
– Raza afroamericana RR 1.8
– Factores genéticos
– Antecedentes familiares en dos familiares consanguíneos de primer grado
– Antecedentes de HSA aneurismática previa
– Enfermedad poliquística renal
– Displasia fibromuscular
– Algunas enfermedades de tejido conectivo
Factores de riesgo en los que no se ha encontrado asociación:
– Uso de anticonceptivos orales y terapia de reemplazo hormonal
– IMC
– Actividad física
– Hipercolesterolemia
– Embarazo, parto, puerperio
– Terapia anticoagulante
Etiología
La etiología más frecuente es la rotura espontánea de un aneurisma, la cual explica el 80 – 90% de los casos. Las otras causas explican el 10 – 20% y son: malformación arteriovenosa, disección arterial intracraneal, vasculitis, trastornos de la coagulación, trombosis venosa cerebral, apoplejía hipofisaria, drogas (cocaína), enfermedad de células falciformes, tumores, etc.
2. Fisiopatología
La prevalencia estimada de aneurismas intracraneanos en personas asintomáticas es de 5 – 7%. (19) Se cree que existen distintos gatillos que dan riesgo de rotura, además del tamaño y localización del aneurisma. Estos gatillos no están del todo avalados por la evidencia, pero se enumeran el ejercicio físico intensa, tos, risa intensa, eventos emocionales importantes, sexo, etc. A pesar de lo anterior, se han reportado casos de roturas durante el sueño. (20-23) La teoría más descrita corresponde a un estado de hipertensión arterial que genera la rotura espontánea del aneurisma previamente formado, sin embargo, esta teoría no está del todo demostrada.
La sangre fluye rápidamente por el líquido cefalorraquídeo (LCR) impulsada por la presión arterial, lo que posteriormente desencadena aumento de la presión intracraneal. En estos casos, es escasa la sintomatología neurológica focal que genera, ya que no hay una noxa cerebral en sí. Usualmente ingresa al espacio intraventricular, pero incluso puede ingresar al parénquima cerebral o el espacio subdural. El sangrado dura pocos segundos, pero el resangrado es común y ocurre frecuentemente el primer día.
Además del resangrado, existen otros hechos que contribuyen al daño cerebral y a peor pronóstico: (24,25)
– Hidrocéfalo: Ocurre al parecer por obstrucción del flujo raquídeo secundario a productos sanguíneos o adherencias. Puede ocurrir en setting agudo o más tardío a las 2 semanas.
– Vasoespasmo: Se cree que se produce por sustancias espasmogénicas (endotelina, óxido nitroso) generadas en la lisis del coágulo del aneurisma roto, lo que causa daño endotelial y contracción de la musculatura lisa vascular. Estos eventos pueden causar hipoperfusión cerebral regional e isquemia cerebral retardada.
– Aumento de la presión intracerebral (PIC): Se produce secundario al volumen del sangrado, hidrocéfalo agudo, hiperemia reactiva posterior a hemorragia o isquemia y vasodilatación arteriolar cerebral.
3. Diagnóstico y diagnósticos diferenciales
Anamnesis
La cefalea es el quinto motivo de consulta más frecuente en el SU, por lo que durante su evaluación, es vital descartar las etiologías más graves. (26) El principal síntoma de la HSAA y que siempre obliga a descartarla, es una cefalea intensa y brusca (el 97% de los casos) que se describe clásicamente como "el peor dolor de cabeza de mi vida". La denominación “ictal” corresponde a un dolor de inicio súbito o brusco que inmediatamente alcanza su mayor intensidad y es muy característico de HSA. Estudios reportan que 12% de los dolores ictales corresponden a HSA. (27) El dolor está lateralizado en 30% de los pacientes, predominantemente hacia el lado del aneurisma. La respuesta a analgesia se considera un mal predictor clínico al igual que la descripción previamente descrita como “el peor dolor de mi vida”. (28,29) El comienzo de la cefalea puede o no estar asociada con una breve pérdida de conciencia, náuseas o vómitos y meningismo y meningitis aséptica, la que se desarrolla horas después de iniciado el cuadro y se relaciona con la expansión de la sangre y la alteración del flujo de LCR. (30,31) Además, un meta análisis del 2002 estimó la incidencia de síntomas prodromales como una cefalea intensa 6 a 20 días previo al cuadro agudo que corresponderían a “goteos de alarma” en un 1 – 43%. (32)
El compromiso de consciencia transitorio es común, pero el coma es una presentación clínica inhabitual. Las convulsiones ocurren en el 10% de los pacientes el primer día principalmente y son un predictor de mal pronóstico. Una presentación grave que ocurre raramente es la muerte súbita. Se describe también el síndrome de Terson, el que se define como la combinación de HSA con hemorragia vítrea y tiene importancia pronóstica. (33,34)
El déficit neurológico focal se presenta en hasta un 10% de los casos, pero suele ser un síntoma tardío que indica más la sospecha de una complicación como vasoespasmo que una presentación aguda. En la tabla N°1 se resumen los principales hallazgos anamnésticos presentes en HSA.
Examen físico
Se debe ir a evaluar específicamente los siguientes signos:
– Estado general
– Estado de consciencia, escala de Glasgow
– Fiebre: Puede aparecer por el estado inflamatorio sistémico
– Manchas en la piel por sospecha de meningococcemia
– Signos meníngeos: Su ausencia no descarta el diagnóstico
– Fondo de ojo: Hemorragias subhialoideas (por falla del retorno venoso), prerretinales, vítreas o conjuntivales. Más en fase tardía puede aparecer edema de papila por aumento de la PIC
Diagnóstico diferencial
Los pacientes con sospecha de HSA pueden ser enfrentados desde un punto de vista poli sindromático, ya que dependiendo de la presentación clínica más característica, se puede abordar como un síndrome de compromiso de consciencia, un síndrome meníngeo o un síndrome de cefalea ictal. Entre las causas que se deben descartar, se enumeran:
- Síndromes reversibles de vasoconstricción cerebral
- Trombosis de seno venoso
- Disección de arterias carótidas o vertebrales
- Apoplejía hipofisaria
- AVE isquémico
- Crisis hipertensiva aguda
- Infecciones sinusales complicadas
Valoración inicial (14)
Como en todo paciente que consulta en el SU, se debe iniciar por el ABC, considerando en forma especial:
– Manejo de vía aérea: Intubación Escala de Glasgow para el Coma (GCS) ≤8
– Ventilación: Evitar hiperventilación
– Circulación
- Vía venosa permeable.
- Usar suero fisiológico, evitar soluciones hipotónicas y sueros con glucosa.
- Mantener cifras de presión arterial normales.
- Tratar presión sistólica cuando supera 160 mm Hg con fármacos inhibidores de la enzima convertidora (IECA): captopril o labetalol.
– Manejo del dolor
- Mantener dolor bajo 4 en la Escala Visual Análoga (EVA), utilizando uno o más de los siguientes medicamentos:
- Paracetamol (4 g/día)
- Anti-inflamatorios no esteroidales (AINEs) endovenosos, con precaución, por la posibilidad de sangrado gastrointestinal o complicaciones hemorrágicas post operatorias.
- Opiáceos en caso necesario.
- Corticoides, sólo cuando los signos meníngeos son severos.
- No usar aspirina.
Ante la sospecha de HSAA, el paciente debe ser manejado en un centro con capacidad de realizar un TAC de cerebro o una punción lumbar (PL). En la Tabla N° 2 (Escala de Glasgow), N°3 (Escala de Hunt y Hess) y N°4 (Escala de World Federation of Neurological Surgeons Grading System for Subarachnoid Hemorrhage WFNS) se describen diferentes score que se aplican en la valoración inicial de un paciente con HSA. (35-37) La primera valora el estado de consciencia del paciente, la segunda valúa el riesgo quirúrgico del paciente según sus síntomas y la tercera evalúa el pronóstico del paciente según su score de Glasgow de ingreso y la presencia o ausencia de déficit motor.
Pruebas diagnósticas
En la Figura N°2 se expone el algoritmo diagnóstico de HSAA, el cual inicia con la TAC de cerebro sin contraste. Posteriormente en la Figura N°3 se exponen las garantías de oportunidad por GES en los casos de sospecha de HSA. (14)
- TAC de cerebro sin contraste con cortes delgados (3 mm): Estudios muestran que es símil a la resonancia nuclear magnética (RNM) para el diagnóstico de HSA. (38) Su sensibilidad es de un 100% si es tomado a las 12 horas de iniciado el cuadro clínico, posteriormente comienza a bajar: dentro del primer día 92%, un día después 86%, 2 días después 70% y 5 días después sólo un 58%. (27) A pesar de ser el examen más importante en la sospecha de HSA, existe un error estimado en 16% en la interpretación de sus resultados. (39) Algunos de los errores más frecuentes de malinterpretación de TAC de cerebro es la no sospecha de HSA por clínica, imposibilidad de conseguir un TAC o no conocer sus limitaciones en cuanto a sensibilidad y tiempo y falla en la interpretación de la PL. El score de Fisher presentado en la Tabla N°6 categoriza el riesgo de vasoespasmo según el patrón de hemorragia visualizado en el TAC. (40)
- PL: En ausencia de TAC o ante la presencia de un TAC negativo para HSA pero alta sospecha, está indicada la PL. Si junto con el TAC, sale negativa y con salida de LCR a presión normal, se puede descartar con una sensibilidad del 100% y el paciente puede ser dado de alta con seguimiento. (41) Sin embargo, si la sospecha sigue siendo alta, el gold standard diagnóstico es la angiografía cerebral. Además la PL tiene indicación en el seguimiento de un TAC negativo, a menos que éste haya sido realizado en las primeras 6 horas del cuadro.
- Xantocromía: Representa la degradación de los productos de la hemoglobina. Se puede observar luego de centrifugar la muestra de LCR. Su positividad indica la presencia de sangre en el LCR al menos 2 horas antes. Se considera que este signo puede durar entre 2 – 4 semanas desde el inicio del cuadro. (43) Series retrospectivas demuestran una sensibilidad de 93% y especificidad de 95% para HSA. (44)
- Menor conteo de glóbulos rojos (GR): Es una forma de distinguirla de una punción traumática. Las punciones traumáticas ocurren en un 15% de los casos.
- Estudio angiográfico (generalmente angioTAC): Son exámenes no invasivos que son capaces de visualizar el aneurisma roto desde los 3 a 5 mm y entregan información relevante para la planificación quirúrgica. La sensibilidad estimada, considerando como gold standard a la angiografía convencional se estima entre 89 – 98%.
Exámenes complementarios
Están orientados a descartar otras posibilidades diagnósticas: (46)
- Electrocardiograma: Se puede encontrar prolongación del intervalo QT, alteración del segmento ST (elevación o descenso), alteración de la onda T, onda Q transitoria, acortamiento del segmento PR, presencia de onda U, arritmias supraventriculares, taquicardia ventricular, torsada de puntas, entre otras. En pacientes con lesión neurológica grave o lesión miocárdica acompañante, estas alteraciones son más frecuentes y se consideran un factor de mal pronóstico aunque no se traducen en aumento de mortalidad a corto plazo.
- Enzimas cardiacas: Pueden estar elevadas. La CK-MB puede estar alta en hasta un 40 – 50% de los casos sin evidencia de enfermedad coronaria, lo que está relacionado con el aumento de catecolaminas circulantes. También se pueden elevar las troponinas en el 20% de los casos, lo que traduce en mayor riesgo de complicaciones cardiopulmonares como disfunción de ventricular, edema pulmonar, hipotensión y aumento de mortalidad.
- Hemograma y VHS: Se puede encontrar leucocitosis y anemia.
- Proteína C Reactiva: Elevada en procesos infecciosos como meningitis bacteriana.
- Glicemia: Hiperglicemia es un signo de mal pronóstico.
- Electrolitos plasmáticos: Se puede pesquisar hiponatremia secundario a un SIADH u otras causas como vómitos, diuréticos, ayuno y restricción o reposición inadecuada de volumen.
- Pruebas de coagulación: Se debe descartar un trastorno de la coagulación como desencadenante del sangrado.
Ley N° 19.966: GES, patología N°42 (47)
La HSA es una patología GES, por lo que debe ser notificada. En la Tabla N°5 se adjuntan las garantías descritas.
Criterios de Ingreso
Todo paciente con diagnóstico de HSA en el SU debe ser ingresado a una unidad intensiva para su manejo hemodinámico, monitorización neurológica e inicio de terapia de rehabilitación.
4. Manejo
Monitorización
Se debe evaluar al paciente con un monitor electrocardiográfico, dos vías venosas, oximetría de pulso, control estrecho de signos vitales y glicemia capilar. Estudios muestran que los pacientes con HSA presentan un perfil de inestabilidad hemodinámica y deterioro neurológico importante. Se ha visto que hay un empeoramiento de 35% de los pacientes en las primeras 24 horas por la aparición de complicaciones. Dentro de ellas, las cardiopulmonares representan hasta un 35% de las complicaciones en las primeras horas. (48)
Tratamiento farmacológico
El tratamiento de un aneurisma roto es multifactorial. Implica, por una parte, eliminar precozmente la causa de la hemorragia (exclusión del aneurisma) y por otro lado anticipar, prevenir y corregir fenómenos asociados a la presencia de sangre en el espacio subaracnoideo, principalmente vasoespasmo y/o hidrocefalia. El monitoreo y mantención del medio interno y de la función cardiopulmonar, juegan un rol crucial en el desenlace. (13)
- Medidas generales: Inicialmente régimen cero, cama en 30°, laxantes y antieméticos en caso de necesidad. Además se suele dar prevención de úlceras gástricas o algún inhibidor de la bomba de protones.
- Intubación: En caso de Glasgow ≤ 8, PIC elevada, oxigenación o ventilación inadecuada, inestabilidad hemodinámica o requerimientos de sedación o parálisis.
- Profilaxis tromboembólica: Se prefiere el uso de medias neumáticas. Una vez resuelto el aneurisma se puede iniciar heparina 5.000 UL cada 12 horas subcutánea.
- Volumen endovenoso: El manejo del volumen en estos pacientes ha sido evaluado en diferentes revisiones sistemáticas (RS). La recomendación es conseguir la euvolemia, el balance electrolítico y no perseguir la hipervolemia. El objetivo es mantener una PVC entre 5-8 mmHg, y diuresis > 2ml/kg/h. Con respecto al riesgo de hiponatremia, se describe en hasta un 50% de los pacientes y se desarrolla a los 4 días del cuadro. Se recomienda control diario y aporte de volumen.(49,50)
- Presión arterial: El manejo de la PA no está del todo claro. Por un lado la disminución de la PA disminuye el riesgo de resangrado, pero por otro, en los pacientes con AVE, se pierde el mecanismo de autorregulación de flujo cerebral y éste depende casi exclusivamente de la PA. Una alternativa es la evaluación clínica del nivel de consciencia. En caso de pacientes vigiles, se puede indicar terapia antihipertensiva, no así en pacientes más comprometidos. (42) Otra forma de aproximarse se presenta en la Guía MINSAL, donde dependerá si el aneurisma roto se encuentra excluido o no: (14)
- No excluido: En pacientes con aneurismas rotos no excluidos los cambios de PA podrían favorecer el resangrado. En estos casos se recomienda mantener la PA dentro de rangos normales: presión arterial sistólica (PAS) entre 90-140mmHg y presión arterial diastólica (PAD) entre 70-90 mmHg, y presión arterial media (PAM) < 110 mmHg. Para bajar la PA se recomienda uso de labetalol IV o captopril 25mg vía oral si es necesario.
- Excluido: El principal riesgo en estos pacientes es el vasoespasmo. En estos casos se recomienda mantener PA en los siguientes rangos: PAS >140 mmHg, PAD> 90 mmHg y PAM > 110 mmHg. Para subir la presión se recomienda el uso de soluciones salinas iso o hipertónicas monitorizando la presión venosa central (PVC) o presión capilar pulmonar (PCP) y el uso de drogas vasoactivas.
- Fiebre: Es frecuente que estos pacientes cursen con fiebre ya sea secundaria a algún proceso infeccioso en curso (neumonía, infecciones del torrente sanguíneo, urinarias, otras) o de causa central, neurogénica. Es un hecho que se describe en alrededor del 50% de los pacientes con HSA. El alza de temperatura se asocia con peor desenlace neurológico en todas las ECV. Se recomienda mantener normotermia (temperatura ≤37.2º) con antipiréticos, paracetamol 500mg – 1 g c/6-8 horas vía oral, y medidas físicas.
- Glicemia: Varios estudios han demostrado que la hiperglicemia se asocia a mal pronóstico. No hay recomendaciones claras sobre la meta de glicemia que se debe buscar. La “American Stroke Association guidelines 2012 (ASA)” recomienda monitorización estricta cada 6 horas y control de hiperglicemia pero con especial cuidado del riesgo de hipoglicemia.(42,52)
- Anemia: Es común entre los pacientes con HSA, presentándose en hasta un 18% de los pacientes. Al igual que la fiebre y la hiperglicemia, se asocia a peor pronóstico. No se ha establecido un claro objetivo de hemoglobina, pero la recomendación de expertos es mantenerla entre 8 – 10 gr/dL, sin un claro gatillo transfusional en este setting. (53)
- Antagonización de terapia anticoagulante: Si bien existen pocos estudios, los expertos recomiendan antagonizar el efecto de anticoagulantes en caso necesario. Además se recomienda suspender antiplaquetarios de todo tipo en un paciente que ingrese por HSAA, al menos hasta la resolución del aneurisma.
- Analgesia: Se puede utilizar paracetamol, antiinflamatorios no esteroidales endovenosos e incluso opiáceos como morfina o fentanyl endovenoso.
- Terapia anticonvulsivante: La terapia profiláctica ha sido un importante motivo de debate y estudio. Mientras los expertos creen que el uso de esta terapia parece razonable por los posibles efectos deletéreos de una convulsión en un cerebro recientemente injuriado, los estudios no han demostrado un beneficio. De hecho, algunos estudios documentan peor pronóstico neurológico en relación al uso de fenitoína. La decisión debe ser personalizada.
- Terapia antifibrinolítica: El uso de ácido tranexámico o ácido aminocaproico se ha investigado como prevención de resangrado de HSA. A pesar de que existen estudios que muestran que no tienen efecto en la disminución de resangrado e incluso podrían aumentar los episodios isquémicos, la ASA los recomienda como terapia de corta duración (< 72 horas) sólo en el caso de que la resolución definitiva del aneurisma debe ser inevitablemente retrasada por alguna razón y no hay contraindicaciones. (42,56)
- Otras terapias que reducirían el resangrado, vasoespasmo o la isquemia tardía: Se han estudiado múltiples intervenciones tales como el uso de bloqueadores de canales de calcio, estatinas, trombolisis intratecal, sulfato de magnesio, corticoides, antagonista de receptores de endotelina, entre otras. Existe cierta evidencia de RS publicadas en la Cochrane de que habría beneficio significativo de estas terapias para algunos outcomes diferentes a la mortalidad, sin embargo, el nivel de la evidencia es bajo o muy bajo por ausencia de estudios primarios de calidad. Todas estas intervenciones aún son materia de investigación. (57-62)
- Tratamiento quirúrgico del aneurisma: Existen al menos 3 técnicas. La más utilizada es el tratamiento endovascular. Se realiza un abordaje arterial transfemoral por medio de punción y cateterización, logrando ya sea la oclusión del vaso que da origen al aneurisma o la oclusión del mismo aneurisma. El abordaje directo implica una craneotomía y exclusión del aneurisma de la circulación mediante clips vasculares. Por último, existe la ligadura carotidea que se emplea en caso de aneurismas de difícil acceso.
Complicaciones
El listado de complicaciones posterior a una HSA es amplio y se enumeran en la Figura N°5. (46) El manejo de cada una de ellas no es parte de los objetivos de este capítulo.
5. Conclusión
La HSA es una patología grave, con una incidencia en Chile estimada en 6.2 casos por 100.000 habitantes. Su importancia radica en varios puntos. Primero, es una patología grave con riesgo de mortalidad. Segundo, su forma de presentación como una cefalea la sitúa como un diagnóstico diferencial crucial y de descarte obligatorio en las consultas al SU por cefalea que alcanzan el 2,2% del total. En último lugar, la HSA es una patología GES que involucra garantías de atención que deben cumplirse.
Si bien la sospecha diagnóstica es por clínica, el diagnóstico debe confirmarse por un TAC de cerebro con o sin una PL y exámenes de laboratorio que descarten otras causas de compromiso de consciencia o cefalea. Luego se debe solicitar un angioTAC, iniciar las medidas de neuroprotección y las medidas específicas demostradas. Posteriormente el paciente debe trasladarse a una unidad intensiva, dado el nivel de inestabilidad hemodinámica y neurológica que presenta esta patología.
El manejo en el SU implica una serie de medidas que son consideradas como las de mayor evidencia de impacto con respecto al pronóstico neurológico del paciente, por lo que la evaluación estrecha y seriada debe ser mandatoria.
Referencias
(1) Grupo de Trabajo de la Guía de Práctica Clínica para el manejo de pacientes con Ictus en Atención Primaria. Guía de Práctica Clínica para el manejo de pacientes con Ictus en Atención Primaria. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Política Social. Unidad de Evaluación de Tecnologías Sanitarias de la Agencia Laín Entralgo de la Comunidad de Madrid; 2009. Guías de Práctica Clínica en el SNS: UETS Nº 2007/5-2
(2) Donnan GA, Fisher M, Macleod M, Davis SM. Stroke. Lancet 2008;371:1612-23.
(3) The world health report 2002 – Reducing Risks, Promoting Healthy Life. Disponible en: http://www.who.int/whr/2002/en/ Accedido el 18 de octubre 2016.
(4) Koton S, Schneider AL, Rosamond WD, Shahar E, Sang Y, Gottesman RF, Coresh J. Stroke incidence and mortality trends in US communities, 1987 to 2011. JAMA. 2014 Jul 16;312(3):259-68.
(5) Mozaffarian D et al. Circulation. 2015;131:e29-e322.
(6) Labovitz DL, Halim AX, Brent B, Boden-Albala B, Hauser WA, Sacco RL. Subarachnoid hemorrhage incidence among Whites, Blacks and Caribbean Hispanics: the Northern Manhattan Study. Neuroepidemiology. 2006;26(3):147-50
(7) Shea AM, Reed SD, Curtis LH, Alexander MJ, Villani JJ, Schulman KA. Characteristics of nontraumatic subarachnoid hemorrhage in the United States in 2003. Neurosurgery. 2007 Dec;61(6):1131-7; discussion 1137-8.
(8) Rincon, Fred MD, MSc, MBE, FACP, FCCP, FCCM*,‡; Rossenwasser, Robert H. MD, FACS, FAHA‡; Dumont, Aaron MD, FACS, FAHA. The Epidemiology of Admissions of Nontraumatic Subarachnoid Hemorrhage in the United States. Neurosurgery. 2013 Aug;73(2):217-22; discussion 212-3.
(9) Saposnik G, Del Brutto OH; Iberoamerican Society of Cerebrovascular Diseases. Stroke in South America: a systematic review of incidence, prevalence, and stroke subtypes. Stroke. 2003 Sep;34(9):2103-7.
(10) Ministerio de Salud. Departamento de Estadísticas e Información de Salud, Mayo 2007.
(11) Lavados PM et al. Incidence, 30-day case-fatality rate, and prognosis of stroke in Iquique, Chile; a 2-year community-based prospective study (PISCIS Project). Lancet. 2005; 365: 2206-15.
(12) Patricio Mellado T, Jaime Court L, Jaime Godoy F, Victoria Mery C, Carolina Barnett , Max Andresen H, Isidro Huete L, José Tevah C, Vinko Tomicic F, Carlos Romero P, Ricardo Fadic R, Marco A Soza M, Raúl Valenzuela M, Jorge Tapia I. Características de la enfermedad cerebrovascular en un Servicio de Cuidados Intermedios Neurológicos, en Chile. Análisis de 459 pacientes consecutivos. Rev Méd Chile 2005; 133: 1274-1284.
(13) Alfredo Yáñez Lermanda, Arturo Ruiz-Aburto Aguilar. Tratamiento de la hemorragia subaracnoidea aneurismática en el Hospital Clínico de la Universidad de Chile. Rev Med Chile 2014; 142: 982-988.
(14) República de Chile, Ministerio de Salud 2007. Guía Clínica Hemorragia Subaracnoidea Secundaria a Rotura de Aneurismas Cerebrales.
(15) Teunissen LL, Rinkel GJ, Algra A, van Gijn J. Risk factors for subarachnoid hemorrhage: a systematic review. Stroke. 1996 Mar;27(3):544-9.
(16) Feigin VL, Rinkel GJ, Lawes CM, Algra A, Bennett DA, van Gijn J, Anderson CS. Risk factors for subarachnoid hemorrhage: an updated systematic review of epidemiological studies. Stroke. 2005 Dec;36(12):2773-80.
(17) Algra AM, Klijn CJ, Helmerhorst FM, Algra A, Rinkel GJ. Female risk factors for subarachnoid hemorrhage: a systematic review. Neurology. 2012 Sep 18;79(12):1230-6.
(18) Schmidt M, Johansen MB, Lash TL, Christiansen CF, Christensen S, Sørensen HT. Antiplatelet drugs and risk of subarachnoid hemorrhage: a population-based case-control study. J Thromb Haemost. 2010;8(7):1468.
(19) Stehbens WE. Aneurysms and Anatomical Variation of Cerebral Arteries. Arch Pathol. 1963;75:45.
(20) Bederson JB, Connolly ES Jr, Batjer HH, Dacey RG, Dion JE, Diringer MN, Duldner JE Jr, Harbaugh RE, Patel AB, Rosenwasser RH, American Heart Association. Guidelines for the management of aneurysmal subarachnoid hemorrhage: a statement for healthcare professionals from a special writing group of the Stroke Council, American Heart Association. Stroke. 2009;40(3):994.
(21) Schievink WI, Karemaker JM, Hageman LM, van der Werf DJ. Circumstances surrounding aneurysmal subarachnoid hemorrhage. Surg Neurol. 1989 Oct;32(4):266-72.
(22) Shiue I, Arima H, Anderson CS, ACROSS Group. Life events and risk of subarachnoid hemorrhage: the australasian cooperative research on subarachnoid hemorrhage study (ACROSS). Stroke. 2010;41(6):1304.
(23) Anderson C, Ni Mhurchu C, Scott D, Bennett D, Jamrozik K, Hankey G, Australasian Cooperative Research on Subarachnoid Hemorrhage Study Group. Triggers of subarachnoid hemorrhage: role of physical exertion, smoking, and alcohol in the Australasian Cooperative Research on Subarachnoid Hemorrhage Study (ACROSS). Stroke. 2003;34(7):1771
(24) Zimmermann M, Seifert V. Endothelin and subarachnoid hemorrhage: an overview. Neurosurgery. 1998;43(4):863.
(25) Dhar R, Scalfani MT, Blackburn S, Zazulia AR, Videen T, Diringer M. Relationship between angiographic vasospasm and regional hypoperfusion in aneurysmal subarachnoid hemorrhage. Stroke. 2012 Jul;43(7):1788-94.
(26) National Hospital Ambulatory Medical Care Survey: 2002 emergency department summary. Adv Data 2004;340:1.
(27) Morgenstern LB, Luna-Gonzales H, Huber JC Jr, Wong SS, Uthman MO, Gurian JH, Castillo PR, Shaw SG, Frankowski RF, Grotta JC. Worst headache and subarachnoid hemorrhage: prospective, modern computed tomography and spinal fluid analysis. Ann Emerg Med. 1998 Sep;32(3 Pt 1):297-304.
(28) Pope JV, Edlow JA. Favorable response to analgesics does not predict a benign etiology of headache. Headache. 2008 Jun;48(6):944-50.
(29) Diaz M, Braude D, Skipper B. Concordance of historical questions used in risk-stratifying patients with headache. Am J Emerg Med. 2007 Oct;25(8):907-10.
(30) Gorelick PB, Hier DB, Caplan LR, Langenberg P. Headache in acute cerebrovascular disease. Neurology. 1986;36(11):1445.
(31) Schievink WI. Intracranial aneurysms. N Engl J Med. 1997;336(1):28.
(32) Polmear A. Sentinel headaches in aneurysmal subarachnoid haemorrhage: what is the true incidence? A systematic review. Cephalalgia. 2003;23(10):935.
(33) Butzkueven H, Evans AH, Pitman A, Leopold C, Jolley DJ, Kaye AH, Kilpatrick CJ, Davis SM. Onset seizures independently predict poor outcome after subarachnoid hemorrhage. Neurology. 2000;55(9):1315.
(34) McCarron MO, Alberts MJ, McCarron P. A systematic review of Terson’s syndrome: frequency and prognosis after subarachnoid haemorrhage. J Neurol Neurosurg Psychiatry. 2004;75(3):491.
(35) Teasdale G, Jennett B. Assessment of coma and impaired consciousness. A practical scale. Lancet. 1974;2(7872):81.
(36) Hunt WE, Hess RM. Surgical risk as related to time of intervention in the repair of intracranial aneurysms. J Neurosurg. 1968;28(1):14
(37) Report of World Federation of Neurological Surgeons Committee on a Universal Subarachnoid Hemorrhage Grading Scale. J Neurosurg. 1988;68(6):985.
(38) Kidwell CS, Chalela JA, Saver JL, Starkman S, Hill MD, Demchuk AM, Butman JA, Patronas N, Alger JR, Latour LL, Luby ML, Baird AE, Leary MC, Tremwel M, Ovbiagele B, Fredieu A, Suzuki S, Villablanca JP, Davis S, Dunn B, Todd JW, Ezzeddine MA, Haymore J, Lynch JK, Davis L, Warach S. Comparison of MRI and CT for detection of acute intracerebral hemorrhage. JAMA. 2004 Oct 20;292(15):1823-30.
(39) Mayer PL, Awad IA, Todor R, Harbaugh K, Varnavas G, Lansen TA, Dickey P, Harbaugh R, Hopkins LN.
Misdiagnosis of symptomatic cerebral aneurysm. Prevalence and correlation with outcome at four institutions. Stroke. 1996 Sep;27(9):1558-63.
(40) Fisher, CM, Kistler, JP, Davis, JM. Relation of cerebral vasospasm to subarachnoid hemorrhage visualized by CT scanning. Neurosurgery 1980; 6:1.
(41) Perry JJ, Spacek A, Forbes M, Wells GA, Mortensen M, Symington C, Fortin N, Stiell IG. Is the combination of negative computed tomography result and negative lumbar puncture result sufficient to rule out subarachnoid hemorrhage? Ann Emerg Med. 2008;51(6):707.
(42) Connolly ES Jr, Rabinstein AA, Carhuapoma JR, Derdeyn CP, Dion J, Higashida RT, Hoh BL, Kirkness CJ, Naidech AM, Ogilvy CS, Patel AB, Thompson BG, Vespa P, American Heart Association Stroke Council, Council on Cardiovascular Radiology and Intervention, Council on Cardiovascular Nursing, Council on Cardiovascular Surgery and Anesthesia, Council on Clinical Cardiology. Guidelines for the management of aneurysmal subarachnoid hemorrhage: a guideline for healthcare professionals from the American Heart Association/american Stroke Association. Stroke. 2012 Jun;43(6):1711-37.
(43) Vermeulen M, Hasan D, Blijenberg BG, Hijdra A, van Gijn J . Xanthochromia after subarachnoid haemorrhage needs no revisitation. J Neurol Neurosurg Psychiatry. 1989;52(7):826.
(44) Dupont SA, Wijdicks EF, Manno EM, Rabinstein AA. Thunderclap headache and normal computed tomographic results: value of cerebrospinal fluid analysis. Mayo Clin Proc. 2008;83(12):1326.
(45) Papke K, Kuhl CK, Fruth M, Haupt C, Schlunz-Hendann M, Sauner D, Fiebich M, Bani A, Brassel F. Intracranial aneurysms: role of multidetector CT angiography in diagnosis and endovascular therapy planning. Radiology. 2007;244(2):532.
(46) A.M García Vázquez, L. Antón Aguilar, F.J. Montero Pérez, J. Solivera Vera, J. Lozano Sánchez y L. Jiménez Murillo. Hemorragia subaracnoidea espontánea. Sección 6: Urgencias neurológicas. Capítulo 62. Pag 397 – 402.
(47) Ley N° 19.966, Ley de garantías explícitas en salud. Patología N°42. Disponible en: http://www.supersalud.gob.cl/568/w3-propertyvalue-1768.html. Accedido el 18 de octubre de 2016.
(48) Solenski NJ, Haley EC Jr, Kassell NF, Kongable G, Germanson T, Truskowski L, Torner JC. Medical complications of aneurysmal subarachnoid hemorrhage: a report of the multicenter, cooperative aneurysm study. Participants of the Multicenter Cooperative Aneurysm Study. Crit Care Med. 1995 Jun;23(6):1007-17.
(49) Wolf S et al. Routine management of volume status after aneurysmal subarachnoid hemorrhage. Neurocrit Care. 2011 Sep;15(2):275-80.
(50) Rinkel GJ, Feigin VL, Algra A, van Gijn J. Circulatory volume expansion therapy for aneurysmal subarachnoid haemorrhage. Cochrane Database Syst Rev. 2004 Oct 18;(4):CD000483.
(51) Commichau C, Scarmeas N, Mayer SA. Risk factors for fever in the neurologic intensive care unit. Neurology. 2003;60(5):837.
(52) Pasternak JJ, McGregor DG, Schroeder DR, Lanier WL, Shi Q, Hindman BJ, Clarke WR, Torner JC, Weeks JB, Todd MM, IHAST Investigators. Hyperglycemia in patients undergoing cerebral aneurysm surgery: its association with long-term gross neurologic and neuropsychological function. Mayo Clin Proc. 2008;83(4):406.
(53) Naidech AM, Jovanovic B, Wartenberg KE, Parra A, Ostapkovich N, Connolly ES, Mayer SA, Commichau C. Higher hemoglobin is associated with improved outcome after subarachnoid hemorrhage. Crit Care Med. 2007;35(10):2383.
(54) Furie KL, Kasner SE, Adams RJ, Albers GW, Bush RL, Fagan SC, Halperin JL, Johnston SC, Katzan I, Kernan WN, Mitchell PH, Ovbiagele B, Palesch YY, Sacco RL, Schwamm LH, Wassertheil-Smoller S, Turan TN, Wentworth D, American Heart Association Stroke Council, Council on Cardiovascular Nursing, Council on Clinical Cardiology, and Interdisciplinary Council on Quality of Care and Outcomes Research. Guidelines for the prevention of stroke in patients with stroke or transient ischemic attack: a guideline for healthcare professionals from the american heart association/american stroke association. Stroke. 2011;42(1):227.
(55) Naidech AM, Kreiter KT, Janjua N, Ostapkovich N, Parra A, Commichau C, Connolly ES, Mayer SA, Fitzsimmons BF. Phenytoin exposure is associated with functional and cognitive disability after subarachnoid hemorrhage. Stroke. 2005;36(3):583.
(56) Baharoglu MI, Germans MR, Rinkel GJ, Algra A, Vermeulen M, van Gijn J, Roos YB. Antifibrinolytic therapy for aneurysmal subarachnoid haemorrhage. Cochrane Database Syst Rev. 2013 Aug 30;(8):CD001245.
(57) Amin-Hanjani S, Ogilvy CS, Barker FG 2nd. Does intracisternal thrombolysis prevent vasospasm after aneurysmal subarachnoid hemorrhage? A meta-analysis. Neurosurgery. 2004 Feb;54(2):326-34; discussion 334-5.
(58) Dorhout Mees SM, Rinkel GJ, Feigin VL, Algra A, van den Bergh WM, Vermeulen M, van Gijn J. Calcium antagonists for aneurysmal subarachnoid haemorrhage. Cochrane Database Syst Rev. 2007 Jul 18;(3):CD000277.
(59) Liu Z, Liu L, Zhang Z, Chen Z, Zhao B. Cholesterol-reducing agents for aneurysmal subarachnoid haemorrhage. Cochrane Database Syst Rev. 2013 Apr 30;(4):CD008184.
(60) Feigin VL, Anderson N, Rinkel GJ, Algra A, van Gijn J, Bennett DA. Corticosteroids for aneurysmal subarachnoid haemorrhage and primary intracerebral haemorrhage. Cochrane Database Syst Rev. 2005 Jul 20;(3):CD004583.
(61) Chen T, Carter BS. Role of magnesium sulfate in aneurysmal subarachnoid hemorrhage management: A meta-analysis of controlled clinical trials. Asian J Neurosurg. 2011 Jan;6(1):26-31.
(62) Guo J, Shi Z, Yang K, Tian JH, Jiang L. Endothelin receptor antagonists for subarachnoid hemorrhage. Cochrane Database Syst Rev. 2012 Sep 12;(9):CD008354.
Anexos
Figura N°1: Clasificación de AVE

Tabla N°1: Hallazgos en la anamnesis de HSA
|
1. Cefalea de inicio ictal |
|
2. Náuseas y vómitos |
|
3. Compromiso cualitativo o cuantitativo de consciencia |
|
4. Convulsiones |
|
5. Meningismo |
|
6. Compromiso neurológico focal |
|
7. Síncope |
|
8. Muerte súbita |
|
9. Posible gatillante |
|
10. Uso de fármacos y drogas ilícitas |
Tabla N°2: Escala de Glasgow
| Parámetro | Descripción | Valor |
| Apertura ocular | Espontánea | 4 |
| Al estímulo verbal | 3 | |
| Al estímulo doloroso | 2 | |
| Ninguna | 1 | |
| Respuesta verbal | Orientada | 5 |
| Confusa | 4 | |
| Inapropiada | 3 | |
| Sonidos ininteligibles | 2 | |
| Ninguna | 1 | |
| Respuesta motora | Obedece órdenes | 6 |
| Localiza | 5 | |
| Retira ante dolor | 4 | |
| Postura en flexión (decorticación) | 3 | |
| Postura en extensión (decerebración) | 2 | |
| Ninguna | 1 |
Tabla N°3: Escala de Hunt y Hess, probabilidad de muerte quirúrgica según síntomas y signos
| Grado | Descripción | Mortalidad (%) | |
| 1 | Cefalea, leve rigidez de nuca. | 30 | |
| 2 | Cefalea moderada o severa, rigidez de nuca, con o sin paresia de un nervio craneal. |
40
|
|
| 3 | Letargia u obnubilación o déficit focal leve | 50 | |
| 4 | Sopor o déficit focal severo | 80 | |
| 5 | Coma o extenso-pronación | 90 | |
Tabla N°4: Escala de WFNS
| Grado | Score de Glasgow | Déficit motor |
| 1 | 15 | Ausente |
| 2 | 13 – 14 | Ausente |
| 3 | 13 – 14 | Presente |
| 4 | 7 – 12 | Presente o ausente |
| 5 | 3 – 6 | Presente o ausente |
Tabla N°5: Garantías explícitas en salud en HSA
| Garantía | Descripción |
| Acceso |
Todo Beneficiario: – Con sospecha de hemorragia subaracnoidea por aneurisma cerebral roto, tendrá acceso a confirmación diagnóstica y tratamiento. – Con tratamiento, tendrá acceso a rehabilitación y seguimiento
|
| Oportunidad |
Diagnóstico – Confirmación diagnóstica de hemorragia subaracnoidea con Tomografía Computarizada (TAC) dentro de 24 horas. desde la sospecha. – Confirmación diagnóstica de aneurisma roto por Angiografía TAC multicorte o angiografía digital dentro de 48 horas desde la confirmación diagnóstica de Hemorragia Subaracnoidea. Tratamiento – Dentro de 24 horas desde la confirmación diagnóstica de aneurisma roto, según indicación médica en establecimiento con capacidad resolutiva. Seguimiento – Primer control con especialista dentro de 30 días desde el alta, según indicación médica.
|
| Protección financiera | Ver figura N°4 |
Tabla N°6: Escala de Fisher
| Grado | Descripción |
| I | Sin evidencia de sangrado en cisternas ni ventrículos |
| II | Sangre difusa fina, con una capa < 1 mm en cisternas medida verticalmente |
| III | Coagulo grueso cisternal, > 1 mm en cisterna medido verticalmente |
| IV | Hematoma intraparenquimatoso, hemorragia intraventricular, +/- sangrado difuso |
Figura N°2: Algoritmo diagnóstico de HSAA
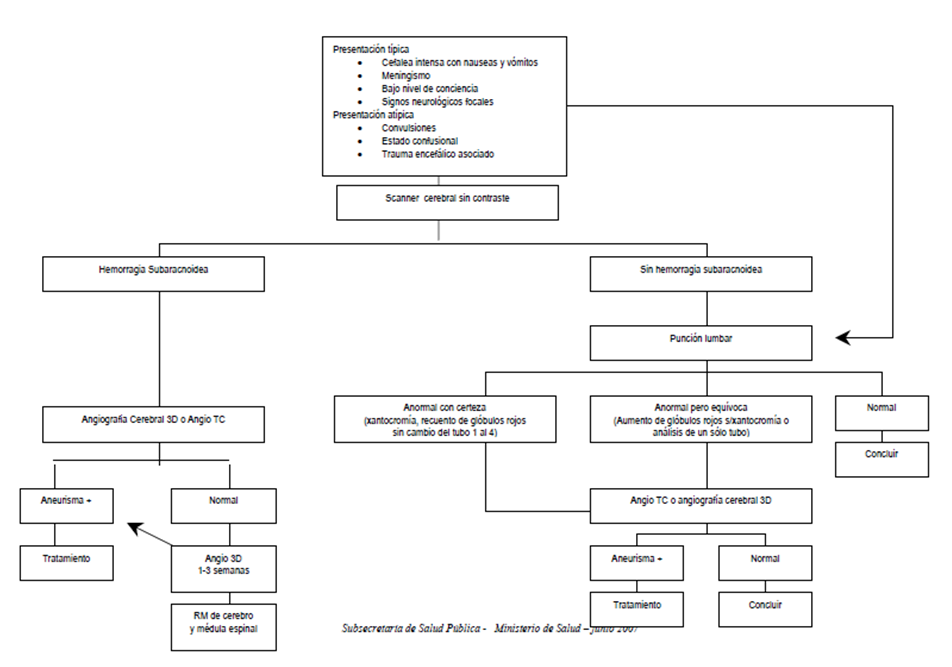
Figura N°3: Garantía de oportunidad por GES ante la sospecha de HSA
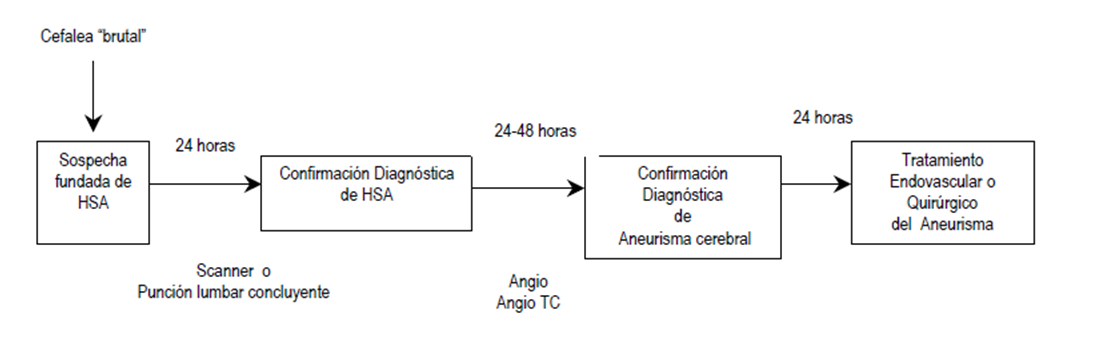
Figura N°4: Garantía de protección financiera
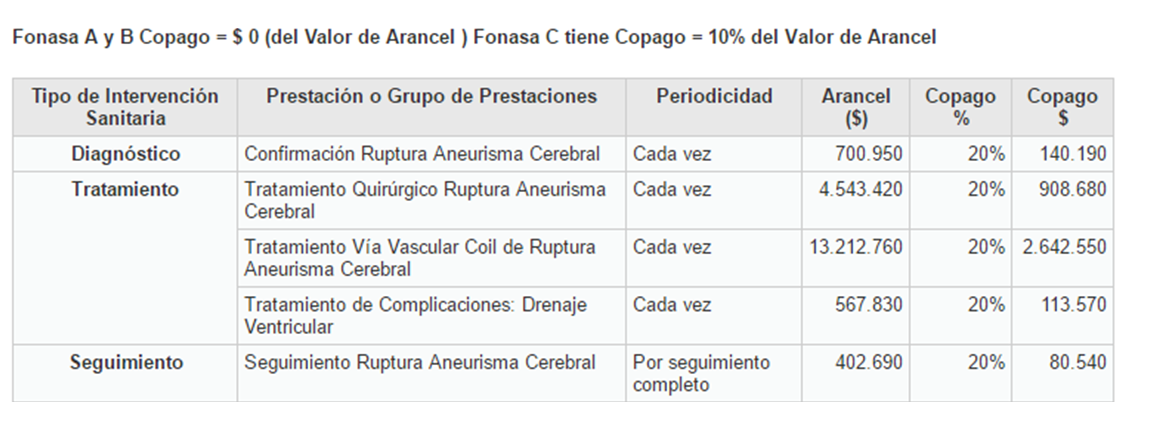
Figura N°5: Complicaciones de HSA

|
1. Cefalea de inicio ictal |
|
2. Náuseas y vómitos |
|
3. Compromiso cualitativo o cuantitativo de consciencia |
|
4. Convulsiones |
|
5. Meningismo |
|
6. Compromiso neurológico focal |
|
7. Síncope |
|
8. Muerte súbita |
|
9. Posible gatillante |
|
10. Uso de fármacos y drogas ilícitas |

