Puntos a Evaluar
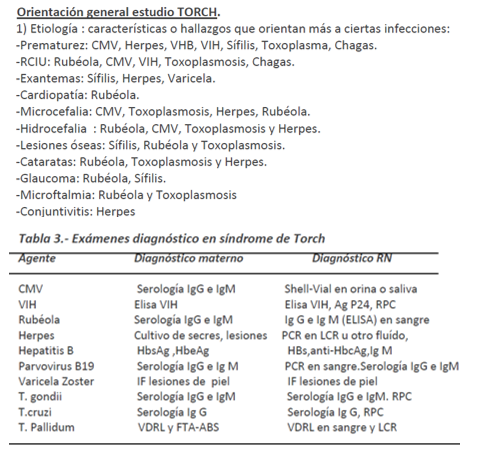
- Causas y diagnóstico clínico de TORCH
- Diagnóstico específico de infecciones por citomegalovirus, síndrome de rubéola congénita, toxoplasmosis y lúes congénita
- Nociones sobre el manejo del hijo de madre con VIH y lúes. Prevención de la transmisión vertical
- Nivel ++
TORCH
Se utiliza el término TORCH para identificar un grup de enfermedades infecciosas, causada por distintos tipos de microorganismos pero que sin embargo se manifiestan con características clínicas comunes.
Estos microorganismos por lo general producen infección subclínica en la madre. Durante la primoinfección (más riesgo), recurrencia o infección crónica latente puede pasar al feto por vía transplacentaria, durante el parto o la lactancia, donde producen las manifestaciones características y que pueden tener secuelas, principalmente neurosensoriales, a largo plazo.
Causas
Originalmente, TORCH era un acrónimo de las principales causas de infección congénita:
- T: Toxoplasmosis
- O: Otras
- R: Rubéola
- C: Citomegalovirus
- H: Herpes
Luego se ha añadido una cantidad considerable de microorganismo a la “O”, como lo son la sífilis, hepatitis B, Parvovirus B19, VIH, Chagas, enterovirus, VVZ, TBC, Ureaplasma y Mycoplasma, etc. Es por esto que el termino TORCH es muy discutido, pero en la práctica se usa para recordar que todas estas infecciones compartes manifestaciones clínicas
Diagnóstico Clínico

Las manifestaciones que pueda tener dependerán un poco de la agresividad del agente causal y del momento de la infección, pudiendo tener un amplio espectro de manifestaciones.
Aborto > Mortinato > Mortineonato >RN con malformaciones > RN con infección clínica > RN con infección subclínica > RN aparentemente sano.
- < 20 semanas: más grave, malformaciones múltiples
- > 20 semanas: prematuridad, bajo peso, alteraciones del SNC
- Cercano al parto: sepsis neonatal, ictericia, hepatoesplenomegalia, neumonitis, anemia y trombocitopenia.
Aunque lo ideal sería hacer el diagnóstico antenatal con mayor frecuencia se hace en el postnatal, y debe siempre sospecharse con los hallazgos del cuadro (más arriba).
Cifras de IgM total >20mg/dL en el RN solo apoyan el diagnóstico, y si no están no lo descartan, por otra parte los niveles de IgG pueden provenir de la madre, por lo que se necesitan al menos 2 mediciones, separadas por 21 días, en los que se cuadripliquen los títulos.
El estudio específico se realiza en el binomio madre hijo, bajo sospecha clínica
Infecciones Específicas
Citomegalovirus (CMV)

Es la más frecuente de las infecciones congénitas (hasta un 2% de los RN según MINSAL 2005), ya que el CMV es muy prevalente en la población general debido a condiciones socioeconómicas y demográficas.
La infección en la madre suele ser asintomática, y solo en un 5% se presenta como síndrome mononucleósico. Al igual que en la mayoría de las infecciones, la transmisión puede ser vía transplacentaria, durante el parto o a través de la leche, siendo más riesgoso cuando la madre tiene la primoinfeccion. En este caso, el virus se transmite al feto un 40% de las veces, de los cuales un 10% será sintomático y de estos, el 90% tendrá secuelas a largo plazo, ya sean auditivas o neurológicas.

Cuando la embarazada sufre una reactivación, el virus pasa al feto un 10% de las veces y solo un 1% es sintomático al nacer.
Los RN asintomáticos no están completamente exentos de posibles secuelas tardías.
La infección por CMV debe sospecharse con los hallazgos de la lista à
El diagnóstico se debe hacer mediante Shell-vial en orina, antes de los 21 días. Otra técnica es la PCR, particularmente útil en LCR. La IgM en el RN es muy inespecífica, pero es útil para hacer el diagnóstico en la madre
Actualmente se dispone de tratamiento antiviral específico con Ganciclovir, que disminuye el riesgo de secuelas neurológicas, sin embargo, tiene muchos RAMs, principalmente hematológicos, por lo que su uso es controversial.
Indicaciones:
- Ganciclovir 6mg/kg/día EV, cada 12 horas por al menos 6 semanas
- Indicado siempre que haya compromiso SNC, neumonitis, retinitis o infección diseminada
- En caso de neutropenia <500 se recomienda disminuir la dosis a la mitad.
- En el resto de las casos, idealmente consultar con especialista
- algunos cuadros leves pudieran manejarse solo con observación
- siempre realizar seguimiento, para pesquisar precozmente secuelas neurológicas (particularmente las auditivas) que mejoran su pronóstico con intervenciones precoces.
Aunque no hay vacuna, se puede prevenir la infección con asilamiento de contacto durante la hospitalización, evitar contacto entre embarazadas susceptibles y niños (mayor excreción viral) y con tamizaje en los bancos de sangre.
Rubéola congénita
Es una enfermedad exantemática benigna de la niñez, sin embargo cobra importancia durante el embarazo donde la primoinfección es teratogénica. Es por esto que desde 1990 en Chile se dispone de una vacuna, con lo que se han disminuido significativamente las mujeres susceptibles en edad fértil.
La infección puede ser adquirida en cualquier momento del embarazo mediante contacto directo son secreciones, siendo sintomática un 20 a 30% de las veces solamente.

- < 12 semanas: el virus infecta al feto un 80% de las veces, donde hasta un 90% presentaran la tétrada clásica de Gregg
- Cardiopatía
- Microcefalia
- Sordera
- Cataratas
- 12 – 20 semanas: El riesgo de contagio es menor, así como disminuye la probabilidad de malformaciones, siendo casi nulo a las 16 semanas
- Perinatal: el riesgo de contagio es casi 100%, produciendo en el feto/RN RCIU, purpura, exantema, neumonía, meningo encefalitis, hepatoesplenomegalia, etc…
El diagnóstico se realiza con IgM específica tanto en la madre como en el feto, y no existe tratamiento específico.
Toxoplasmosis
Toxoplasma gondii es un parásito ampliamente distribuído, cuyo huésped definitivo es el gato y sus quistes, que abundan en las heces de los felinos, pueden contaminar la tierra, el pasto y la carne de herbívoros.
La madre adquiere el toxoplasma desde las heces de los gatos, al jardinear o al comer carnes no totalmente cocidas. Solo un 10% de ellas tiene manifestaciones clínicas y suelen ser inespecíficas aunque se ha descrito que puede causar un “síndrome mononucleósico”. El feto solo puede recibirlo vía transplacentaria cuando la madre tiene la primoinfección. El riesgo de que esto ocurra aumenta con la edad gestacional, sin embargo, las secuelas son mayores si el traspaso ocurre hacia el inicio de la gestación.
El cuadro característico es el siguiente.

Forma sistémica clásica de Sabin: hidrocefalia, calcificaciones periventriculares, y coriorretinitis
El diagnóstico se hace con IgM o IgA específica y/o con títulos ascendentes de IgG en los primeros 6 meses. Se puede usar PCR en líquido amniótico o LCR.
El tratamiento debiera realizarse siempre, es prolongado y se hace de la siguiente forma:
- En la embarazada
- Espiromicina 1gr cada 8 horas por 4 semanas
- Alternativa: pirimetamina + sulfadiazina ´ácido fólico x 4 semanas ( contraindicado en embarazos de <16 semanas)
- En el RN (sintomático o asintomático)
- Pirimetamina 1mg/kg/día x 2 meses y luego 1mg/kg/día cada 2 días x 10 meses
- Sulfadiazina 100mg/kg/día VO x 12 meses
- Ácido fólico 5mg VO 2 veces a la semana
- Hay otro esquema más complejo que alterna la pirimetamina con espiromicina
Deben realizarse controles con hemograma, evaluaciones oftalmológicas y neurológicas cada 3 meses, y luego anual.
En caso de meningitis encefalitis o coriorretinitis progresiva se justifica el uso de corticoides para disminuir la inflamación (prednisona 1,5 mg/kg/día x 7 a 10 días).
Virus Herpes Simplex
Parte de la familia herpes, los VHS 1 y 2 afectan principalmente mucosas, clásicamente el VHS 1 mucosa oral y el 2 genital. Son virus ampliamente distribuidos que se transmiten por contacto directo, generan la primoinfección, por lo general muy sintomática y altamente infectiva (35% riesgo de contagio) y luego quedan infectando crónicamente ganglios sensitivos, desde donde pueden producir recurrencias que suelen ser asintomáticas y tener menos riesgo de contagio (2 a 3%).
En neonatología es de relevancia la afectación genital en mujeres (principalmente por VHS 2), ya que desde aquí el virus puede alcanzar al feto. Son factores de riesgo la primoinfección cercana al parto, lesiones ulceradas al momento del parto, prematurez, RPM de más de 6 horas, madre prostituta y/o NSE bajo.
Este virus puede afectar al neonato de dos formas:
- Infección Congénita
- Se produce por vía ascendente (transplacentaria) durante la vida intrauterina. Corresponde al 5% de los casos.
- Debuta en las primeras 48 horas de vida.
- Se caracteriza por vesículas en la piel y lesiones dérmicas cicatrizales, acompañadas de ictericia, hepatoesplenomegalia, trastorno de coagulación, PEG, microcefalia, hidrocefalia, convulsiones, fiebre o hipotermia, y /o coriorretinitis
- Mal pronóstico, alta mortalidad pese al tratamiento excepto en formas cutáneas localizadas.
- Infección Perinatal
- Adquiere la infección durante el parto, por contacto con el virus en el canal del parto, es lo más frecuente.
- Se presenta entre los 7 y 20 días de vida.
- Se manifiesta por:
- Cuadro similar a la congénita (1/3)
- Encefalitis (1/3)
- Localizada en piel, ojos y faringe: riesgo de cataratas y coriorretinitis.
El diagnóstico en el neonato se hace por aislamiento viral en fluidos y/o LCR y el tratamiento se realiza con Aciclovir 30mg/kg/día EV fraccionado cada 8 horas por 14 a 21 días. En caso de compromiso ocular de agregarse iododeoxiuridina al 1%, y en el caso de un neonato expuesto al virus, pero asintomático, se debe intentar aislar el virus en las primeras 48 horas e iniciar profilaxis con Aciclovir.
Todas las mujeres con infección activa en las 6 semanas previas al parto debieran realizarse cesárea electiva. Luego de 4 horas de las membranas rotas no se asegura que la cesárea evite la infección.
Virus Varicela Zoster
También es un virus herpes, la primoinfección ocurre frecuentemente durante la infancia por su alta contagiosidad. En Chile se estima que solo el 5% de las mujeres en edad fértil serian susceptibles de contagio.
Las manifestaciones dependerán del momento del contagio (materno)
- < 15 semanas: varicela congénita
- Microcefalia, atrofia cortical cerebral, calcificaciones cerebrales, microftalmia o cataratas, cicatrices y malformaciones en extremidades y corazón.
- 15 – 36 semanas: asintomáticos y presentar herpes zóster durante el primer día.
- 20 a 6 días pre parto: probablemente tendrá un cuadro de varicela beningo, similar a un lactante
- -5 a +2 días (respecto al parto): 31% manifestara la enfermedad entre los 5 a 10 días postparto, donde 1/3 es fulminante.
El diagnóstico se hace con las vesículas típicas y el antecedente de la infección materna.
El tratamiento se realiza con:
- Inmunoglobulina Hiperinmune (IGVZ) 125U/ 10kg peso IM (máx 625 U) x 1 vez
- Mujeres embarazadas susceptibles y expuestas, en las primeras 96 horas.
- Prematuros expuestos postnatalmente (<28 semanas o > 28 semanas si se desconoce estado serológico materno)
- RN cuyas madres empezaron con varicela -5+2 días
- + Aciclovir 30mg/kg/día cada 8 hr EV x 10d (doble de dosis x 14 21 días si la enfermedad es diseminada).
Toda los RN, embarazadas o puérperas con VVZ deben estar en aislamiento de contacto y respiratorio hasta que estén todas las lesiones como costras.
Diferir lactancia durante periodo de lesiones activas
Vacunar a las mujeres susceptibles, 1 mes antes del embarazo porque está contraindicada durante este.
Parvovirus B19
La enfermedad por parvovirus B19 rara vez se manifiesta como el clásico “eritema infeccioso” en la embarazada. Se estima que la mitad de los adultos son susceptibles.
Si la infección ocurre durante el embarazo, la transmisión al feto ocurre en un 30% de los casos, generando aborto en un 10% e hidrops no inmune en 15%. También puede producir malformaciones oculares y SNC.
El diagnóstico se hace con el antecedente de contacto en la madre, la determinación de IgM o IgG en 2 muestras separadas por 21 días, o PCR en sangre. No existe terapia específica, aunque en insmunosuprimidos se ha usado inmunoglobulina EV no está evaluado para RN. En caso de hidrops deben hacerse las transfusiones pertinentes, con una tasa de supervivencia >85% (vs 30% sin transfusiones)
Hepatitis B
Cuando la madre es portadora de Hepatitis B tanto el feto como el RN son susceptibles de contraer la infección. La mayoría a través del parto (90%), en menor medida vía transplacentaria (10%), el riesgo de la lactancia es mínimo (tendría que tragar sangre desde grietas en el pezón). El 90% de los RN que contraen la infección en el peri parto se harán portadores crónicos, y de ellos un 30% desarrolla cirrosis o cáncer en la vida adulta si no recibe el tratamiento adecuado.
Esta infección no produce malformaciones, quienes la adquieren vía transplacentaria excepcionalmente podrían presentar hepatitis al nacer pero lo normal es que sean asintomáticos (u oligosintomáticos 30 a 120 días postparto si la infección ocurrió durante éste)
El diagnóstico se hace con HBsAg, en los primeros días de vida si la adquisición fue transplacentaria o a los 3 a 6 meses si fue durante el parto, en hijos de madre con HBsAg y HBeAg (+). También tienen un rol las transaminasas y la bilirrubina
El tratamiento se le da a TODOS los hijos de madres HBsAg (+), sin embargo aquellas que a las 28 – 30 semanas tengan carga viral >8 log, debieran recibir profilaxis con tenfovir 6 a 8 semanas antes de la FPP
- Inmunoglobulina Hiperinmune para HB 0,5mL IM en las primeras 12 horas.
- Vacuna anti hepatitis B en las primeras 72 hrs, con refuerzo a los 30 días, y 6 meses.
Estos niños deben ser seguidos con HBs Ag y Anti HBs 3 meses post terminar las vacunas. (9meses de vida). No es necesario suspender la lactancia materna.
Enfermedad de Chagas
Infección endémica de la zona cordillerana de la zona norte de nuestro país, producida por el parásito Tripanozoma cruzii. Este protozoo infecta a las pacientes de forma crónica, quienes en un 10% de las veces pueden trasnmitir la infección al feto, principalmente durante el segundo trimestre.
Es causa de aborto, MFIU y parto prematuro, en los casos de infección congénita los síntomas son poco específicos como bajo peso al nacer, prematurez, SDR, APGAR <7, hepatoepslenomegalia, miocarditis y/o meningoencefalitis. A largo plazo pueden desarrollar megacolon, megaesófago y/o cardiomegalia con trastornos de la conducción.
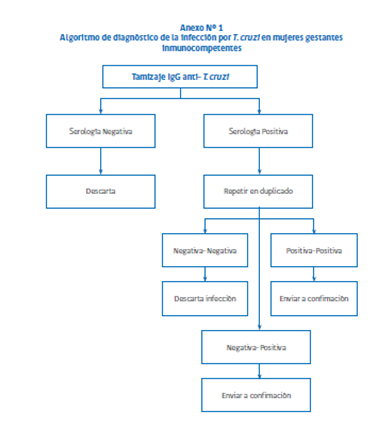
Se hace screening a las mujeres con factores de riesgo con serología según el flujograma en el anexo.
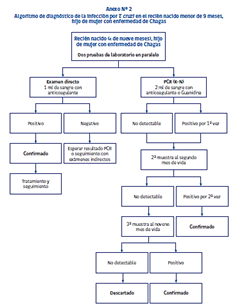
Como la mayoría de los RN son asintomáticos por lo que a todos los hijos de madres infectadas deben hacerles screening al momento de nacer, con dos exámenes en paralelo, PCR y examen directo.
El tratamiento se hace con Nifurtimox 10 – 15mg/kg/día VO por 60 días al menos. (empezar con 5mg/kg y subir cada 3 días). se debe controlar con hemograma, creatininemia y perfil hepático cada 15 días por posibles RAMs y se evalua la respuesta a los 3, 6, 12 y 24 meses con pruebas serológicas y PCR. Se descontinua el tratamiento cuando salen ambas pruebas negativas 2 veces. Se debe suspender la lactancia y como alternativa se puede usar el benznidazol
Ambas drogas controlan la parasitemia, disminuyen los sintomas y reducen la mortalidad por miocarditis y meningoencefalitis.
Sífilis Congénita
La sífilis congénita es una enfermedad sistémica producida por el Treponema pallidum, que se transmite por vía sexual y vertical y puede cronificarse.
Prevención de la transmisión vertical
Todas las embarazadas deben hacerse screening con VDRL (o RPR) al ingreso, 24 semanas y entre 32 y 34 semanas. En caso de ser positivo, debe confirmarse con pruebas treponémicas por el alto índice de falsos positivos del VDRL. Las embarazos >24 semanas con sospecha de sífilis secundaria deben ser derivadas dentro de 24horas para evaluación unidad feto-placentaria y prevención de parto prematuro.
Además todas las embarazadas con serología positiva deben recibir 2,4 millones UI de Penicilina-Benzatina IM, en dosis semanales según la fase de la enfermedad (2 dosis si lleva menos de 1 año, 3 dosis si lleva más de un año o incierto). Cuando al primoinfección ocurrió hace menos de un año el riesgo de transmisión vertical esta entre 75 a 95%, pero disminuye a 10 -35% después del año. Con tratamiento antibiótico adecuado se puede evitar la enfermedad hasta en el 100% de los RN.
En pacientes alérgicas a la penicilina el tratamiento antibiótico será con Eritromicina según etapificación de la enfermedad.
Las pacientes deben ser controladas con VDRL mensual hasta el parto para evaluar la respuesta al tratamiento y posibles reinfecciones.
Manejo
El treponema puede atravesar la placenta en cualquier momento del embarazo y sus consecuencias serán distintas según la edad gestacional
- 1er Trimestre: Aborto
- 2do Trimestre: malformaciones, hidrops, muerte fetal
- 3er Trimestre: parto prematuro, RCIU, MFIU o muerte neonatal
En cuanto a las manifestaciones clínicas de los sobrevivientes, serán distintas durante el desarrollo del RN.
Sífilis congénita precoz (<2 años): pénfigo sifilítico, rinitis sifilítica, hepatomegalia y pseudoparálisis de Parrot (afección periostica que al producir dolor, evita que el lactante se mueva)
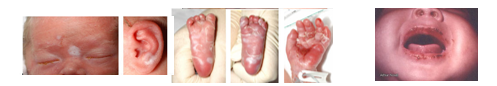
- Sífilis congénita tardía (>2 años):
- Tríada de Hutchinson: queratitis, hipoacusia, dientes de Hutchinson
- Deformidades osteoarticulares: tibia en sable, frente olímpica, engrosamiento clavicular, rodilla de clutton, nariz en silla de montar
- Neurológicas: tabes juvenil, paresia juvenil (equivalente a paralisis general progresiva)
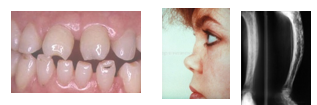
El diagnóstico en el RN se hace, además de examen físico e imágenes, con los antecedentes maternos y serología neonatal desde el cordón. No es necesario hacerle pruebas treponémicas al RN.
Ningún RN debiera irse de alta sin conocer el estado serológico de su madre. Debe realizarse estudio completo a todas las mujeres seropositivas que no hayan sido tratadas, o hayan sido mal tratadas, o tratadas hace menos de un mes, o que sus curvas serológicas no disminuyan correctamente o que no se haya hecho el seguimiento.
En estos casos debe hacerse al RN:
- Examen físico completo buscando manifestaciones
- VDRL en sangre y LCR
- Citoquimico deLCR
- Rx de huesos largos
- Hemograma
- Función renal y hepática (según clínica)
- Fondo de ojo
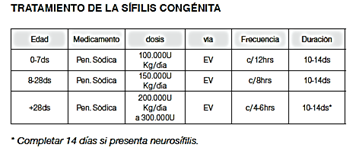
Debieran tratarse todos los RN con evidencias de enfermedad activa, hallazgos anormales en el LCR (independiente de VDRL), con títulos de VDRL en sangre 2 o más diluciones mayores que los maternos o aquellos cuyas madres no hayan sido tratadas o se sospeche que el tratamiento fue inefectivo.
Los RN seropositivos deben ser controlados mensualmente los primeros 3 meses, luego a los 6 y a los 12 meses.
Si no hubo infección los títulos de anticuerpos deberían bajar a los 3 meses si están aumentados al año confirman retrospectivamente la sífilis congénita y deben ser gtratados como tal.
Los niños con neurosífilis congénita deben ser controlados por neurólogos y oftalmólogos hasta los 18 años de edad.
VIH
Como ya sabemos el virus de la inmunodeficiencia humana se transmite vía sexual, vertical y sanguínea, infecta células del sistema inmune y luego de un periodo variable de infección asintomática se producen las infecciones oportunistas que definen la etapa de SIDA.
Prevención de la transmisión vertical
La transmisión al feto ocurre mayor mente durante el parto (65%), más que en el embarazo, y la lactancia materna le agrega un riesgo adicional del 15 al 30%. En Chile la transmisión madre-hijo ha disminuido como vía de exposición, siendo entre 2008 y 2012 el 0,6% de los casos de VIH/SIDA reportados en el país.
Todas las mujeres debieran tener acceso a un examen de VIH en el primer control prenatal (si no quiere insistirle y educarla en los siguientes controles). En el caso de ser negativo pero haber factores de riesgo (abuso de alcohol y drogas, cambio de pareja, multiparejas, ella o su pareja tienen otras ITS o si su pareja es VIH (+)) debe repetirse entre las 32 y 34 semanas.
Las mujeres que sean VIH (+) deben ser derivadas inmediatamente al centro de atención VIH que le corresponda y unidad de ARO
Terapia anti retroviral (TARV)
Debe iniciarse de inmediato si es que:
- Mujer tiene criterios clínicos o de laboratorio de inicio de TARV
- La seroconversión ocurre durante el embarazo
Debe iniciarse a las 14 semanas si la carga viral es >100.000 copias/mL o y de no ser asi, a las 20 semanas. Las mujeres que estén con TARV previa deberían mantenerla, cambiando fármacos con riesgo de toxicidad (d4T) o teratogénesis (efavirenz) y todas las que la inicien durante el embarazo deben mantenerla post parto.
Una vez iniciada la terapia, deben controlarse con carga viral a las 6 semanas y luego mensualmente hasta la semana 34 de gestación donde se definirá la conducta obstétrica y si necesita TAR adicional durante el parto.
Manejo
El manejo del parto debería ser mediante cesárea a las 38 semanas, y sólo pueden optar a parto vaginal aquellas que:
- TARV desde 24 semanas de gestación o antes
- CV a las 34 semanas < 1.000 copias/mL
- Edad gestacional >37 semanas, feto único, en presentación cefálica condiciones obstétricas favorables y atención por especialista.

Durante el parto (cualquier vía) se deben evitar las maniobras invasivas y el uso de metilergonovinasi esta con inhibidores de la proteasa, además de dar dosis de carga de AZT 2mg/kg en una hora, 4 horas antes de la cesárea o al inicio del trabajo de parto y luego dejar con 1 mg/kg/hr hasta la ligadura del cordón.
Se debe asociar a 200mg de Nevirapina (1vez) antes de la cesárea en caso de ausencia o inicio tardío del protocolo, y/o CV 34 semanas >1.000 copias. Luego debe recibir AZT/3TP por 7 días para prevenir la aparición de resistencia. En caso de haber estado expuesta al fármaco antes (aunque sea 1 dosis) cambiar por Lopinavir
Durante el parto deben mantenerse las precauciones universales de sangre y fluidos, al recibir al RN este debe ser aseado prolijamente cn clorhexidina, especialmente la zona donde se pondrá la vitamina K. la BCG se pospone hasta comprobar un recuento de CD4+ >1500 y que sean >35% del recuento
El RN debe recibir además:
- AZT 2mg/kg/dosis cada 6 horas VO por 6 semanas (desde 8 – 12 horas de nacido)
- Hemograma desde los 15 días por posible anemia como RAM
- Nevirapina 2mg/kg VO, una dosis al nacer y otra al 2 – 3 día, si necesito profilaxis con nerivirapina durante el parto.
Además los RN deben ser estudiados con PCR (y ELISA y Ag p24 por protocolo) a las 48 -72 horas, y con otra muestra de inmediato si fue positivo ya que con 2 positivas se confirma la infección, de ser negativo se realiza otra muestra a los 30 días y una tercera vez a los 3 a 4 meses de vida.
Para descartar la infección se necesitan 2 PCR negativos después de los primeros 15 días de vida.
Todas las madres VIH (+) confirmadas o en proceso de confirmación tienen PROHIBIDA la lactancia materna, reemplazar con sustitutos de leche materna y cortar la lactancia con cabergolina o bromocriptina.
La TARV en niños es muy eficaz, vuelve la CV indetectable e impide el deterioro inmunológico, sin embargo, no es capaz de erradicar el virus. La elección del esquema, el momento de inicio y otras decisiones son de resorte del especialista y deben ser llevadas a cabo en centros de referencia (servicio publico).
Fuentes
- Guías Nacionales de Neonatología, MINSAL, 2005 (Sífilis, CMV, toxoplasma, rubeola)
- Guías de Neonatología, Hospital de La Serena, 2012 (TORCH, CMV, toxoplasma, rubeola)
- Guía Perinatal, MINSAL, 2015 (Sífilis y VIH)
- Guia GES VIH/SIDA, MINSAL, 2013
Tomás Pérez-Luco A.
Anexos