Los anexos embrionarios son estructuras membranosas u órganos propiamente tales que desempeñan funciones específicas durante el embarazo, pero que no intervienen en la constitución estructural del embrión (salvo alantoides y saco vitelino) y que se originan desde el trofoblasto, el pedículo de fijación y el endometrio uterino. Son 7 estructuras: corion, decidua, amnios, cordón umbilical, saco vitelino, alantoides y placenta. Cada uno cumple importantes funciones durante la gestación, sin embargo, los de mayor relevancia en la clínica, y por ende los que se tratarán en este capítulo, son la placenta, el amnios y el cordón.
Formación de la placenta y anexos embrionarios
La placenta es un órgano complejo que se forma desde la decidua (modificación que sufre el endometrio gravídico), el corion y el amnios. Para su formación se suceden varias etapas y van apareciendo varias estructuras sucesivas. El punto de partida es el embrión en etapa de blastocisto, cuando ya podemos diferenciar un trofoblasto y un embrioblasto. A continuación se resumen brevemente los procesos.
Etapas de la placentacion
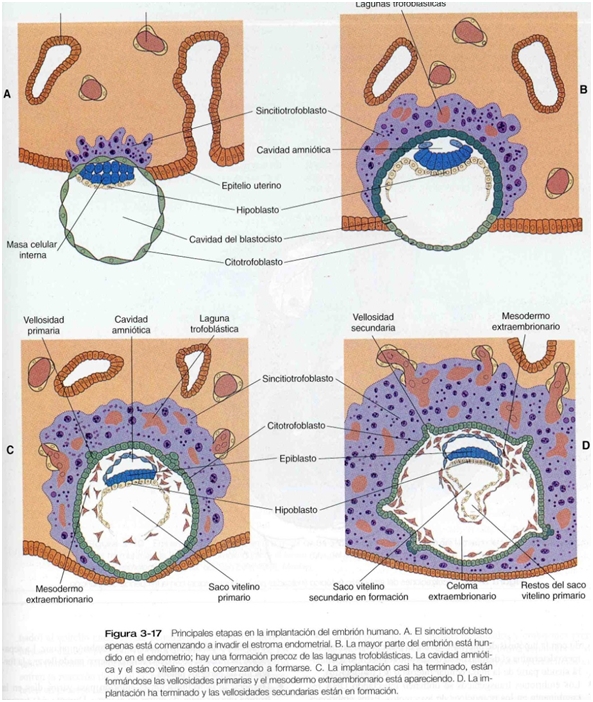
1-. Etapa prelacunar: comienza con la implantación del blastocisto y ocurre a los 6-7 días post fecundación. En esta etapa el trofoblasto se contacta con el epitelio endometrial y lo penetra. Mientras esto ocurre, el trofoblasto, muy activo proliferativamente, se diferencia en una capa en contacto directo con el tejido materno, el sinciciotrofoblasto), caracterizada por la fusión de las células vecinas, mientras que la superficie no en contacto se diferencia en el citotrofoblasto. El sinciciotrofoblasto va penetrando el endometrio y a la par crece a costa de fusión celular del trofoblasto en proliferación (ojo que sinciciotrofoblasto propiamente tal no prolifera).
2-. Etapa lacunar: el día 8 post fecundación aparecen vacuolas dentro del sinciciotrofoblasto que crecen y confluyen formando el sistema de lagunas, mientras que el sincicio entre ellas forma las trabéculas; de esta forma distinguimos tres capas: 1) placa coriónica primaria que mira hacia la cavidad del blastocisto, 2) sistema lacunar separado por las trabéculas y 3) la capa trofoblástica externa que mira hacia el endometrio. La penetración en esta etapa es tan importante, que el epitelio uterino se cierra por encima del sitio de implantación. En esta etapa también comienza la invasión del trofoblasto, responsable de la adaptación de los vasos sanguíneos maternos al embarazo y al anclaje de la placenta en desarrollo.
3-. Período vellositario: dada la invasión del trofoblasto, dentro las lagunas quedan atrapados capilares (y más adelante vasos de mayor calibre), por lo que se contacta por primera vez la sangre materna con el embrión (lo que comienza el día 13 post fecundación). El citotrofoblasto prolifera notablemente y con ello van creciendo las trabéculas en forma longitudinal, pero también crecen de forma transversal formando ramas de sincicio que protruyen hacia las lagunas formando las vellosidades primarias. En este momento, las trabéculas primitivas pasarán a llamarse troncos vellositarios, que si alcanzan la envoltura citotrofoblástica externa se denominan vellosidad de anclaje; mientras que las lagunas se denominan espacio intervelloso. Posteriormente, células del mesodermo extraembrionario invaden las vellosidades formando las vellosidades secundarias. De este mesodermo, alrededor del día 18-20 post fecundación empezarán a aparecer los primeros capilares fetales, y cuando esto suceda se hablará de vellosidades terciarias. Recién a la 5° semana post fecundación, el alantoides (que posee vascularización fetal), se fusiona con la placa coriónica estableciéndose la circulación fetoplacentaria.
 Barrera placentaria: estructuras que limitan el contacto entre la sangre materna y fetal. Está compuesta por una capa de sinciotrofoblasto que recubre las vellosidades, una capa de citotrofoblasto (células de Langhans; inicialmente continua, pero desde 2° y 3° trimestre discontinua) de citotrofoblasto, la lámina basal trofoblástica, el tejido conectivo y finalmente la lámina basal y endotelio fetal.
Barrera placentaria: estructuras que limitan el contacto entre la sangre materna y fetal. Está compuesta por una capa de sinciotrofoblasto que recubre las vellosidades, una capa de citotrofoblasto (células de Langhans; inicialmente continua, pero desde 2° y 3° trimestre discontinua) de citotrofoblasto, la lámina basal trofoblástica, el tejido conectivo y finalmente la lámina basal y endotelio fetal.
Cambios de las vellosidades en el embarazo
La estructura de las vellosidades terciaras cambia a lo largo del embarazo:
– Disminuye su diámetro desde 170 µm (primer trimestre) a 40 µm (tercer trimestre)
– Disminución del citotrofoblasto (y células de Langhans)
– El estroma cambia de laxo y rico en células de Hofbauer (histiocitos que regulan respuesta inmune de la madre) a escaso y denso con pericitos y fibroblastos
– El sinciciotrofoblasto se adelgaza y los núcleos del sincicio se acumulan formando los nudos sinciciales que cuando están presentes en el 30% de las vellosidades se habla de placenta de término
Formación del corion y la decidua
Corion
El corion corresponde a la unión del trofoblasto y el mesénquima extraembrionario, que desde los 14 días post fecundación se empiezan a formar las vellosidades coriales (mismas vellosidades que se hablaron en el apartado anterior). Esta estructura se ubica inmediatamente por fuera del amnios, estructura que contiene el saco ovular donde se encuentra el embrión. El corion será una de las estructuras que colabore en la formación de la placenta.
En el segundo mes, las arteriolas espiraladas ya han crecido, pero lo hacen de forma asimétrica, dando una irrigación mucho mayor por el polo basal del embrión, lo que permite que en esa donde se formen troncos vellositarios con ramificaciones primarias y secundarias, mientras que el resto entra en atrofia. El sector con troncos vellositarios y bien irrigado formará el corion frondoso (del que se originará la placenta), mientras que la zona menos irrigada se denomina corion liso o calvo.
Decidua
Endometrio modificado que rodea al embrión y que es modificado de forma importante por la interacción entre trofoblasto y endometrio. Posee glándulas hipertrofiadas en etapa secretora y que son importantes para la nutrición del embrión antes de la circulación fetoplacentaria y también posee abundantes células inmunesrelacionadas con la inmunotolerancia que se debe desarrollar.
Es posible distinguir en la decidua:
– Decidua basal, que es la que queda bajo el huevo implantado y que quedará parcialmente incluida en el disco placentario
– Decidua capsular, que queda entre el huevo y el “lumen” uterino (que queda sobre el huevo implantado)
– Decidua parietal que recubre el resto de la cavidad uterina. Entre la decidua capsular y parietal existe una cavidad virtual que a las 18 semanas se oblitera y forma la decidua vera
Placenta
La placenta es un órgano exclusivo y fundamental del embarazo, que realiza funciones claves para el feto desde un comienzo y hasta el final del embarazo, lo que explica que alteraciones de su funcionamiento sean causa de importantes problemas en el embarazo. En su formación participa el corion frondoso, la decidua basal y el amnios.
La placenta de término es un órgano discoide, plano, redondeado con un diámetro de 22 cm y un grosor de 2,5 cm, y un peso de 500 gramos (sin membranas ni cordón). Presenta dos superficies:
- Superficie fetal
- Superficie materna
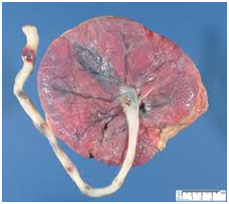
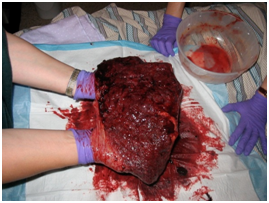
Circulación Placentaria
Durante las primeras semanas (y que tiene su peak las semanas 9 a 14) del embarazo, las células del trofoblasto extravelloso invaden las paredes vasculares reemplazando la íntima, muscular y elástica por material de tipo fibrinoide transformándolas en vasos de alto flujo y baja resistencia, permitiendo mantener un adecuado flujo para el feto.
Desde estas arterias, la sangre llega hasta los espacios intervellosos, sitio sin cubierta materna, por lo que se considera un sistema abierto. De estos espacios, la sangre converge hacia la base de la placenta donde se originan los vasos venosos de drenaje hacia las venas uterinas. Al contrario, el sistema fetal es un sistema cerrado en que hay arterias umbilicales que se ramifican hasta los capilares de las vellosidades coriales (donde ocurre el intercambio) y que luego convergen en la vea umbilical.
Funciones de la placenta
La placenta cumple múltiples funciones del feto, supliendo o apoyando a la mayoría de los sistemas del organismo. Las principales funciones son:
1-. Intercambio de productos entre la madre y el feto y barrera entre circulación materna y fetal
– Difusión simple de O2 y CO2
– Intercambio libre de agua
– Transporte por bombas o carrier de electrolitos
– Difusión facilitada de glucosa
– Transporte activo de aminoácidos
– Esterificación de ácidos grasos libres una vez traspasada la barrera
– Hormonas esteroidales pasan libremente, las tiroideas lentamente, mientras que las peptídicas no atraviesan
– Fármacos
2-. Funciones metabólicas
– Síntesis de colesterol, ácidos grasos y glucógeno
– Regulación metabólica
3-. Función endocrina: Participa en la síntesis de:
– βHCG: producida por sinciciotrofoblasto. Su principal función es mantener el cuerpo lúteo para producir progesterona y estrógenos. El peak de secreción está entre la 8° y 12° semana
– Lactógeno placentario: producido por trofoblasto intermedio y sinciciotrofoblasto. Promueve la producción de leche y además tiene funciones análogas a GH, aumenta disponibilidad de glucosa y aminoácidos en el feto y aumenta la síntesis de IGF, insulina, hormonas suprarrenales y surfactante pulmonar
– Progesterona: entre sus funciones destaca impedir las contracciones uterinas, mantener el endometrio en fase secretora (decidua) y promover la lactancia materna
– Estrógeno: función proliferativa sobre órganos reproductivos, aumenta tamaño uterino. Se produce a partir de la dihidroepiandrostenediona producida por la corteza suprarrenal fetal que previa metabolización hepática, es convertida en estriol por la placenta
– Relaxina: contribuye a la relajación del cérvix, la sínfisis púbica y los ligamentos durante el parto
– Otras: ACTH y derivadas (como melanocorticotropina, podría explicar la pigmentación en la embarazada o β-endorfina (opioide endógeno), CRF (factor liberador de corticotropina), inhibina (disminuye FSH materna), activinas (relacionadas con la implantación), GnRH, TRH
4-. Función inmunológica
– Traspaso de inmunoglobulinas tipo IgG, el que comienza a ser importante desde el segundo trimestre y llega a su peak hacia fines del embarazo
– Barrera inmunológica à la placenta impide la activación de una respuesta inmune en la madre induciendo tolerancia
5-. Otras
– Balance hídrico y regulación del pH
– Transferencia de calor
– Función hematopoyética (primeras semanas de gestación)
– Secreción de NO, adenosina
El sinciciotrofoblasto es el que produce HCG y el trofoblasto intermedio o extravellositario lactógeno placentario. La decidua secreta prolactina.
Cordón Umbical
Une el feto con la placenta. Tiene una longitud de 60 cm al término del embarazo y un diámetro de 1,5 cm. Contiene dos arterias y una vena (derivados del alantoides), rodeadas por tejido mesenquimático rico en miofibroblastos, colágeno y proteoglicanos (llamado gelatina de Wharton) y tapizado por epitelio del amnios. A veces puede producirse una arteria umbilical única (0,2-1%) lo que está asociado a malformaciones congénitas. Normalmente está inserto en la zona central o paracentral de la placenta, pero ocasionalmente lo hace en la periferia o francamente en las membranas ovulares lo que se denomina inserción velamentosa del cordón, lo que eleva el riesgo de sufrimiento fetal por desgarro de los vasos umbilicales al romperse las membranas (vasa previa).
Membranas ovulares
Envolturas del huevo. Compuestas por corion y amnios, las que están íntimamente adheridas entre ellas formando la membrana amniocoriónica, estructura avascular, que participa en transporte de solutos y síntesis de prostaglandinas (PG), importantes en el determinismo del parto.
Dentro del amnios, se encuentra el líquido amniótico cuyo volumen va desde los 30 ml a las 10 semanas de gestación hasta cerca de un litro hacia fines del embarazo. Entre sus funciones destaca amortiguar las sacudidas, impedir la adherencia del embrión al amnios y permitir los movimientos fetales. Se puede decir que es la orina fetal, sin embargo, gran parte de los desechos contenidos normalmente en la orina, son eliminados por la placenta en el feto y no por el riñón. Se habla de polihidroamnios con aumentos de líquido amniótico (más de 1.500 a 2.000 ml, principales causas son diabetes gestacional, idiopática y defectos congénitos del feto como atresia esofágica o anencefalia) y de oligohidroamnios a su disminución (<400 ml).
Referencias
- Sobrevia L, Casanello P. Placenta. Pérez-Sáncrez. Ginecología. Cuarta Edición
- Dra. H Vera. Clase Placenta 2014

