
Las infecciones virales cutáneas tienen con frecuencia manifestaciones clínicas, especialmente en niños. Las infecciones virales en la piel pueden ocasionar una amplia gama de manifestaciones, por lo que al realizar el diagnostico se debe considerar la globalidad de la presentación clínica del paciente. Los virus afectan la piel por tres rutas: inoculación directa, diseminación local desde un foco interno o infección sistémica. Las principales infecciones virales que afectan la piel se muestran en la siguiente Tabla.
|
Virus Enfermedad
Virus papiloma humano Verrugas Virus del molusco contagioso Molusco contagioso Virus herpes simplex tipo 1 Herpes oral y ocular Virus herpes simplex tipo 2 Herpes genital Virus varicella-zoster Varicela y Herpes zoster Enterovirus Herpangina, Pie-mano-boca, Exantemas Virus Sarampión Sarampión Virus Rubeóla Rubéola Virus herpes humano 6 Exantema Súbito Parvovirus B19 Eritema infeccioso |
En este curso se abordarán las verrugas, los moluscos contagiosos, los herpes simple y el herpes zoster.
VERRUGAS
Son causada por los virus papiloma humano (VPH), ampliamente distribuidos en el mundo y las infecciones ocurren en todas las edades. Existen más de 100 genotipos de VPH, algunos relacionados a neoplasias. Los VPH infectan epitelio escamoso en distintas partes del cuerpo, existiendo una especificidad de los diferentes genotipos de VPH por las localizaciones. La replicación de VPH está ligada al estado de diferenciación celular, por lo que el genoma viral persiste en las células basales y los viriones completos salen con las células superficiales, lo que facilita la transmisión viral a un contacto susceptible. En las lesiones benignas, el DNA viral se encuentra episomal al cromosoma celular, mientras que en las malignas, éste se integra al genoma celular.
Mecanismo de transmisión: traumas cutáneos menores, ITS, Parto y fomites, ya que se han encontrado en instrumental médico y ropa interior de pacientes. Se diseminan más con la humedad. También se han detectado en el humo y vapor del láser y electrocoagulador.
Incubación: 3 sem. a 12 meses (posiblemente más), promedio 3 meses.
Las verrugas cutáneas son comunes en niños mayores de 5 años, adolescentes y adultos.
Evolución de la infección: asintomática, verrugas benignas, lesiones recurrentes, lesiones resistentes al tratamiento, lesiones invasivas y cáncer. La mayoría de las verrugas regresan espontáneamente en 2 años, presumiblemente porque el individuo monta respuesta inmune celular. Pueden aumentar en tamaño y número en los inmunocomprometidos, embarazadas o portador de epidermodisplasia verruciforme (EV).
Existen cinco formas clínicas principales de verrugas causadas por VPH. Adicionalmente VPH es causante de papilomas laríngeos y tiene potencial oncogénico.
Las verrugas vulgares son pápulas sólidas escamosas o proyecciones callosas o de aspecto verrugoso, que frecuentemente se ven en dedos y manos, pero que pueden estar en cualquier zona del cuerpo, incluso en la mucosa, sin reacción inflamatoria perilesional. Pueden ser solitarias o múltiples y varían de pocos mm a mas de 1 cm. (VPH 2 y 4)
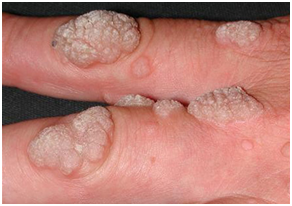 Figura 1: Verruga vulgar en dedos (Fuente: http://bit.ly/2mN4SZs)
Figura 1: Verruga vulgar en dedos (Fuente: http://bit.ly/2mN4SZs)
Las verrugas filiformes son una variante de la verruga común que tiene un tallo blando y múltiples proyecciones desde la superficie, o con aspecto de cuerno cutáneo. Frecuentemente aparecen en párpados, nariz y labios.
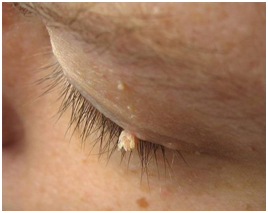 Figura 2: Verruga filiforme. (Fuente: http://bit.ly/2nsBV8O)
Figura 2: Verruga filiforme. (Fuente: http://bit.ly/2nsBV8O)
Las verrugas planas son pápulas levemente solevantadas, suaves y de color piel, comunes en la cara, brazos y rodillas. Verrugas planas masivas se presentan en pacientes con déficit en inmunidad celular. Un antecedente importante es el hecho que pueden variar de color de un día para otro y pueden producir prurito. Si el paciente se erosiona la zona, puede haber siembra como un signo de Koebner. (VPH 3 y 10).
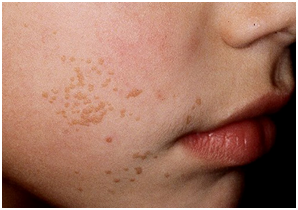 Figura 3: Verrugas planas en rostro. (Fuente: http://bit.ly/2n0LEk1)
Figura 3: Verrugas planas en rostro. (Fuente: http://bit.ly/2n0LEk1)
Las verrugas plantares se presentan frecuentemente en las zonas de apoyo y pueden ser dolorosas. Estas verrugas tienen ápices invertidos, presionados internamente al caminar. Pueden ser planas o ligeramente solevantadas y están cubiertas de piel gruesa hiperqueratotica, que al ser removida o hacer un shaving revela uno o varios puntos negros característicos, que representan capilares trombosados. Las verrugas plantares pueden estar en grupo (más frecuente en el inmunosuprimido) y son llamadas verrugas en mosaico, por su apariencia. (VPH 1).
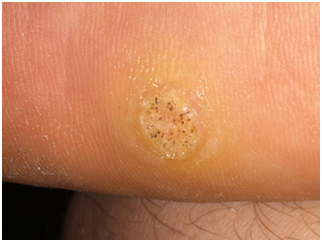 Figura 4: Verruga plantar. (Fuente: http://bit.ly/2mN8nPw)
Figura 4: Verruga plantar. (Fuente: http://bit.ly/2mN8nPw)
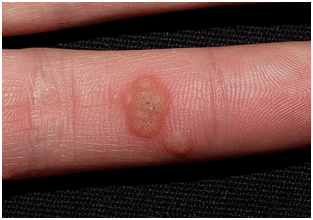 Figura 5: Verruga palmar. (Fuente: Propia).
Figura 5: Verruga palmar. (Fuente: Propia).
Las verrugas en mucosa genital se verán en la clase de ITS.
Epidermodisplasia verruciforme es un desorden raro que generalmente se inicia en la infancia y que puede ser familiar. Se caracteriza por lesiones diseminadas planas tipo verrugas y maculas rojizas, hiperpigmentadas o hipopigmentadas, también descritas como lesiones tipo pitiriasis versicolor. Frecuentemente ocurre una degeneración maligna de las lesiones hacia carcinoma in situ, con progresión a carcinoma de células escamosas en la 3a década de la vida.
Infección por VPH también puede ocurrir en mucosa oral y nasal. VPH 13 y 32. La hiperplasia epitelial focal (Enfermedad de Heck) es rara, y son nódulos elevados múltiples en la mucosa oral. VPH 2 puede dar verruga en mucosa y labio. VPH 6, 11 y 16 pueden dar papilomas en encías, mucosa oral, paladar blando y amígdalas.
Diagnóstico
El diagnóstico en fundamentalmente clínico. La biopsia en caso de estudio de displasia o neoplasia. VPH se puede detectar mediante ensayos de biología molecular, identificando el DNA, entre los cuales la PCR es la más sensible. La determinación del genotipo viral es útil para conocer el pronóstico de la lesión. También tiene una alta sensibilidad y especificidad el sistema de captura de híbrido, el cual podría ser útil como ensayo de rutina en clínica.
Diagnóstico diferencial
Principales diagnósticos diferenciales: Queratosis seborreica, nevus epidérmicos, nevus melanociticos, acrocordon, molusco contagioso, liquen plano, condiloma plano, CEC
Tratamientos utilizados
No existe un tratamiento 100% eficaz, ya que con cualquier tratamiento se presentan recurrencias. Los objetivos del tratamiento son: remover la verruga sin recurrencia, evitar cicatrices e inducir inmunidad a largo plazo. Se pueden utilizar:
1) Métodos destructivos; físicos y químicos: crioterapia, escisión electroquirúrgica, laser CO2. Podofilino, cantaridina.
2) Queratolíticos: Preparación de ácido salicílico + ácido láctico, para aplicación tópica diaria.
3) Inmunomodulación; imiquimod para aplicación tópica en mayores de 12 años.
Criterios de derivación
Pacientes con patologías cutáneas de base, inmunocomprometidos. Lesiones en placas extensas. Lesiones resistentes al tratamiento después de 2 meses. Lesiones de evolución clínica atípica.
MOLUSCO CONTAGIOSO
Es originado por el virus del molusco contagioso (VMC). Constituye una infección frecuente en la infancia, especialmente en menores de 5 años, aun que puede ocurrir a cualquier edad. En la actualidad se observa un aumento de molusco contagioso en pacientes sexualmente activos y en inmunodeficientes.
La transmisión ocurre por contacto directo y también es posible el contagio a través de fomites.
El período de incubación es de 2 a 7 semanas. El molusco contagioso se resuelve generalmente en forma espontánea entre 4 semanas hasta varios meses.
La manifestación clínica es una pápula de 1 a 5 mm., cupuliforme, blanca, rosada o color piel, con una umbilicación central. Generalmente se presentan entre 2 a 30 lesiones y también se pueden ver lesiones gigantes de 1 a 2 cm. Se localizan frecuentemente en cara, cuello, tronco y extremidades. Cuando se presentan en genitales, se debe investigar la posibilidad de abuso sexual, sin embargo la causa más común es la autoinoculación y se debe buscar en otros sitios.
Lesiones atípicas se observan comúnmente en pacientes con inmunocompromiso y en pacientes con SIDA la incidencia se eleva. Generalmente son cientos de lesiones grandes y profundas en la epidermis.
Los pacientes con dermatitis atópica podrían también estar mas predispuestos a infecciones por VMC más severas, posiblemente por la alteración de la barrera cutánea o bien por el uso de corticoides. En ellos se pueden observar reacciones eccematosas alrededor de las lesiones.
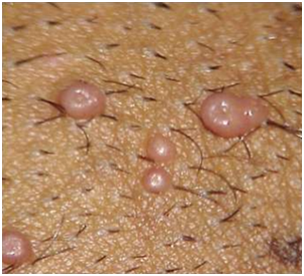 Figura 6: Molusco contagioso. (Fuente: http://bit.ly/2nsxzi8)
Figura 6: Molusco contagioso. (Fuente: http://bit.ly/2nsxzi8)
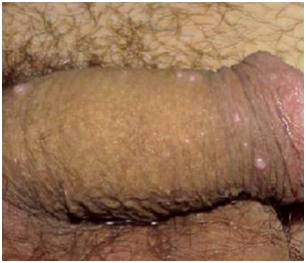 Figura 7: Molusco contagioso en pene (Fuente: Propia).
Figura 7: Molusco contagioso en pene (Fuente: Propia).
Diagnóstico
El diagnostico es clínico. En casos de duda diagnostica, se puede realizar biopsia.
Diagnósticos diferenciales
Principales diagnosticos diferenciales: verrugas, queratosis pilar, foliculitis, xantogranulomas juveniles, siringomas, criptococosis.
Tratamiento
El tratamiento se basa en la remoción de las lesiones: Curetaje, electrocoagulación, crioterapia. Uso de irritantes tópicos: cantaridina, tretinoina, ácido tricloroacetico.
Criterios de derivación
Lesiones multiples (pacientes con decenas o centenas de lesiones). Pacientes con patología de base cutánea. Pacientes inmunosuprimidos. Pacientes refractarios a tratamientos.
GINGIVOESTOMATITIS AGUDA – HERPES LABIAL
El VHS-1 está ampliamente distribuido en el mundo y sólo infecta a los humanos vía contacto directo con lesiones o con secreciones que contienen el virus. No tiene variación estacional. Principalmente infecta piel y mucosa facial, aun que también puede dar manifestaciones genitales. La infección por VHS-1 se adquiere generalmente durante la infancia (1 a 5 años) y la seroprevalencia es mayor en grupos poblacionales con nivel socioeconómico menor y en países subdesarrollados. En Chile la prevalencia en población adulta alcanza un 90%.
El virus ingresa inicialmente por la mucosa oral. Esta primoinfección es generalmente asintomática (70% infectados). En los casos sintomáticos se presenta una gingivoestomatitis herpética. El período de incubación varia de 2 a 20 días. Luego de la infección inicial en el epitelio, los virus contactan los terminales nerviosos sensitivos y persisten latentes en las neuronas ganglionares (trigémino). Frente a ciertos estímulos como: LUV, stress, trauma local, fiebre, infecciones, etc. el VHS-1 se reactiva manifestándose como un herpes labial o sólo excretándose en forma asintomática por la saliva. Las infecciones recurrentes son clínicamente menos severas que la primoinfección.
La gingivoestomatitis se inicia frecuentemente con fiebre y odinofagia, apareciendo vesículas dolorosas en labios, encías, mucosa oral y porción anterior de lengua y paladar duro. Las lesiones son friables, se ulceran y pueden sangrar con facilidad. Pueden presentarse adenopatías cervicales o submentonianas. La duración del cuadro clínico es de 10 a 14 días y la excreción viral persiste hasta la resolución de las lesiones.
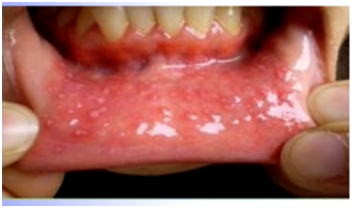 Figura 8: Gingivoestomatitis herpética. (Fuente: http://bit.ly/2n11UBI).
Figura 8: Gingivoestomatitis herpética. (Fuente: http://bit.ly/2n11UBI).
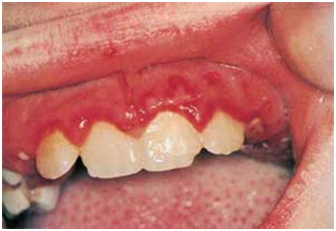 Figura 9: Gingivoestomatitis herpética: compromiso encías (Fuente: http://bit.ly/2nDpdom)
Figura 9: Gingivoestomatitis herpética: compromiso encías (Fuente: http://bit.ly/2nDpdom)
El herpes labial presenta dolor, ardor u hormigueo en la zona de recurrencia horas previas a la aparición de lesiones vesiculares. Estas se inician con una pápula, luego se forma una vesícula que se ulcera y se seca, con una resolución total en 5 a 7 días. Sin embargo el virus no se excreta más allá de 3 días. Se presenta generalmente en el borde del bermellón.
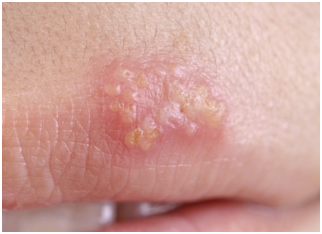 Figura 10: Herpes labial. (Fuente: http://bit.ly/2nsD1l9)
Figura 10: Herpes labial. (Fuente: http://bit.ly/2nsD1l9)
Las blefaritis herpéticas, frecuentemente se acompañan de conjuntivitis y/o queratitis, por lo que en estos casos, los pacientes siempre deben ser evaluados por un oftalmólogo. La queratitis herpética es la primera causa infecciosa de ceguera en la infancia.
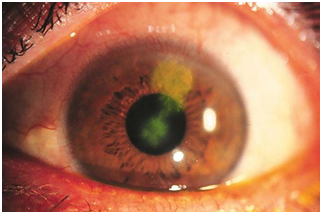 Figura 11: Queratitis herpética (Fuente: http://bit.ly/2nDuMD5)
Figura 11: Queratitis herpética (Fuente: http://bit.ly/2nDuMD5)
El panadizo herpético es frecuentemente manifestación cutánea de infección herpética en niños que mantienen uno o más dedos en su boca por la autoinoculación. Aparecen lesiones vesiculares periungueales, muy dolorosas y punzantes. A veces con una evolución recurrente.
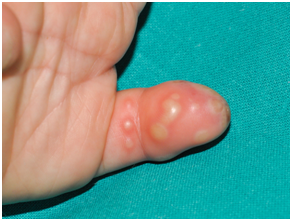 Figura 12: Panadizo herpético. (Fuente: http://bit.ly/2n15fAO)
Figura 12: Panadizo herpético. (Fuente: http://bit.ly/2n15fAO)
El eccema herpético ( o Erupción Variceliforme de Kaposi) es un desorden cutáneo debido a una primoinfección o a una recurrencia herpética en piel afectada por otra patología dermatológica de base. Se presenta en lactantes, niños y adultos, generalmente con dermatitis atópica. La erupción comienza como grupos de vesículas sobre piel alterada, que rápidamente se diseminan, monomorfas y que pueden volverse hermorrágicas, costrificadas y evolucionar a la ulceración, necrosis o sobreinfección bacteriana.
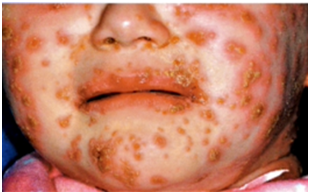 Figura 13: Eczema herpéticum (Fuente: Propia).
Figura 13: Eczema herpéticum (Fuente: Propia).
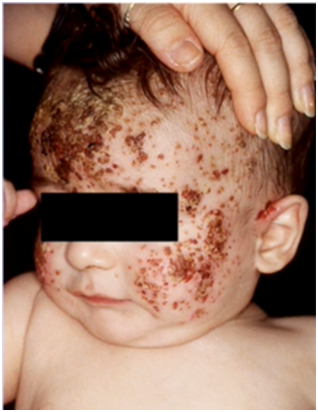 Figura 14: Eczema herpéticum (Fuente: http://bit.ly/2nDywom)
Figura 14: Eczema herpéticum (Fuente: http://bit.ly/2nDywom)
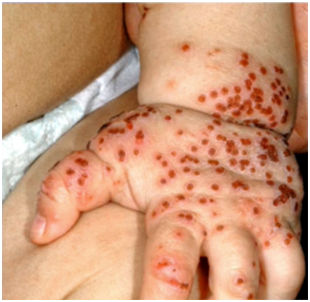 Figura 15: Eczema herpéticum (Fuente: Propia).
Figura 15: Eczema herpéticum (Fuente: Propia).
La infección por VHS es la principal causa infecciosa del Eritema multiforme o polimorfo menor (EM) y también puede precipitar un síndrome Stevens-Johnson.
Herpes neonatal
El VHS-2 origina principalmente infección genital y es el principal causante del herpes neonatal, transmitiéndose por el contacto directo con lesiones o con secreciones infectadas.
Es generalmente adquirido al momento del parto (85%), al contactar lesiones genitales maternas o secreciones maternas infectadas, existiendo un mayor riesgo de transmitirlo en la primoinfección genital materna (20 a 30%) que en una recurrencia genital (2 a 3%). Con menor frecuencia se contagian en el período postnatal (10%), por lesiones cutáneas maternas o del personal de salud (generalmente por VHS-1). En un bajo porcentaje (5%) se presentan infecciones in útero. Un 45% de los recién nacidos con herpes neonatal presentarán lesiones en piel, boca y/o ojos, un 35% presentará compromiso del sistema nervioso central y un 20% un herpes diseminado. Los niños infectados al momento del parto desarrollarán lesiones dentro de la primera o segunda semana de vida. Las lesiones en piel son vesiculosas o ampollares. Puede presentarse inicialmente sólo como ulceras orales o corneales.
Diagnósticos diferenciales
Principales diagnósticos diferenciales: (cualquier erupción vesículo-erosiva o ulcerativa) herpangina, pie-mano-boca, aftosis menor recurrente, impétigo, varicela, herpes zoster, fitofotodermatosis, reacción fija medicamentosa bulosa, paroniquia.
Diagnóstico
El diagnóstico de una infección herpética es frecuentemente clínico. Los exámenes de laboratorio nos permiten apoyar el diagnóstico (Test Zanck), certificarlo e identificar el tipo viral (IF,PCR). El Test de Zanck es un examen comúnmente usado y rápido, que identifica cambios citopáticos al identificar células gigantes multinucleadas. No permite diferenciar VHS de VVZ y su sensibilidad alcanza aprox el 60%. Los exámenes serológicos tienen utilidad en el diagnóstico de primoinfección, estudios de seroprevalencia y en la detección de embarazadas seronegativas con parejas seropositivas. La mayoría de los ensayos comerciales presentan una alta reactividad cruzada entre VHS-1 y VHS-2. La PCR es el examen de referencia (gold standard) en infecciones herpéticas mucocutáneas por su rapidez, sensibilidad y especificidad que alcanzan casi el 100%.
Tratamiento:
• Gingivoestomatitis herpética; Aciclovir 75 mg/K dividido en 5 tomas al dia. Máx 1g al dia. Por 7 a 10 dias. En mayores de 12 años, valaciclovir 1g c/12h por 10 dias.
• Herpes labial; valaciclovir 2g c/12h por un dia. Aciclovir 400mg c/8 h por 5 dias.
• Herpes neonatal; aciclovir endovenoso 60mg /K/ dia dividido cada 8h, por 14 a 21 dias según compromiso del SNC y luego mantención con aciclovir oral 300mg/mt2 cada 8h por 6 meses.
La eficacia de la formulación tópica es cuestionable y estudios de grandes series no muestran beneficio al utilizarlo, por lo que el tratamiento es principalmente oral o endovenoso (e.v.).
Criterio de derivación
Derivación de casos extensos y/o severos ej: eczemas herpéticos, inmunocomprometidos, y en el herpes neonatal. Y en casos de VHS resistentes al ACV en pacientes inmunocomprometidos. Casos con complicaciones 2ª, casos con mas de 6 recurrencias al año.
VARICELA-HERPES ZÓSTER
El virus varicella-zoster es el agente causal de la varicela y del herpes zoster, patologías que representan la primoinfección y la reactivación viral. La varicela es una enfermedad generalizada, altamente contagiosa, de curso benigno en la infancia y se presenta generalmente en menores de 10 años, en los meses de fines de invierno e inicio de la primavera. Se adquiere la infección desde un individuo que cursa la varicela o un herpes zoster. El virus ingresa por vía respiratoria, multiplicándose en la mucosa del aparato respiratorio. Luego origina una viremia primaria, llegando al sistema retículo endotelial y luego un viremia secundaria con la cual alcanza sus órganos blanco (piel, SNC y pulmones). A partir de las lesiones en piel, el VVZ ingresa a los terminales nerviosos sensitivos y establece latencia en neuronas. Su período de incubación es de 11 a 21 días.
Clínicamente se manifiesta con lesiones maculoeritematosas que progresan a vesículas y luego a costra. Se observan todos los estados a la vez. En las mucosas se presentan erosiones, secundarias a la rápida rotura de vesículas. El paciente es contagioso desde 2 días antes hasta 5 días después de iniciada la erupción, o hasta que todas las lesiones formen costra.
En la embarazada la varicela puede tener un curso agresivo y puede ser transmitido vía transplacentaria al feto (varicela congénita). Existe mayor riesgo durante el 1er trimestre del embarazo. El riesgo de que una embarazada con varicela transmita la infección al feto es de 1 a 2%. Cuando la embarazada presenta varicela desde, 4 días antes hasta 2 días después del nacimiento, el recién nacido no posee anticuerpos maternos protectores por lo que puede desarrollar una varicela neonatal severa, que se presenta 5 a 10 días después de nacido.
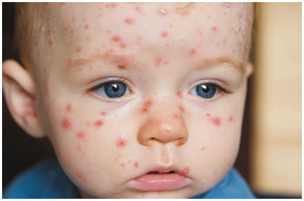 Figura 16: Varicela (Fuente: http://bit.ly/2nDvdxn)
Figura 16: Varicela (Fuente: http://bit.ly/2nDvdxn)
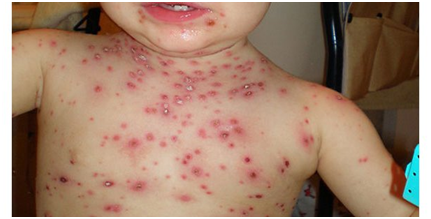 Figura 17: Varicela (Fuente: http://bit.ly/2mN6xhG)
Figura 17: Varicela (Fuente: http://bit.ly/2mN6xhG)
Generalmente, en mayores de 60 años (que hayan sido infectados por el VVZ), se presenta el herpes zoster. Este se inicia con parestesia, prurito o dolor en un dermatoma, 1 a 3 días antes de que se presenten las lesiones vesiculosas, sobre un fondo eritematoso, de iguales características clínicas a las descritas para varicela, que se forman por 2 a 5 días. Luego evolucionan a pústulas y costras en un período de 2 a 3 semanas.
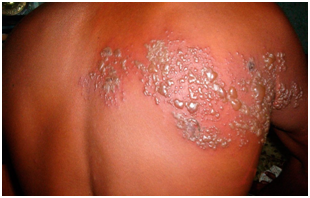 Figura 18: Herpes zóster en inmunocomprometido. (Fuente: Propia).
Figura 18: Herpes zóster en inmunocomprometido. (Fuente: Propia).
Con frecuencia se observa compromiso del trigémino en su rama oftálmica, o de T3 a L4. La mayor complicación del herpes zoster es el manejo de la neuralgia post herpética (NPH).
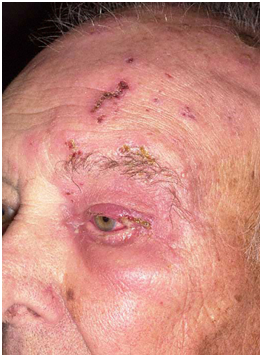 Figura 19: Herpes zóster oftálmico (Fuente: http://bit.ly/2nWOCp1)
Figura 19: Herpes zóster oftálmico (Fuente: http://bit.ly/2nWOCp1)
Diagnóstico
El diagnóstico de la infección por VVZ generalmente es clínico. Frente a situaciones en que se requiere apoyo de laboratorio, se puede realizar: Test de Zanck del fondo de las vesículas (rápido pero poco sensible y no diferencia de VHS), o PCR, que es una técnica rápida, muy sensible y específica.
Tratamiento
El tratamiento de las infecciones por VVZ se realiza con Aciclovir (ACV) o su prodroga valaciclovir. El herpes zoster se trata con valaciclovir 1 g c/8h por 7 dias o acv 800 mg 5 veces al día por 7 días. En algunos países está disponible la gammaglobulina hiperinmune (VZIG) para el tratamiento de pacientes inmunocomprometidos, embarazadas, recién nacidos y prematuros expuestos a la infección.
La vacuna antivaricela desarrollada en Japón y administrada desde 1987 es una vacuna a virus atenuado, indicada en niños entre 12 y 18 meses de edad. La vacuna anti herpes zoster tiene iguales características pero su concentración viral es mayor y está indicada una dosis en adultos desde los 50 años.
Criterios de derivación
Los casos severos de herpes zoster que comprometan mas de un dermatomo, o hemorrágicos, o que comprometen rama oftálmica, deben ser derivados.

