3. Anticoncepción Hormonal
Introducción
Los métodos de anticoncepción hormonal contribuyen en forma muy importante a evitar embarazos no deseados y a una mejor salud reproductiva de la población, ya que tienen una elevada eficacia anticonceptiva y porque son usados por gran número de mujeres en todo el mundo.
Existen diferentes métodos anticonceptivos hormonales que utilizan distintas vías para la administración de los distintos esteroides. Algunos actúan por vía sistémica por lo que tienen efectos sobre otros órganos, de distinta magnitud según los esteroides usados, la dosis, y la vía de administración. Los métodos anticonceptivos hormonales son:
A. Anticonceptivos combinados de estrógeno y progestágeno
A.1. Anticoncepción combinada oral: píldoras monofásicas y multifásicas
A.2. Anticoncepción combinada inyectable mensual
A.3. Anticoncepción combinada en anillo vaginal
A.4. Anticoncepción combinada en parche transdérmico
B. Anticonceptivos de progestágeno solo
B.1.- Anticoncepción oral de progestágeno solo
B.2.- Progestágeno inyectable de acción prolongada
B.3.- Implantes subdérmicos de acción prolongada
B.4.- Anillo vaginal de progesterona
C. Anticoncepción hormonal de emergencia
C.1. Píldoras de levonorgestrel
C.2. Píldoras combinadas (Método de Yuzpe)
3.1. Anticonceptivos combinados de estrógeno y progestágeno
Los anticonceptivos hormonales combinados (AHC) tienen similar eficacia anticonceptiva y mecanismo de acción. Su acción se ejerce por vía sistémica sobre los centros reguladores de la actividad gonadal, sobre el aparato reproductivo de la mujer y también sobre los receptores esteroidales de órganos que no forman parte del sistema reproductivo, lo que se asocia con los efectos beneficiosos y adversos. Difieren principalmente en cuanto a los esteroides usados y la vía de administración por lo que algunos efectos adversos son diferentes para cada tipo de AHC
Eficacia anticonceptiva
Los AHC tienen una elevada eficacia anticonceptiva si se usan correctamente y la tasa de embarazos observada más baja de estos métodos es de 0.3 por 100 años mujer. Sin embargo, la tasa de embarazos durante el uso típico es más alta y varía entre 3 y 8 por 100 años mujer. Esta menor eficacia se asocia generalmente a uso incorrecto. En el caso de los ACO, esto ocurre generalmente por olvido de ingerir la píldora, vómitos o diarrea concomitante, o interacción con algunas drogas. La usuaria con sobrepeso no presenta mayor riesgo de embarazo que la usuaria de peso normal.
Mecanismo de acción
El mecanismo de acción de los AHC es la inhibición de la ovulación. Se inhibe la producción de los factores de liberación de gonadotrofinas en el hipotálamo, con la consiguiente inhibición de la liberación de FSH y LH en la hipófisis y la abolición del pico pre-ovulatorio de gonadotrofinas. Por lo tanto, no hay desarrollo folicular y se inhibe la ovulación. Por este mecanismo de acción, los ACO se han llamado también “anovulatorios”. Los progestágenos actúan también sobre las glándulas secretoras del cuello uterino y alteran la constitución del moco cervical haciéndolo impenetrable al paso de los espermatozoides.
Criterios Médicos de Elegibilidad de la Organización Mundial de la Salud
Categoría 4: En esta categoría se clasifican condiciones en que el uso de ACO representa un riesgo inaceptable para la salud:
– Lactancia durante las primeras 6 semanas post-parto
– Mujeres no amamantando < 21 días postparto con otros factores de riesgo para enfermedad tromboembólica (categoría 3/4)
– Edad mayor de 35 años más tabaquismo sobre 15 cigarrillos/día
– Hipertensión arterial severa (sistólica ≥160 o diastólica ≥100) o asociada a daño vascular
– Historia o presencia de trombosis venosa profunda o embolia pulmonar
– Trombosis venosa profunda o embolia pulmonar en terapia anticoagulante establecida
– Cirugía mayor con inmovilización prolongada
– Cardiopatía isquémica (historia o enfermedad actual)
– Accidente vascular cerebral (historia o enfermedad actual)
– Cardiopatía valvular complicada (hipertensión pulmonar, riesgo de fibrilación auricular, historia de endocarditis bacteriana subaguda)
– Migraña con aura (todas las edades)
– Factores múltiples de riesgo cardiovascular tales como edad mayor, fumar, diabetes e hipertensión (condición que en algunos casos puede estar en categoría 3)
– Cáncer de mama actual
– Diabetes con nefropatía o neuropatía o retinopatía o con enfermedad vascular o con más de 20 años de duración
– Hepatitis viral activa
– Adenoma hepatocelular o tumor hepático maligno
– Cirrosis hepática descompensada
– Mutaciones trombogénicas conocidas (factor V de Leyden, mutación de protrombina, proteína S, proteína C, y deficiencias antitrombina)
– Lupus eritematoso sistémico con anticuerpos antifosfolípidos (+) o si se desconoce la presencia de estos.
Evaluación de la potencial usuaria
Las mujeres jóvenes sanas, no fumadoras, no necesitan exámenes previos. En las mujeres adultas, es importante controlar la presión arterial y descartar ictericia y signos de trombosis venosa profunda. Los análisis de laboratorio sólo se justifican si la mujer pertenece a una categoría de riesgo en la que estos se requieran.
En ausencia de patologías que contraindiquen el uso del método, la mujer puede iniciar el método sin necesidad de otra evaluación previa. Sin embargo, es buena práctica desde el punto de vista de salud de la mujer evaluar otros aspectos clínicos antes o poco después de iniciado el uso, mediante anamnesis y examen físico que incluya control de peso, presión arterial, examen ginecológico y mamario y frotis cervical para Papanicolaou.
Seguimiento
Se recomienda un control a los dos o tres meses de comenzar el método, para evaluar la respuesta inicial. Se debe recomendar a las mujeres consultar fuera de los controles programados en caso de problemas o dudas o si presentan síntomas. Si hay amenorrea, goteo o irregularidades menstruales se debe reforzar la orientación y evaluar la necesidad de cambiar método. Como a toda mujer en edad reproductiva, se debe recomendar un control periódico de salud que incluya presión arterial y citología de cuello uterino en los intervalos recomendados.
3.1.1 Anticoncepción combinada oral
La anticoncepción combinada oral (ACO) o píldora combinada es uno de los métodos más estudiados y se estima que son usados por más de 90 millones de mujeres en edad fértil en todo el mundo. La mayoría de las usuarias evitan embarazos no deseados usando este método sin riesgo para su salud y sin efectos secundarios, aunque algunas mujeres tienen mayor riesgo de presentar ciertas enfermedades, especialmente cardiovasculares.
Cada píldora de ACO contiene un estrógeno y un progestágeno (o progestina) sintéticos en dosis variable de acuerdo a la formulación del preparado comercial. El estrógeno sintético más utilizado es el etinil estradiol, que es metabolizado en el hígado y tiene una vida media de 24 a 28 horas. Según su formulación, existen monofásico y multifásicos, según la concentración de esterioides en cada píldora. No hay evidencias en que los multifásicosde que sean mejores o más inocuos que los monofásicos, y son habitualmente más caros.
Efectos beneficiosos no anticonceptivos
– Reducción importante del riesgo de presentar cáncer de endometrio: Se ha demostrado una disminución de 50% del riesgo de cáncer de endometrio con el uso de ACO, efecto que persiste por más de 20 años después de la discontinuación
– Reducción importante del riesgo de presentar cáncer de ovario: Se ha demostrado una reducción del riesgo de cáncer de ovario con el uso de ACO, siendo el riesgo relativo (RR) alrededor de 0.7 en comparación con el de las no usuarias. La protección aumenta con el tiempo, llegando a un RR de 0.2 a los 10 años y se mantiene por décadas después de la discontinuación.
– Reducción importante del riesgo de embarazo ectópico: las usuarias de ACO tienen 10 veces menor riesgo de tener un embarazo ectópico que las que no emplean anticoncepción.
– Reducción y regulación de los sangrados uterinos y reducción de la anemia ferropriva: Las modificaciones del endometrio causadas por los ACO se asocian a sangrados más escasos y a niveles de hierro plasmático más elevados en comparación con las no usuarias
– Disminución del riesgo de presentar quistes ováricos funcionales: el riesgo de desarrollar quistes ováricos foliculares en las usuarias de ACO es la mitad del riesgo de las mujeres que usan anticoncepción no hormonal
– Disminución del riesgo de pérdida de densidad ósea: Después de los 35 años de edad se puede observar un retardo de la desmineralización del hueso con el uso de ACO porque la densidad ósea en esta etapa de la vida es mayor en usuarias que en no usuarias. Sin embargo, las adolescentes que usen preparados con 20 mcg de etinil estradiol durante un tiempo prolongado, pudieren tener un efecto deletéreo sobre la masa ósea.
Efectos adversos menores
Los efectos colaterales de la ACO se presentan en una proporción baja de usuarias. La cefalea es el más frecuente, seguido por náuseas, aumento de peso, acné, mastalgia, edema, flujo vaginal inespecífico y tensión premenstrual. También puede presentarse irritabilidad, disminución de la libido y ánimo depresivo. Al igual que en el embarazo, puede presentarse cloasma en algunas mujeres. Además, se producen cambios en el endometrio que determinan tanto los sangrados cíclicos como los sangrados intermenstruales y otras alteraciones de los sangrados uterinos que se observan ocasionalmente.
Efectos adversos severos
El uso de ACO se asocia a algunas patologías, siendo especialmente importantes las relacionadas al aparato cardiovascular. Sin embargo, el riesgo de muerte por todas las causas es similar para las mujeres que han usado ACO y las que nunca los han usado.
Es raro que las mujeres jóvenes, usuarias de ACO, presenten patología cardiovascular arterial; pero pueden presentar un discreto incremento del riesgo de enfermedad tromboembólica, sobretodo con el uso de Gestodeno. En mujeres de más edad, especialmente en las mayores de 40 años, el uso de ACO se asocia a un mayor riesgo de patología arterial cuando existen otros factores de riesgo, como hipertensión y consumo de cigarrillo.
Tabla 3.1.- Riesgo relativo1 de enfermedad arterial vascular según uso de anticonceptivos combinados orales e historia de hipertensión. Datos de países en desarrollo.

Tabla 3.2.- Riesgo relativo1 de enfermedad arterial vascular según uso de anticonceptivos combinados orales y consumo de cigarrillo2. Datos de países en desarrollo.

Cáncer
– Cáncer de mama: Las usuarias de ACO que contienen 30 mcg EE o más tienen leve aumento de riesgo de cáncer de mama (riesgo relativo 1.24), el que disminuye paulatinamente al suspender su uso de modo que diez años después de la discontinuación, el riesgo es igual al de las mujeres que nunca emplearon el método.
– Cáncer cérvico-uterino: Estudios recientes sugieren que el uso de ACO por más de 5 años se asocia con un leve aumento (RR 1.9, IC 1.7-2.1) del riesgo de carcinoma escamoso del cuello uterino en mujeres portadoras del virus papiloma humano oncogénico. La asociación disminuye al suspender los ACO y es muy débil después de 10 años de su discontinuación. Por lo tanto, el uso prolongado de ACO merece especial monitoreo por parte de programas de tamizaje de CaCU.
– Enfermedades hepáticas: La ictericia colestásica se observa con más frecuencia en usuarias de ACO, especialmente en mujeres con antecedentes de colestasia gravídica. Estos cambios son reversibles al suspender el método (24). Además se ha observado un riesgo mayor de desarrollar adenomas hepatocelulares benignos, lo que ocurre con muy baja frecuencia (63).
– Lupus eritematoso (LES): Las personas con LES tienen un riesgo mayor de cardiopatía isquémica, accidente cerebrovascular y tromboembolismo venoso ya que los anticuerpos antifosfolípidos están asociados con un mayor riesgo de trombosis arterial y venosa. Por esto, los ACO no deben usarse en mujeres con LES que tienen anticuerpos antifosfolípidos positivos o si no se conoce su valor (64).
Recuperación de la fertilidad
Seis meses después de discontinuar el método, el 99% de las mujeres ya han recuperado los ciclos menstruales. A los dos años después de suspendido el uso, las tasas de embarazo son de 90% o más. No hay relación entre tiempo de uso y el intervalo hasta la recuperación de la fertilidad. Los anticonceptivos orales combinados no producen infertilidad
Elección del anticonceptivo combinado oral
Se recomienda comenzar con píldoras monofásicas que contengan 30 mcg o menos de etinilestradiol y levonorgestrel. Los progestágenos de tercera generación (desogestrel, gestodeno, drosperinona) están asociados a un mayor riesgo de enfermedad tromboembólica, lo que debe informarse a la mujer, en especial si se trata de mujeres nulíparas. Las píldoras con 50 mcg de etinilestradiol deben considerarse sólo para casos especiales como el uso de drogas que interactúan con la ACO como ciertos anticonvulsivantes y rifampicina.
La ACO debe iniciarse entre el 1º y 5º día del ciclo menstrual, aunque se podrían comenzar más tarde si hay seguridad de que la mujer no está embarazada. Si se comienza después del quinto día del ciclo debe recomendarse un método de barrera o abstinencia durante los primeros siete días de uso.
3.1.2 Anticoncepción combinada inyectable mensual
Alrededor de 5 millones de mujeres utilizan inyectables combinados mensuales sintéticos (ACI) en el mundo y su uso se ha difundido principalmente en China, algunos países de América Latina e India. En Chile existen dos productos que han demostrado beneficios y ventajas con relación a otros inyectables mensuales:
– Presentación con 25 mg de acetato de medroxiprogesterona (AMP) y 5 mg de cipionato de estradiol (CE)
– Presentación con 50 mg de enantato de noretisterona (EN) y 5 mg de valerato de estradiol (VE) }
Después de la administración de estos inyectables se observa una elevación máxima del estradiol endógeno, que decae dentro de las primeras dos semanas, lo que se asocia a un sangrado uterino por deprivación. La progesterona plasmática se mantiene baja y solo se detectan concentraciones compatibles con ovulación a los 59 a 80 días después de la inyección. Se ha comprobado que los dos preparados inhiben la maduración folicular y la ovulación por más de 30 días.
La primera inyección debe administrarse entre el 1° y 7° día del ciclo menstrual, aunque podría comenzarse más tarde si se está segura/o que la mujer no está embarazada
Efectos adversos
Efectos adversos menores: Son similares a los observados con la píldora combinada.
Efectos adversos severos: Los estudios a corto plazo señalan poco efecto de los ACI sobre la presión arterial y la coagulación. No hay estudios epidemiológicos que permitan describir efectos adversos severos poco frecuentes, y se presume que son semejantes a los de las píldoras combinadas.
Efectos metabólicos: Sólo se han observado cambios menores en el metabolismo de los lípidos, que desaparecen a los tres meses después de la suspensión del anticonceptivo
Retorno de la fertilidad
La función ovárica se recupera rápidamente al discontinuar el uso de los inyectables combinados mensuales. El 78% de las mujeres ovula en los primeros 6 meses y 83% de las mujeres se embarazan al año de suspensión del anticonceptivo.
3.1.3 Anticoncepción combinada en anillo vaginal
El anillo vaginal combinado (AVC) actualmente en uso libera por día 15 mcg de etinil estradiol (EE) y 120 mcg de etonogestrel (ENG). Las concentraciones plasmáticas se mantienen estables por alrededor de 5 semanas. Es un dispositivo flexible que mide 54 mm de diámetro externo y 4 mm de sección transversal y está hecho de evatane. Las concentraciones plasmáticas se mantienen estables por alrededor de 5 semanas.
El primer anillo vaginal se inserta el primer día del ciclo menstrual, se mantiene el anillo en la vagina durante 21 días (3 semanas) y posteriormente se retira. La mujer se mantiene 7 días sin anillo, tiempo durante el cual ocurrirá el sangrado por deprivación hormonal. Después de 7 días del retiro, se inserta otro anillo por otros 21 días y así sucesivamente. El retorno de la ovulación después del retiro del anillo es rápido con un promedio de 19 días.
Efectos adversos
Los efectos adversos menores son similares a los observados con ACO siendo los más frecuentes la cefalea y la congestión mamaria. Presentan menos nausea, acné, cambios del ánimo y desórdenes de sangrado pero más molestias vaginales incluyendo vulvovaginitis, flujo vaginal y leucorrea. Un estudio ha reportado que el riesgo de enfermedad tromboembólica es más elevado en usuarias de AVC siendo el riesgo relativo 6.5 (IC95%: 4.7 – 8.9) en comparación con las no usuarias y de 1.9 (IC: 1.3 – 2.7) en comparación con usuarias de ACO con levonorgestrel
3.1.4 Anticoncepción combinada en parche transdérmico
Es un sistema anticonceptivo transdérmico que libera 20 mcg de EE y 150 mcg de NGM al día. Las zonas de aplicación recomendadas son el tórax, glúteos, abdomen y parte superior externa de los brazos. Para evitar irritación de la piel, se recomienda no aplicar el nuevo parche exactamente en el mismo lugar, ni en zonas donde recientemente se hayan aplicado cremas, maquillajes u otros productos.
Se debe iniciar su uso aplicando el primer parche durante las primeras 24 horas de la menstruación. Posteriormente debe cambiarse el parche cada 7 días durante tres semanas consecutivas hasta completar 21 días (3 parches). No se debe aplicar parche durante la cuarta semana, período en que se produce el sangrado por deprivación hormonal. Después de 7 días sin parche se comienza nuevamente la aplicación.
Efectos adversos
En comparación con las usuarias de ACO, presentan más congestión mamaria, dismenorrea, nausea, y vómitos. Un estudio ha reportado que el riesgo de enfermedad tromboembólica es más elevado en usuarias de PTC siendo el riesgo relativo 7.9 (IC95%: 3.5 -17.7) en comparación con las no usuarias y de 2.3 (IC: 1.0 – 5.2) en comparación con usuarias de ACO con levonorgestrel.
3.2 Anticonceptivos de progestágeno solo
Los anticonceptivos con progestágeno solo o progestina sola (APS) son usados por un número creciente de mujeres, particularmente en el período de lactancia o por mujeres que deben evitar el uso de estrógenos. Los métodos de progestágeno solo son adecuados para las mujeres que presentan condiciones que excluyen el uso de estrógenos.
Pueden usarse durante la lactancia, comenzando después de las 6 semanas postparto, ya que no afectan la duración de la lactancia ni el crecimiento de las/los lactantes (1). Su uso está asociado a una prolongación de la amenorrea post-parto.
En general, no tienen efectos cardiovasculares adversos y tienen escasos efectos metabólicos. Los efectos colaterales son pocos, pero todos los APS modifican la función ovárica y el endometrio y provocan sangrados irregulares.
Tabla 4.- Comparación entre las vías de administración de los anticonceptivos de progestágeno solo

Mecanismo de acción anticonceptiva
El mecanismo de acción de los métodos de progestágeno solo tiene similitudes y diferencias de acuerdo al esteroide usado y a la vía de administración. Todos estos métodos reducen la cantidad del moco cervical, e inhiben la penetración de los espermatozoides impidiendo así la fecundación. La mayoría de las píldoras de progestágeno solo y los implantes de levonorgestrel inhiben la ovulación en el 50% a 60% de los ciclos. Las píldoras y el implante de etonogestrel, y los inyectables, que liberan dosis más altas de esteroides, prácticamente siempre inhiben la ovulación
Efectos adversos
Los APS determinan pocos problemas serios de salud ya que no contienen estrógenos. El más frecuente de los efectos adversos menores son las alteraciones menstruales, lo más frecuente son ciclos cortos con sangrado intermenstrual y goteo. Todos los progestágenos producen cambios en el endometrio, lo que provoca alteración de los sangrados uterinos que incluyen cambios en su periodicidad, duración y cantidad. Los sangrados irregulares y/o amenorrea, son la principal causa de discontinuación del uso de estos anticonceptivos. Otros son similares a los producidos por la ACO pero menos frecuentes y dependen del esteroide y la vía de administración.
Criterios Médicos de Elegibilidad de la Organización Mundial de la Salud
Categoría 4: Sólo el cáncer de mama actual se encuentra en esta categoría por representar un riesgo inaceptable para la salud.
Categoría 3: Las condiciones en que los riesgos son mayores que los beneficios difieren según la vía de administración del método:
– Lactancia en las primeras seis semanas post-parto
– Presencia de trombosis venosa profunda o embolía pulmonar
– Sangrados vaginales inexplicados (excepto para las píldoras)
– Antecedente de cáncer de mama (sin evidencia de enfermedad por 5 años)
– Cirrosis descompensada
– Tumores hepáticos (adenoma hepatocelular, hepatoma maligno)
– Lupus eritematoso sistémico con anticuerpos antifosfolípidos (+) o si se desconoce la presencia de estos.
– La categoría 3 se aplica a migraña con aura (en todas las edades), si aparece durante el uso del método
Evaluación de la potencial usuaria y Seguimiento
Misma evaluación y seguimiento que para la usuaria de Anticoncepción Combinada.
Si la mujer quiere usar píldoras de progestágeno solo y debe recibir tratamiento con ciertos anticonvulsivantes, antibióticos o terapia antirretroviral con inhibidores de la proteasa reforzados con ritonavir, debe recomendarse el uso de otros métodos anticonceptivos. Si estas píldoras representan la única alternativa posible, se debe recomendar protección adicional mientras usa el medicamento.
3.2.1 Píldoras de Progestágeno solo
Los anticonceptivos orales de progestágeno solo (AOPS) o píldoras de progestágeno solo (PPS) disponibles en Chile son: linestrenol 0.5 mg/día; levonorgestrel 30 mcg/día y desogestrel 75 mcg/día.
Se recomienda iniciar la ingesta entre el 1o y 5o día del ciclo menstrual, aunque puede hacerlo más tarde si la mujer está segura de no estar embarazada. En ese caso, debe usar protección adicional al menos por 48 horas (3). Durante la lactancia se recomienda comenzar después de 6 semanas post-parto y continuar sin interrupción mientras dure el amamantamiento. Una vez finalizada la lactancia, se recomienda continuar tomando la píldora hasta el inicio de la menstruación que sigue al destete. En ese momento se debe decidir continuar o cambiar de método anticonceptivo.
Eficacia anticonceptiva
Durante la lactancia, la tasa de embarazo durante uso correcto de las píldoras de progestágeno solo es 0.5 por 100 años-mujer, y de 1 por 100 años-mujer durante uso típico. Se estima que las tasas de embarazo son más altas en mujeres que no están amamantando, 6-8 por 100 años-mujer durante uso típico, y en mujeres menores de 35 años. El riesgo de embarazo ectópico en una usuaria de AOPS es menor que el de la población general que no usa anticoncepción, dada la alta eficacia anticonceptiva del método. Sin embargo, cuando se produce un embarazo en usuarias de estas píldoras, éste tiene más probabilidades de ser ectópico que un embarazo que ocurre por falla de otros métodos o en mujeres sin anticoncepción.
Efectos adversos
Además de los síntomas y alteraciones de los sangrados ya descritos, comunes a los APS, ocasionalmente se detectan folículos persistentes o quistes foliculares en el examen ginecológico, los que habitualmente son asintomáticos y regresan espontáneamente en 30 a 60 días con o sin interrupción del método.
3.2.2 Progestágenos Inyectables de acción prolongada
En Chile está disponible el acetato de medroxiprogesterona de depósito en dosis de 150 mg (AMPD) para uso por vía intramuscular cada 3 meses, la formulación inyectable más usada en el mundo. La primera inyección puede colocarse los primeros 7 días de iniciada la menstruación; en la primera semana post-aborto; a las 6 semanas post-parto si la mujer está en lactancia; o en otros momentos si la mujer no está embarazada. La vía de administración es la intramuscular con las precauciones de asepsia habituales. Posteriormente, debe administrarse AMPD cada 90 días.
El uso prolongado de los progestágenos inyectables disminuye la pérdida de sangre menstrual y previene la anemia por deficiencia de hierro. Además disminuye la incidencia de dismenorrea y enfermedad inflamatoria pélvica. AMPD reduce en 60% la incidencia de cáncer de endometrio).
Eficacia anticonceptiva
Los progestágenos inyectables de acción prolongada son altamente eficaces, siendo la tasa de embarazo de alrededor de 0.3 por 100 años-mujer durante el primer año de uso correcto y de 3 por 100 años-mujer durante el uso típico.
Efectos adversos
Se han reportado efectos colaterales similares a los presentados durante el uso de ACO pero de menor prevalencia como cefalea, mareos, irritabilidad, aumento de peso, disminución de la libido y depresión en mujeres predispuestas. Pueden afectar el metabolismo de los hidratos de carbono y tener un efecto discreto sobre los lípidos aumentando la respuesta a la insulina.
Masa ósea: se ha observado una menor densidad ósea durante el uso de DMPA, lo que se debe a la intensa inhibición de la producción endógena de estrógenos. Esto indica que debe tenerse cautela en el uso de este inyectable en mujeres menores de 18 años o mayores de 45 años.
Cáncer: El riesgo de cáncer es similar al riesgo presentado por mujeres que usan ACO y también desaparece en los 10 años después de discontinuado el uso, estando el riesgo de cáncer de mama y cuello uterino ligeramente aumentado y el de cáncer de ovario y endometrio disminuido.
Recuperación de la fertilidad
La recuperación de la fertilidad al suspender el acetato de medroxiprogesterona requiere de más tiempo que otros métodos. La ovulación se recupera alrededor del quinto mes. El 50% y el 92% de las mujeres, respectivamente, se han embarazado a los 9 meses y a los 2 años después de la última inyección.
3.2.3 Implantes Subdérmicos de acción prolongada
Los implantes de progestágeno, colocados subcutáneamente, liberan el esteroide a un ritmo constante en dosis diarias muy pequeñas suficientes para obtener el efecto anticonceptivo deseado.
– Implante que libera alrededor de 70 mcg diarios de levonorgestrel durante el primer año de uso y 30 mcg por día entre el 2º y 5º año.
– Implante que contiene 68 mg de etonogestrel y que entrega 40 mcg al día del esteroide, estando registrado para 3 años de uso.
Los implantes se colocan bajo la piel del antebrazo o del brazo mediante un trocar, previa infiltración con anestesia local a través de una incisión de 3 mm o directamente puncionando con la punta del trócar. La inserción puede hacerse durante los primeros 7 días de iniciada la menstruación; en la primera semana post-aborto; a las 6 semanas post-parto si la mujer está en lactancia; o en otros momentos si la mujer no está embarazada. La extracción se realiza a través del mismo procedimiento
Eficacia anticonceptiva
Son muy eficaces, para los implantes de levonorgestrel, la tasa de embarazo es menor de 0.1 por 100 en el primer año de uso, y la tasa acumulativa de embarazo es alrededor de 1.5 por 100 a los 5 años. Para el implante de etonogestrel la tasa de embarazo es menor de 0.1 por 100 en el primer año de uso. Respecto al riesgo de embarazo ectópico, se produce el mismo efecto que en AOPS
Efectos beneficiosos
Además de su elevada eficacia anticonceptiva, los implantes no alteran la función hepática, la función tiroídea, el metabolismo de los hidratos de carbono ni los electrolitos plasmáticos. Los lípidos no se alteran en forma significativa. El efecto sobre la densidad ósea es discreto o inexistente.
Efectos adversos
Además de las alteraciones de los sangrados ya descritos, comunes a los APS, las usuarias pueden presentar otros efectos adversos menores, como cefalea, mareos, cambios del peso corporal, acné, prurito, entre otros. Se pueden detectar quistes funcionales ováricos, habitualmente asintomáticos, y que desaparecen espontáneamente en un plazo no mayor de 60 días
Recuperación de la fertilidad
La recuperación de la fertilidad es rápida. La tasa de embarazo posterior al retiro de los implantes anticonceptivos es similar a la observada en mujeres que se retiran un dispositivo intrauterino.
3.2.4 Anillo Vaginal de Progesterona (AVP)
Consiste en un anillo de silastic de 58 mm de diámetro que contiene alrededor de 2 g de progesterona. Los anillos liberan 10 mg de progesterona al día durante un período de 4 meses, logrando concentraciones plasmáticas de progesterona de 25 nmol/L en la primera semana de uso para descender gradualmente hasta 10 nmol/L al final del tercer mes. El anillo se coloca en la vagina a partir de los 60 días post-parto cuando la mujer está en lactancia exclusiva y amenorrea, se mantiene continuamente en la vagina y es reemplazado cada 3-4 meses por otro anillo mientras dura la lactancia o hasta que se cumpla un año post-parto. La eficacia anticonceptiva del AVP durante la lactancia es alta con tasas acumuladas de embarazo de 0 a 1.5 por 100 años mujer, similar a lo observado con el DIU con cobre
La progesterona no tiene contraindicaciones médicas y no tiene efectos sistémicos. Pueden producir efectos locales (irritación, dolor, aumento de la secreción vaginal, lesiones del epitelio) y molestias durante las relaciones sexuales. Pueden expulsarse e incluyen la posibilidad de uso incorrecto.
3.3 Anticoncepción Hormonal de Emergencia
A pesar de la disponibilidad de anticonceptivos modernos y servicios de planificación familiar, los embarazos no deseados, y los abortos en condiciones de riesgo continúan presentándose con elevada frecuencia y representan un grave problema de salud pública. La anticoncepción de emergencia (AE) puede contribuir a disminuir los embarazos no deseados y sus consecuencias, incluido el aborto. También permite a las mujeres ejercer su derecho a prevenir un embarazo después de una violación. La eficacia y la seguridad de la AE han sido evaluadas extensamente por la OMS.
Descripción
Se trata de métodos anticonceptivos que las mujeres pueden utilizar en los cinco días siguientes a una relación sexual sin protección anticonceptiva, siendo su eficacia más alta cuanto antes se usen. Solo debe usarse como método de emergencia y no en forma regular. Las situaciones en que está indicada incluyen:
– Una relación sexual voluntaria sin uso de un método anticonceptivo.
– Uso incorrecto o accidente con un método anticonceptivo.
– Uso de algún medicamento que puede reducir la eficacia anticonceptiva de los métodos hormonales
– En caso de violación, si la mujer no estaba usando un método anticonceptivo.
Régimen de levonorgestrel (PAE-LNG)
La modalidad más conveniente para las usuarias es tomar, lo antes posible, una dosis única de 1500 mcg de levonorgestrel. Adminitración desde 1 hasta 25 píldoras, según presentación farmacéutica, logrando similar eficacia anticonceptiva.
Régimen combinado (régimen de Yuzpe)
Se emplean dos dosis de 100 mcg de etinil-estradiol + 500 mcg de levonorgestrel cada una, separadas por un intervalo de 12 horas Puede usarse como alternativa pero pueden usarse en cada dosis, 4 píldoras anticonceptivas combinadas que contengan 30 mcg de etinil-estradiol y 0.15 mg de LNG, Su eficacia anticonceptiva es menor que la del levonorgestrel y tiene más efectos secundarios.
Eficacia Anticonceptiva
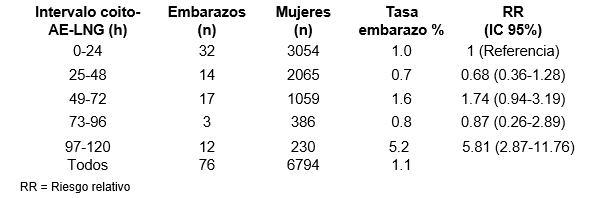
El estudio multicéntrico comparativo de la OMS estimó que, cuando las PAE se usan dentro de las 72 horas, la tasa estimada de embarazo es de 1.1% a 1.3% para el levonorgestrel y alrededor de 3.2% para el régimen de Yuzpe. Doce estudios sobre el régimen con levonorgestrel, que incluyeron un total de más de 13.500 mujeres, concluyeron que este régimen reducía la probabilidad de embarazo en una mujer después de una relación sexual única entre un 52% y un 100% Una revisión de diversos estudios estimó que, en las primeras 72 horas después de la relación sexual no protegida, el régimen de Yuzpe reduciría el riesgo de embarazo en alrededor del 74.1%, con un intervalo de confianza de 62.9% a 79.2% Un meta análisis posterior de los datos de cuatro estudios de la OMS en los que 6794 mujeres usaron AE-LNG también mostró el efecto del intervalo entre la relación sexual y el uso de AE (Tabla 5). La tasa de embarazo fue 1% cuando el método se usó en las primeras 24 horas y 5.2% cuando se usó entre 97 y 120 horas (RR 5.84; IC 2.8711.76) después de la relación.
Tabla 5.- Eficacia estimada: tasa de embarazo según el intervalo entre relación sexual no protegida y uso de AE-LNG en cuatro estudios de la OMS.
Mecanismo de acción
El mecanismo de acción primario documentado para las PAE-LNG es la interferencia con el proceso de la ovulación. Si se toma antes del inicio del alza pre-ovulatoria de la hormona luteinizante, el levonorgestrel puede inhibir dicha alza, impidiendo el desarrollo folicular y la maduración y/o liberación del óvulo (oocito) Las PAE-LNG no alteran el endometrio ni evitan la implantación de un huevo fecundado en el útero. La evidencia no es clara en cuanto su efecto sobre la función y la migración de los espermatozoides en el tracto genital femenino aunque no se ha descartado que puedan impedir la fecundación.
Las PAE-LNG no tienen efecto alguno sobre el curso de embarazo cuando ya hay un embrión implantado y no aumentan las tasas de aborto espontáneo si se toma después de que haya tenido lugar la implantación. Hay menos información sobre el mecanismo de acción del régimen de Yuzpe, pero los resultados disponibles también indican que interfieren con el proceso ovulatorio y que no interrumpe un embarazo establecido ni causa un aborto. Al igual que en ACO, la eficacia de este régimen podría reducirse por el uso simultáneo de fármacos como incluyendo anticonvulsivantes, antiretrovirales y rifampicina.
Efectos adversos
Las mujeres que utilizan las PAE pueden sentir náuseas, vómitos, dolor de cabeza, mareos, cansancio y sensibilidad en las mamas, pero estas molestias no duran más de 24 horas. El levonorgestrel produce considerablemente menos molestias que el régimen de Yuzpe. Las mujeres también pueden presentar un sangrado o goteo irregular. No hay efectos cardiovasculares asociados al uso de las PA. No se conocen efectos teratogénicos sobre el feto en caso de uso inadvertido durante la fase temprana del embarazo y, específicamente, el levonorgestrel no aumenta las tasas de aborto espontáneo, bajo peso al nacer, malformaciones congénitas o complicaciones del embarazo. El régimen de PAE con levonorgestrel no está contraindicado durante la lactancia, pero se ha recomendado que las madres debieran alimentar a su bebé inmediatamente antes de usar el método y luego extraer y desechar la leche por los menos durante las siguientes 8 horas pero no por más de 24 horas.

