18. Alumbramiento y puerperio
24/10/2016
Puntos a Evaluar
- Alumbramiento normal: fisiología, semiología, técnica de atención
- Puerperio fisiológico: definición y clasificación temporal, hallazgos normales
- Complicaciones Infecciosas del Puerperio: Definición, diagnóstico, manejo y criterios de derivación.
- Endometritis
- Parametritis
- Pelviperitonitis
- infección de la episiotomía
- infección de herida operatoria,
- ITU
- mastitis (puerperal con o sin absceso)
- Concepto de complicaciones psiquiátricas del puerperio
- Depresión postparto
- Psicosis
- Concepto de complicaciones anestésicas del puerperio
- Cefalea post raquídea
- Nivel +++
Alumbramiento normal
Alumbramiento: Corresponde a la tercera fase del parto (dilatación, expulsión y alumbramiento) y se define por la expulsión de la placenta y los anexos ovulares.
Placenta: Es un órgano discoide, de 15 a 25cm de diámetro y 3 cm de espesor. Pesa generalmente entre 500 y 600gr, 1/6 del peso del RN. Tiene dos caras, una materna de color rojo vinoso y una fetal, color gris brillante, donde se inserta el cordón umbilical (habitualmente al centro). Cumple múltiples funciones, destacando el intercambio gaseoso y de nutrientes, síntesis de hormonas, detoxificación, etc..
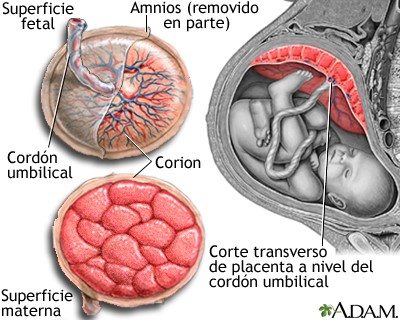
Anexos Ovulares
- Amnios: Es un saco voluminoso que contiene líquido amniótico, en el que está suspendido el feto, permitiéndole moverse, y amortiguando golpes y además impide que el feto se adhiera a tejidos circundantes.
- Cordón Umbilical: Ancla el feto a la placenta, presenta dos arterias y una vena, y la gelatina de wharton que los protege.
Fisiología
El alumbramiento normal ocurre 10 a 30 minutos después de la expulsión del feto, y aunque se acompaña de un sangrado, este debe ser siempre menor a 500mL (hasta 1Lt en cesárea).
Se divide en 4 etapas
- Reposo Clínico: luego de la expulsión del feto, la madre siente alivio por cese de la contracciones, que luego se reanudan (retracción del útero) indoloramente, ya que no hay distensión del cuello.
- Desprendimiento: al retraerse el útero, la placenta que no es flexible se “despega”, generando un hematoma. Existen 2 mecanismos por los que esto puede ocurrir
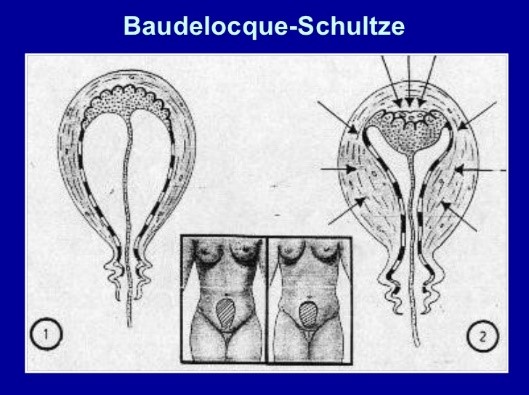
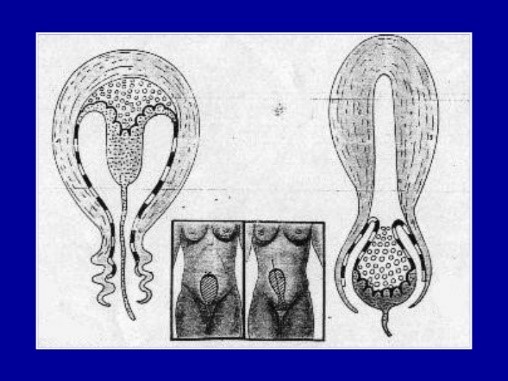
Baudelocque-Schultze: (93%) se despega en el centro, formando un hematoma retroplacentario, que ayuda a que se desprenda más fácilmente. Primero se expulsa la placenta y luego la ocurre el sangrado (se vacía el hematoma). Este mecanismo dura entre 4 y 10 min.
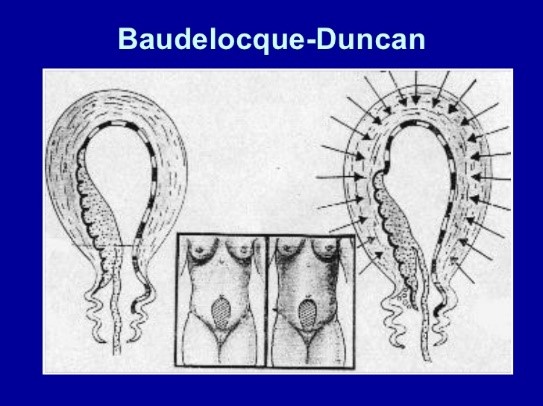
Baudelocque-Duncan: (7%) es desprendimiento se inicia en el borde, con lo que el sangramiento es precoz y ocurre conjuntamente a la salida de la placenta.
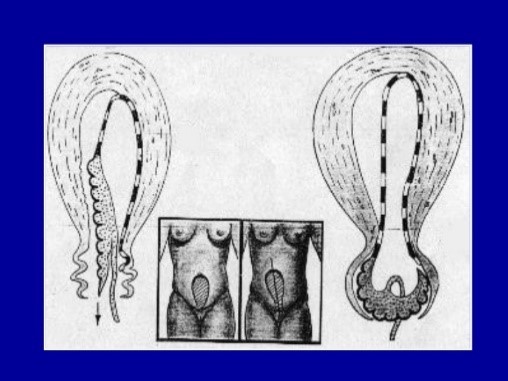
- Descenso: desde el útero al canal del parto, ocurre impulsado por el hematoma, las contracciones uterinas, y el mismo peso de la placenta y sus anexos. Durante este periodo cesa el sangrado, por la fuerte contracción del útero que oblitera las arterias (ligaduras vivas de Pinard).
- Expulsión: salida de la placenta y los anexos. El útero se contrae aun mas, adquiriendo consistencia leñosa en lo que se denomina “globo de seguridad de Pinard”. Siempre revisar que este la placenta completa, lo mismo con los anexos, para evitar complicaciones futuras por retención de algún fragmento.
Semiología
Se describen diversos signos clínicos de desprendimiento, como lo son:
- Sangrado y reaparición de la dinámica uterina
- Signo de Schroeder: útero palpable a 3 cm sobre el ombligo y lateralizado a la derecha
- Signo del cordón de Kustner: se pinza en cordón y luego se tracciona el útero hacia arriba (a través del abdomen) es positivo si la pinza no sube.
- Signo de Ahfeld: se pinza el cordón, con lo que la pinza desciende espontáneamente, se considera desprendimiento completo si desciende más de 10 cm.
- Signo de Fabres (pescador): con una mano se palpa el útero y con la otra se tracciona el cordón, si la placenta no está desprendida aún, se siente la tracción a través del abdomen. No se recomienda realizar.
- Signo placentario (sin anestesia): la madre siente “pujo” cuando la placenta ocupa la vagina.
Técnica de atención
Se debe tener conducta expectante, sin realizar maniobras intempestivas aumentan las complicaciones (hemorragia, infección).
4 tipos de alumbramiento
- Espontáneo: se deja que ocurra naturalmente
- Corregido: se realiza masaje suprapúbico para acelerar el alumbramiento.
- Dirigido: se estimula con oxitocina EV.
- Manual: extracción manual de la placenta, requiere anestesia general, se con una mano en la pared abdominal se fija el útero y la otra se introduce en la cavidad uterina para despegarla y luego traccionarla vía vaginal. Posteriormente se revisa la cavidad y se administran antibióticos y oxitocina para disminuir el sangrado.
- Realizarlo sólo después de 30 min o en sangrado severo
| Alumbramiento Patológico |
|
Duración de más de 30 min Sangrado >500mL (>1Lt cesárea) Desgarros Retención de placenta o anexos Complicaciones asociadas -Inversión Uterina -Embolía Líquido amniótico -Embolía Aérea -Sd de Sheehan
|
Una vez desprendida la placenta, se puede traccionar suavemente y cuando está saliendo, girarla sobre su propio eje para facilitar la expulsión.
Siempre se debe monitorizar los signos vitales por lo menos por 2 horas post parto y comprobar que se esté desarrollando el globo de seguridad de Pinard.
Posterior a todo parto se deben corroborar que la placenta y los anexos estén completos, se revisa la cavidad uterina y el canal, se suturan desgarros y episiotomía, se realiza un aseo y se traslada a recuperación.
Puerperio normal
Puerperio: corresponde a las 6 a 8 semanas posteriores al parto, cuando se ha logrado la recuperación anatómica y fisiológica de la mujer, se ha iniciado la adaptación psicoemocional al bebé y se ha establecido la lactancia
- Inmediato: primeras 24 horas
- Temprano: 2do al 7mo día
- Tardío: hasta que los órganos reproductivos han retomado su condición normal.
Los hallazgos que son posibles identificar, según sistema, son los siguientes.
- Sistema Reproductor
- Útero: al momento del parto pesa 1kg y se palpa a la altura del ombligo, dos semanas después ya está en ella pelvis y en un mes más, ya pesa entre 50 y 100mg (queda más grande de lo que era previamente). El endometrio tarda 16 días en volver a su normalidad (excepto donde estuvo la placenta). Durante las primeras 4 a 5 semanas del puerperio se generan distintos flujos, que se denominan loquios.
- Loquio Rubra: inicialmente, es sangre mayormente. De mayor cantidad postparto y va disminuyendo con el tiempo
- Loquio Seroso: café rojizo
- Loquio Alba: amarillento.
- Durante la segunda semana se desprende la “costra” de la placenta, aumentando la descarga vaginal.
- Útero: al momento del parto pesa 1kg y se palpa a la altura del ombligo, dos semanas después ya está en ella pelvis y en un mes más, ya pesa entre 50 y 100mg (queda más grande de lo que era previamente). El endometrio tarda 16 días en volver a su normalidad (excepto donde estuvo la placenta). Durante las primeras 4 a 5 semanas del puerperio se generan distintos flujos, que se denominan loquios.
- Cérvix: nuca vuelve a su estado de nuliparidad. el OCE se cierra a los 7 días pero queda más grande y longitudinal.
- Vagina: Nunca recupera su estado de nuliparidad.
- Periné y pared abdominal: los músculos del periné recuperan su tono progresivamente durante las primeras 6 semanas, la pared abdominal en cambio, dependerá del ejercicio que realice la mujer.
- Ovario: la velocidad en la que vuelva a su rimo cíclico dependerá de si se realiza lactancia materna o no.
- Sin amamantar: la ovulación puede ocurrir desde el primer mes, pero en promedio es a los 70 días.
- Con amamantar: es muy variable depende la frecuencia, cantidad, etc.. en promedio es a las 36 semanas. Si se realiza LME los primeros meses, el riesgo de ovulación durante ese periodo es del 5%.
- Mamas: los cambios histológicos que ocurrieron durante el embarazo, culminan con la producción de leche, dependiente de PRL que fue favorecida por el parto. Entre el 2 y 4to día se ingurgitan las mamas, se ven los vasos sanguíneos y se oscurece el pezón, son indicadores de que la mama está preparándose para la lactancia. Si no hay lactancia, la PRL baja a la tercera semana.
- Sistema Endocrino: las hormonas placentarias (hCG, lactógeno placentario) bajan rápidamente, los estrógenos y la progesterona también descienden, dependiendo de la lactancia. Las hormonas tiroideas suben transitoriamente, mientras que el cortisol baja. La FSH se normaliza a la tercera semana, la PRL baja durante el alumbramiento y se eleva con la lactancia. la reanudación de los ciclos dependerá de la elevación de la FSH a costa de la caída de la PRL.
- Sistema Cardiovascular: la volemia disminuye en un 16% al tercer día postparto y un 40% a la semana. FC, PAS y PAD se normalizan hacia el final de la segunda.
- Sistema Hematopoyético:
- Serie roja: anemia puerperal, ocurre en un 10% de las que recibieron fierro y en un 22% de las que no. El recuento de eritrocitos se normaliza a los 120dias.
- Serie blanca: es normal encontrar leucocitosis de hasta 25k/mm3 durante el puerperio temprano
- Plaquetas: en el puerperio inmediato hay trombocitopenia, en el temprano se elevan las plaquetas.
- Sistema Respiratorio: durante los primeros días hay un aumento del consumo de 02, PCO2, BE y bicarbonato que se normaliza a la tercera semana
- Aparato Urinario: hay un aumento de la diuresis para disminuir el VEC, en los primeros días puede haber mal vaciamiento y sobre distención, hematuria leve e incontinencia, especialmente si se usaron fórceps.
- Ámbito Psicológico: periodo de muchos cambios. Lo primero es alegría y alivio por haber dado a luz, las primeras horas son cruciales para el vínculo de apego (contacto piel a piel)
Asistencia del puerperio normal
Debe fomentarse el apego desde el mismo parto, incluso antes dl alumbramiento.
La madre y su bebé pasan a la sala de recuperación, donde se monitoriza por lo menos 2 horas, para descartar complicaciones precoces. Los calofríos son normales.
Luego pasan a la sala de puerperio, donde deben permanecer por 2 a 3 días (4 en caso de cesárea).
Indicaciones en sala de puerperio
- Reposo relativo, fomentar deambulación precoz (desde 6 a 12 horas desde el parto), actividades livianas por 15 días. Si el parto fue por cesárea el reposo debe sr absoluto por 12 horas, desde entonces puede deambular.
- Alimentación
- Parto vaginal: régimen común rico en fibra
- Cesárea: ayunas por 6 horas, luego régimen hídrico, liquido, liviano y finalmente común. Según tolerancia.
- Oxitocina en el puerperio inmediato
- Alivio del dolor con AINES (hasta fentanyl, según necesidad)
- Enseñar técnicas de lactancia y vaciamiento de mamas, propiciar higiene general, ducha diaria, evitar lavados genitales y uso de jabón en genitales.
Indicaciones al alta
Reposo relativo, régimen común, analgesia con aines (ej ketorolaco 10mg cada 8 horas, aseo genital frecuente con agua.
Abstinencia sexual por lo menos de 1 mes, reanudar actividad sexual con métodos anticonceptivos, una vez que se haya cumplido el plazo siempre y cuando la vulva haya vuelto a la normalidad y se haya confirmado el cierre del cuello.
Retirar puntos a la semana (cesárea), control entre la 3 y 4ta semana post parto (énfasis en anticoncepción).
Complicaciones hemorrágicas
Ver en “hemorragias del embarazo, parto y puerperio”
Complicaciones infecciosas
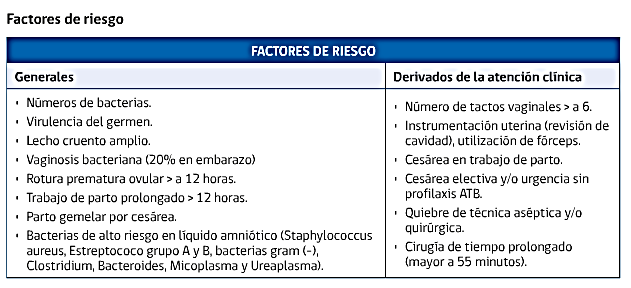
Afectan entre un 1-8% puérperas, siendo una de las 3 principales causas de muerte materna en el mundo
Endometritis
Infección del endometrio por MO de la flora comensal de la vagina, que alcanzan en endometrio vía ascendente.
- Frecuencia: afecta más las cesáreas que a los partos vaginales (<3%), y es mayor si se realiza de urgencia (35%), riesgo que disminuye al usar antibióticos (20%) o al programar la cesárea (15%).
- Agentes frecuentes: Streptococcus agalactiae (SBHGB), estreptococos, anaerobios, BGN (E. coli, Klebsiella spp, Proteus spp, Bacteroides spp). En casos muy severos puede haber S. pyogenes, S. aureus, Clostridium perfringens, M. hominis, Chlamydia trachomatis.
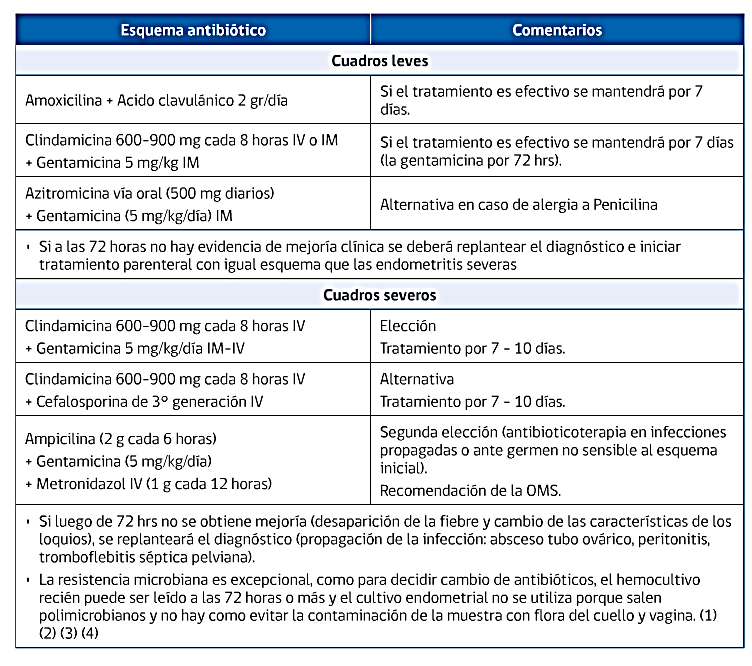
El diagnóstico es clínico, ya que los cultivos vaginales tienen bajo rendimiento. La endometritis se manifiesta clínicamente por fiebre en el puerperio temprano mayor a 38°C (no en el primer día, donde es normal), dolor a la palpación, subinvolución uterina, loquios turbios y de mal olor. Tanto el dolor como la subinvolucion son variables e inespecíficos.

El tratamiento debe ser empírico, en caso de endometritis leve puede ser VO ambulatorio, pero las severas deben ser tratadas con antibióticos EV (hospitalizar).
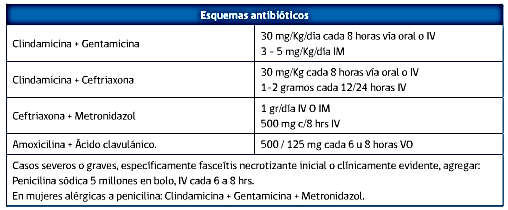
- Complicaciones:
- Precoces Locales
- Anexitis: dolor para uterino con masa adherente al útero. Se da el mismo tratamiento antibiótico y cirugía en caso de absceso tubo-ovárico o inflamación persistente.
- Parametritis: la infección se extiende hasta el hueso iliaco, donde se adhiere. Se da tratamiento antibiótico endovenoso y cirugía si hay celulitis pelviana
- Flebitis pelviana: generalmente por Bacteroides, se produce trombosis séptica de venas abdominales, con embolias pulmonares, taquicardia y sepsis. El tratamiento antibiótico es endovenoso e intensivo + anticoagulación con HBPM
- Pelviperitonitis: se manifiesta por signos de irritación peritoneal en hemiabdomen inferior, fiebre, su obstrucción intestinal, pujo tenesmo e incluso salida de pus vía anal. El tratamiento es quirúrgico + antibiótico.
Infección herida operatoria
Ya sea de la cesárea o la episiotomía, se da más frecuentemente en pacientes obesas, diabéticas, cesárea de urgencias, o en tecinas deficientes y se debe a la flora comensal o nosocomial.
Debe sospecharse cuando el dolor aumenta o no desaparece después de las 72 horas (o aumenta la necesidad de analgesia), es importante remover el apósito después de las 24 horas (no aumenta el riesgo de infección) y examinar la herida buscando signos de infección como eritema en placa, con bordes cercenados y salida de pus (eritema homogéneo es solo inflamación). El mayor riesgo es que pase a fasceítis necrotizante.
Para el tratamiento se usan antibióticos y aseo quirúrgico, quitando los puntos infectando y separando puentes de piel con infección por debajo. Se puede dejar cicatrizar por segunda intención o resuturar con fines estéticos y para que sane más rápido.
ITU
Se da en alrededor de un 5%, mayor mente en cesáreas, desgarros del canal, retención urinaria, cateterización vesical, trabajo de parto prolongado y en malformaciones del tracto.
La guía también incluye pacientes con clínica característica y >50.000 UFC.
Tanto la clínica como los agentes son los clásicamente descritos para la PNAg o ITU baja.

Tratamiento
- ITU Baja y Bacteriuria asintomática:
Tratamiento antibiótico con cualquiera de las 3 alternativas, y control con urocultivo entre 3 y 7 días post-tratamiento
- Pielonefritis aguda:
Todas las pacientes debieran por lo menos iniciar el tratamiento antibiótico hospitalizadas, además se les deben pedir pruebas de función renal. Si no responde a las 72 horas cambiar de antibiótico. Control con urocultivo entre los 3 y 28 días post tratamiento. Una vez terminado el tratamiento se deja profilaxis (nitro 100mg/día) hasta finalizar el puerperio

Mastitis
Se debe a la proliferación bacteriana al interior de un túbulo lactífero. Diferenciar de la simple congestión mamaria que también duele.
Se manifiesta por fiebre, mayor en axilar por contigüidad, eritema y dolor en un sector de una mama, habitualmente en el cuadrante supero-externo. Asociado a CEG y mialgias. Se da generalmente en los primeros 3 meses postparto, con mayor incidencia en las primeras semanas.

El diagnóstico es clínico y se deben diferenciar:
- Mastitis linfangítica: la mayoría (90%), puede ser precipitado por grietas del pezón y estasia de la leche. Lo más frecuente es por Staphylococcus aureus, también puede ser por S. epidermidis, S. saprophyticus, S. viridans y otros.
- Tratamiento: Cloxacilina 500mg VO cada 6horas x 7 a 10 días + vaciamiento de la mama (DAR LACTANCIA), analgesia con paracetamol y calor local. En general responde en 24 a 48horas.
- Mastitis Estreptocócica: un subtipo de la linfangítica, es poco frecuente pero habitualmente bilateral y suele comprometer más de un cuadrante, el tratamiento es con PNC sódica EV ( 4kk cada 6horas)
- Mastitis abscedada: 10%, generalmente es visible al examen físico, pero se debe sospechar siempre que una linfangítica no este respondiendo al tratamiento. El tratamiento es hospitalizada, hacer un drenaje quirúrgico del absceso con incisión peri areolar bajo anestesia + Cloxacilina 500mg EV o VO c/6hr por 7 a 10 días.
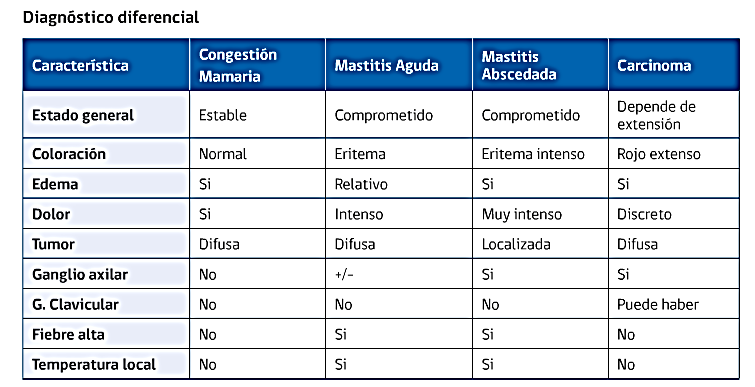
- Otras mastitis: granulomatosa, tuberculosa, candidásica (puede estar en relación a algorra del bebé).
Complicaciones Psiquiátricas
Depresión Postparto
Se presenta de forma similar a la depresión no asociada al parto/embarazo, siendo los mismos criterios diagnósticos. Se caracteriza por llanto, labilidad emocional sentimiento de culpa, pérdida de apetito, problemas de sueño y sensación de incapacidad de hacer frente a las necesidades del hijo, problemas de memoria, fatiga e irritabilidad. Algunas pueden preocuparse excesivamente por el cuidado de su hijo, o verse a sí mismas como malas mujeres, inadecuadas o poco cariñosas. Los síntomas inician durante el primer mes alcanzando la mayor intensidad entre las 8 y 12 semanas postparto.
Se debe diferenciar de la disforia postparto, presente en 60% de las puérperas, que tiene síntomas anímicos transitorios alrededor del tercer día, y de la psicosis postparto.
Son factores de riesgo para desarrollar una depresión postparto:
- Depresión durante el embarazo.
- Ansiedad durante el embarazo.
- Acontecimientos vitales estresantes durante el embarazo o el inicio de puerperio.
- Bajos niveles de apoyo social.
- Antecedentes personales de depresión.
- Menor educación.
- Mayor número de hijos y de embarazos.
- Mayor diferencia con el hermano que le antecede.
Es más severo en mujeres sin pareja y en multíparas.
De no recibir tratamiento, la depresión postparto se asocia a mayor morbilidad y retraso pondoestatural del hijo, nuevo embarazo, tiene efectos negativos en el vínculo madre hijo, asociándose a mayor probabilidad de violencia. Se han evidenciado efectos negativos en el desarrollo emocional, conductual y cognitivo (CI) en hijos de madres deprimidas.
La pesquisa precoz se debe hacer con la escala de Edimburgo, según señala la siguiente tabla.
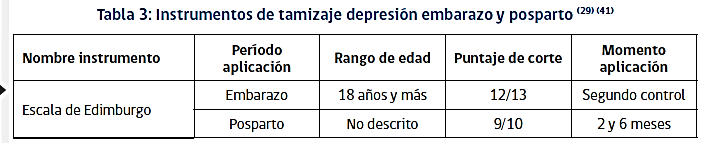
El tratamiento se realiza según las indicaciones GES, evitando el uso de fármacos antidepresivos, porque todos atraviesan la placenta, privilegiando estrategias psicosociales y la psicoterapia individual y o grupal según este disponible.
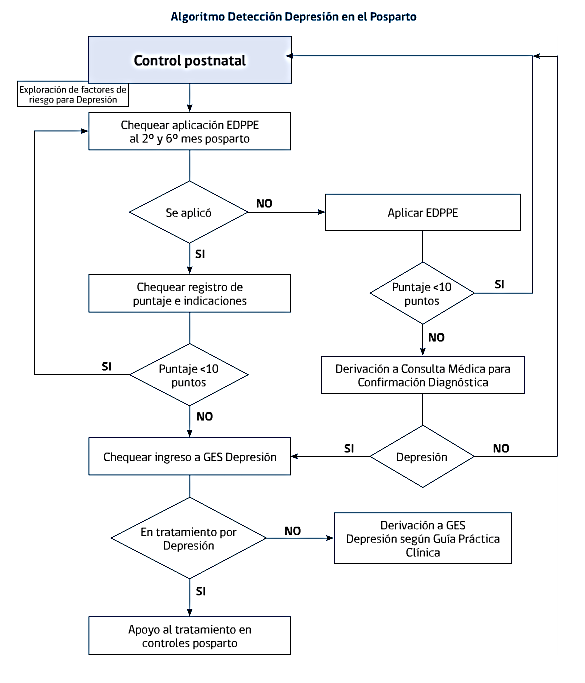
En casos particulares, según evaluación de riesgos y beneficios realizada por especialista, se puede entregar tratamiento farmacológico.
Se deben derivar a psiquiatría y controlar como embarazo de alto riesgo, las siguientes 4 condiciones
- Episodio depresivo grave con síntomas psicóticos.
- Episodio depresivo actual en trastorno bipolar
- Episodio depresivo con alto riesgo suicida
- Depresión refractaria a tratamiento
Psicosis
Tiene una incidencia de 0,1 a 0,2%, siendo más frecuente en primíparas, trastorno bipolar o en mujeres con antecedentes de psicosis postparto. Constituye una urgencia psiquiátrica.
Generalmente aparece primeras dos semanas postparto (días 3 a 15, puede ser antes en trastorno bipolar). Se manifiesta con inquietud, irritabilidad, y trastornos del sueño que rápidamente evolucionan con alteraciones del ánimo, desajuste conductual, delirios y alucinaciones. Puede haber conductas agresivas al RN y/o suicidio materno.
El tratamiento requiere hospitalización y evaluación por especialista quien programara el tratamiento, generalmente usando estabilizadores del ánimo, antipsicóticos y/o BZD.
Complicaciones Anestésicas
Cefalea post raquídea
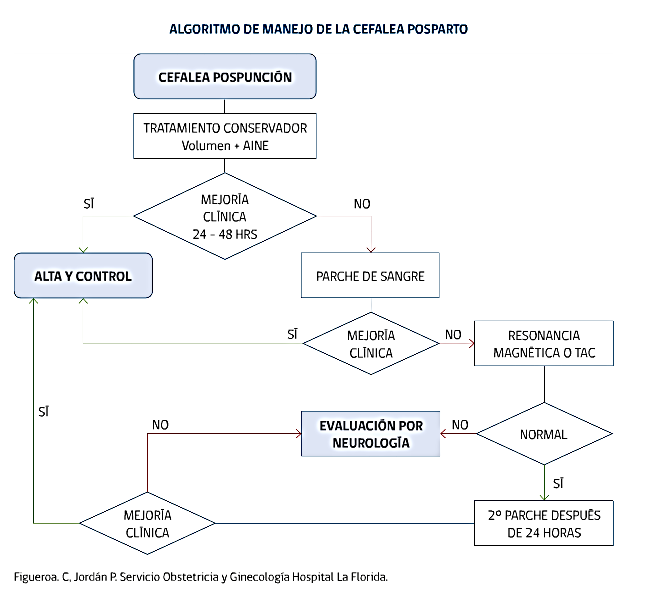
La cefalea post punción dural es la complicación anestésica más típica de observar.
Se debe a la pérdida de LCR a través del defecto en la duramadre y aparece entre las 12 y 24 horas desde producida la punción, clásicamente aparece al levantarse y desaparece al acostarse. Es de suma importancia realizar un adecuado diagnóstico diferencial con causas de cefalea más graves. (Cefaleas crónicas, anemia, meningitis, trombosis venosa central, etc.)

Esta complicación tiene directa relación con el número de punciones y el diámetro y tipo de la aguja utilizada, siendo casi nula con las nuevas agujas cónicas.
Si la cefalea comienza el primer día se ofrece tratamiento sintomático analgesia, relajantes musculares, decúbito prono e hidratación.
Si no responde o aparece después del primer día se puede realizar el tratamiento específico que corresponde al parche de sangre. Consiste en inyectar 20mL de sangre del mismo paciente en el espacio peridural, con lo que se cierra el defecto y mejora la cefalea. En caso de que falle puede hacerse un segundo parche de sangre.
Aunque poco frecuentes, esta técnica no está exenta de complicaciones (infección, nueva punción dural con aumento de la cefalea, lesiones nerviosas, etc.)
El alta debe ser dada por el médico anestesista, y se pueden indicar corticoides en el caso de haber signos de irritación meníngea.
Fuentes
- Manual ginecología y obstetricia PUC, 2014
- Guía perinatal MINSAL, 2015 (sólo psiquiátricos)
- Manual Obstetricia HCUCH, 2005
- Calfu, 2014
- www.anestesiachile.cl
- Norma General Técnica para la Atención Integral del Puerperio, MINSAL, 2015
