5. Semiología Ginecológica y métodos complementarios
22/10/2016
Temas a tratar
Anamnesis ginecológica
Examen ginecológico: inspección, Especuloscopía, tacto vaginal, Papanicolaou
Procedimientos complementarios: conceptos generales de ecografía ginecológica,
laparoscopía, colposcopía, histerometría, histerosonografía, histeroscopía, histerosalpingografía, TAC y RNM
La semiología ginecológica tiene 4 pilares:
- 1.Anamnesis
- 2.Examen físico general
- 3.Examen ginecológico
- 4.Procedimientos complementarios
Anamnesis
- Identificación: edad, estado civil.
- Motivo de consulta y enfermedad actual: los mas frecuentes son control de salud, planificación familiar, trastornos del flujo rojo, leucorrea, flujo, dolor pelviano-distensión abdominal, síndrome climatérico, infertilidad, prolapso genital, trastornos de micción, sexualidad, patología mamaria.
- Antecedentes Ginecológicos y Obstétricos:
- Actividad sexual (activa o inactiva)
- Fórmula Obstétrica : GPAà gestas, partos, abortos.
- Método anticonceptivo
- Fecha última regla (FUR)
- Caracterización de menstruaciones: número de días de duración (se escribe con números romanos), intervalo entre cada ciclo (en número arábigo). Ej.: IV/30à ciclo cada 30 días de 4 días de duración.
- PAP
- Mamografía
- Algia pélvica
- Antecedentes quirúrgicos.
| Vocabulario | ||
| Menstruación | Coito | Quirúrgico |
| Eumenorrea: intervalo y duración normal | Dispareunia: dolor durante la relación sexual. | Anexectomía (salpingo-ooforectomía): extirpación de tuba y ovario. |
| Amenorrea: sin menstruación durante 90 días. (primaria si nunca ha menstruado; secundaria si ha tenido menstruaciones) | Frigidez: anorgasmia, baja de líbido, ausencia de interés sexual. | Conización: extirpación de una zona del cuello uterino en forma de cono. |
| Dismenorrea: dolor con la menstruación. | Vaginismo: espasmo involuntario vaginal durante la relación sexual que impide el coito. | Histerectomía: extirpación del útero. |
| Hipermenorrea o menorragia: sangrado excesivo con intervalos normales. | Miomectomía: extirpación de el o los miomas. | |
| Hipomenorrea: escasa cuantía, pero intervalo normal. | Plastía: corrección del piso pélvico en prolapso. | |
| Spotting: goteo intermenstrual. | Salpingectomía: remoción de una tuba uterina. | |
| Metrorragia: sangrado irregular, anormal y sin ningún patrón reconocible | Salpingostomía: incisión lineal sobre una tuba con el fin de remover un embarazo tubario. | |
| Menometrorragia: menstruación que conserva ciclicidad pero dura más de 7 días. | Traquelectomía: remoción del cuello uterino. | |
| Oligomenorrea: intervalos más largos de lo normal. (más de 35 días y menos de 90) entre menstruaciones. | Salpingoligadura: ligadura de tubas uterinas. | |
| Polimenorrea: intervalos muy cortos (menos de 21 días) entre menstruaciones. | ||
- Antecedentes mórbidos personales y familiares.
Examen Físico General
Es importante que el examen abdominal se realiza a la derecha de la paciente.
Examen Ginecológico
Debe haber una preparación previa de la paciente, como orinar previo al examen, estar sin ropa interior e idealmente sin menstruar.
Se realiza en posición de litotomía: decúbito dorsal, con flexión de las piernas sobre los muslos, estando estos en abducción y flexión en ángulo recto con las caderas. Las extremidades inferiores deben estar sobre las pierneras.
Inspección :
– de genitales externos, comprende desde la inspección de la piel de los labios mayores y menores, la cara interna del muslo y la región perineal, clítoris, meato urinario, vestíbulo e introito.
– mamaria
especuloscopía
Es una técnica utilizada en el examen ginecológico que se realiza con un espéculo vaginal (Cusco, Collin o valvas idealmente desechables).
Avisar que el instrumento puede encontrarse frío (intentar entibiarlo con la mano o acercándolo a la lámpara). Introducirlo con la mano derecha de forma oblicua y luego horizontal. Ayudarse con los dedos pulgar, medio y anular de la mano izquierda para abrir los labios menores. Esto mejora la inspección del introito y evita el atrapamiento de los vellos púbicos. Una vez introducido el espéculo, se recomienda presionar con la paleta posterior hacia craneal y posterior para dejar el cuello visible en el centro. Cuando visualice el cuello del útero, el espéculo debe atornillarse. El dolor o las molestias ocurren al inicio del examen.
Permite la realización del Papanicolaou (PAP), descrito en el apunte correspondiente a patología de cuello uterino.

Tacto Vaginal
Es bimanual, con la derecha (o mano hábil) se palpa el abdomen. Se debe evaluar el cuello uterino en cuanto a consistencia, regularidad, posición, movilidad; el útero en forma, tamaño y posición; los anexos y el parametrios.
Tacto Rectal: se realiza especialmente en presencia de síntomas rectales como rectorragia o hemorroides.
Procedimientos complementarios
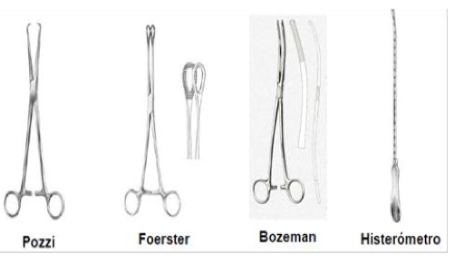
Histerometría
Mediante una pinza Pozzi se pinza el labio anterior del cuello del útero y luego se tracciona, luego se introduce un histerómetro.
Este procedimiento permite medir la longitud de la cavidad uterina, previo a la inserción de un dispositivo intrauterino o un legrado uterino.
Examen de flujo
Mediante la toma de muestras de flujo vaginal con una tórula estéril , desde los fondos de saco laterales., de la zona endocervical, uretral y de la glándula de Bartholino.
Colposcopía
Corresponde a la visualización con microscopio del cuello uterino, visualizando la zona de transición. Es un procedimiento que debe realizarse ante el hallazgo de un PAP alterado.
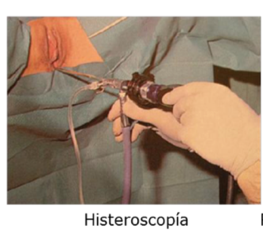
histeroscopía
Es el mejor método para visualizar el endometrio y evaluar la cavidad uterina. Se ven directamente todas las lesiones y permite la realización de biopsia. Es el gold standard en sospecha de patología endometrial.
histerosalpingografía
Corresponde a la introducción de medio de contraste por el orificio cervical externo, a través de una cánula. Es parte del estudio de fertilidad.
histerosonografía
Es una ecografía en que se llena la cavidad uterina con suero fisiológico a modo de medio de contraste. Esto separa las paredes endometriales y deja en evidencia las lesiones que deforman la cavidad (ej.: mioma o pólipo).
ecografía ginecológica
Es el método de imágenes más utilizado en ginecología y obstetricia. El ultrasonido funciona mediante ondas sonoras de alta frecuencia que hacen eco en las estructuras corporales, permitiendo su visualización dinámica en una pantalla.
Una imagen es eco-negativa cuando se ve negra, correspondiendo habitualmente a líquido (líquido amniótico, agua, sangre, suero); en cambio es eco-positiva o refringente cuando se ve blanca, correspondiendo habitualmente a sólido (hueso, tumor sólido).
El transductor transvaginal es el de elección para la evaluación ginecológica y permite evaluar la cavidad uterina (posición: anteversoflexión o retroversoflexión), las características endometriales, los anexos y la presencia de líquido libre.
endometrio
Presenta distinto grosor de acuerdo a la etapa menstrual en la que se encuentra:
| Endometrio tipo 0 | endometrio postmenstrual, sólo se ve una línea blanca fina. También se puede ver en el postparto o post legrado uterino. | 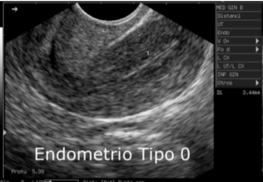 |
| Endometrio tipo 1 | endometrio trilaminar expuesto sólo a estrógeno; se ven tres líneas refringentes. Esta etapa corresponde a la fase proliferativa o Estrogénica (pre-ovulación). En una etapa folicular temprana el endometrio mide entre 3 y 4 mm de grosor, y en la etapa cercana a la ovulación va de 9 a 11 mm. | 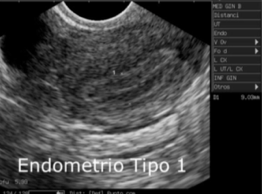 |
| Endometrio tipo 2 | existe predomino de la progesterona: corresponde a un endometrio secretor inicial (post-ovulación). El exceso de agua y glicógeno hace que cada capa se vea más blanca al transductor y al final de la fase lútea estas capas blancas representan la mayor parte del endometrio. | 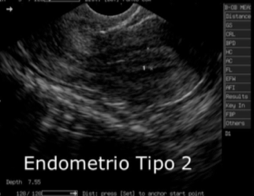 |
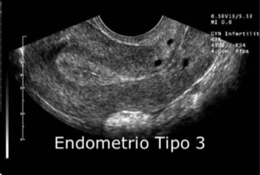
| Endometrio tipo 3 |
premenstrual, refringente, en que las líneas se ven unidas. Corresponde a la fase secretora tardía. |
 |
En mujeres en menopausia el endometrio debiera ser menor de 4 mm. Si es mayor, hay que sospechar enfermedad endometrial, sobre todo si se asocia a metrorragia.
útero
Pueden observarse miomas, Adenomiosis, embarazo, presencia de DIU, y malformaciones Müllerianas, entre otras cosas.
Ovarios
La ecografía es un excelente método de visualización de los ovarios. No es posible ver las trompas mediante este método salvo excepciones (ej.: hidrosálpinx, embarazo ectópico).
En edad fértil se ven imágenes eco negativas que corresponden a folículos preantrales. Posteriormente, un folículo se va haciendo dominante y puede llegar a medir hasta 22 a 24 mm. El ovario mide normalmente 30 x 20 x 20 mm en edad fértil, siendo más pequeños en la infancia y en la menopausia. Sin embargo también se pueden ver imágenes no funcionales como tumores ováricos benignos y malignos. El cáncer de ovario en general se visualiza como una imagen sólido – quística.
Es posible visualizar: ovario poliquístico, cuerpo lúteo, teratoma, endometrioma, cáncer de ovario.

Laparoscopía diagnóstica
.. ¿?
Apunte realizado por Emily Osse Bibliografía utilizada: Clase Dra. Victoria Paredes 2015; Manual Obstetricia y Ginecología PUC 2014
