Una de las principales estrategias implementadas por el sistema de salud para disminuir la morbimortalidad materna y perinatal ha sido la introducción de esquemas de controles, exámenes y prácticas de rutina con cobertura para todas las mujeres, lo que el éxito que se ha tenido en términos estadísticos de los indicadores de salud materna y fetal.
CUIDADO ANTENATAL: DEFINICIÓN
Cuidado antenatal: acciones que promueven la salud, determinan el riesgo obstétrico y perinatal y adicionan intervenciones ligadas a la prevención de tales riesgos. Comienzan antes de la concepción y finalizan con el inicio del trabajo de parto y su objetivo es obtener un embarazo dentro de márgenes de normalidad biopsicosocial y que culmine con un recién nacido (RN) y una madre sanos (1). Incluye, por ende, el cuidado preconcepcional y el prenatal.
CONTROL PRECONCEPCIONAL
Busca detectar factores de riesgo y patologías presente en la madre y el cónyuge que podrían perjudicar el desarrollo del embarazo y parto, de manera tal de monitorizar, controlar y tratarlos para prevenir el desarrollo de complicaciones. Además, es la instancia para promocionar hábitos de vida saludable, el cese de conductas de riesgos y la educación sobre salud sexual y reproductiva. También cobra importancia en la pesquisa de infertilidad, definida como incapacidad de lograr embarazo después de 12 meses de relaciones sexuales no protegidas y derivar cuando sea correspondiente (1).
En términos concretos, el control preconcepcional debe incluir:
| Control preconcepcional | |
| Anamnesis |
Historia obstétrica (multípara/nulípara, tipo de parto y posibles problemas, antecedente de PP, RCIU, PE, mortinato Parejas sexuales (tamizaje conductas de riesgo), uso de anticonceptivos, ITS, sospecha de infertilidad Antecedentes mórbidos con énfasis en DM, HTA, infecciones (énfasis en las de transmisión vertical) Nutrición salud oral Salud mental Antecedentes familiares Familia y antecedentes sociodemográficos Trabajo y actividad física Exposición a teratógenos |
| Examen físico |
Examen físico general, incluida cavidad oral Toma de presión arterial y pulso Medición peso y talla, cálculo de IMC Examen ginecológico |
| Laboratorio a solicitar |
Hemograma (o hemoglobina/hematocrito) Glicemia Factor Rh y Coombs indirecto Urocultivo Papanicolaou VDLR ó RPR HIV |
| Recomendaciones e información |
Nutrición (peso normal es el ideal para embarazarse) Desaconsejar tabaco, alcohol, drogas, teratógenos Salud bucal Sexo seguro Aconsejar control natal Precoz Inicio ácido fólico 1 mg/día (4-5 mg/día ante antecedentes de defecto del tubo neural) |
PP: parto prematuro, RCIU: retraso crecimiento intrauterino, PE: preeclampsia; ITS: infecciones de transmisión sexual; DM: diabetes mellitus, HTA: hipertensión arterial. Fuente Guía Perinatal 2015, MINSAL.
CONTROL ANTENAL
Debe comenzar tan pronto se sospecha embarazo para la respectiva confirmación e inicio de los controles. Sus objetivos son: detectar factores de riesgo, comorbilidad y factores psicosociales que pudieran comprometer el normal desarrollo del embarazo para una intervención precoz y definir en base a ello la frecuencia y el nivel de atención en que se realicen los controles; determinar la edad gestacional; evaluar la salud de la mujer y feto control a control y entregar información para el autocuidado, el cuidado del feto y sobre los beneficios legales, incluida la cobertura de salud bucal.
Periodicidad del control de la gestante (1)
En caso de mujeres sin factores de riesgo, confirmado el diagnóstico los controles han de ser en atención primaria y con una frecuencia de:
- Cada 4 semanas hasta la semana 28, luego
- Cada 2 semanas hasta la semana 36
- Control semanal hasta el momento de parto
Suponiendo un embarazo que se confirme a las 8 semanas y que dure 40; los controles serían: a las 8, 12, 16, 20, 24, 28, 30, 32, 34, 36, 37, 38, 39 y 40 semanas.
Aquellos embarazos que sean considerados de riesgo (ver más adelante), deberán tener controles en forma individualizada.
Asignación de riesgo en la gestante (1)
- Debe ser asignado desde la primera consulta. Los elementos a utilizar para considerar un embarazo como de riesgo son los siguientes:
- Enfermedades maternas preexistentes (HTA, DM, patología renal o cardíaca, abuso de sustancia, otra)
- Mala historia obstétrica (aborto a repetición, bajo peso de nacimiento, macrosomía previa, restricción del crecimiento intrauterino <RCIU>, parto prematuro <PP>, preeclampsia (PE) – eclampsia, muerte fetal o neonatal previa, anomalía congénita mayor, cirugía uterina previa
- Complicaciones del embarazo actual (embarazo múltiple <EM>, edad materna <15 ó >40 años, isoinmunización Rh, sangrado vaginal o presión arterial > 90 mm Hg)
- Resultados de parámetros de laboratorio y/o ecográficos alterados (ver más adelante)
PRIMER CONTROL ANTENATAL (1)
Las acciones a realizar son:
- Historia clínica: antecedentes médicos y quirúrgicos, enfermedades preexistentes y en potencial riesgo
- Historia obstétrica: paridad, peso y edad gestacional de hijos anteriores, abortos, RCIU, PE, PP, PE-eclampsia, muerte fetal o neonatal previa
- Antecedentes familiares: considerar también mala historia obstétrica por línea materna
- Pesquisa y análisis de factores de riesgo psicosocial y actitud de la madre frente al embarazo
- Determinación edad gestacional según fecha de última regla (FUR) y si es que ésta es confiable (ciclo regular, no en lactancia ni climaterio y sin uso de anticonceptivos hormonales por 3 meses), de lo contrario se utilizará la ecografía precoz
- Examen físico: Enfatizar el examen cardiovascular (dado que la sobrecarga del embarazo puede hacer manifiesta alguna alteración preexistente) y oral (dado que es un factor de riesgo de bajo peso al nacer). Ante hallazgos, tomar pruebas o derivar a especialidad según sospecha clínica
- Peso, talla y diagnóstico nutricional
- Examen obstétrico y ginecológico:
- Examen de mamas, genitales externos e internos. Desde la semana 12 en adelante, debe registrarse altura uterina que debe estar entre p10 y p90
- Si hay signos sugerentes de amenaza de aborto evaluar dilatación cervical y membranas o producto de gestación en cuello o vagina
- Pedir Papanicolaou (PAP)en toda mujer sin PAP vigente según las normas vigentes
- En presencia de flujo vaginal, tratar según aspecto del flujo (por riesgo, de rotura prematura de membranas <RPM>, PP y sepsis neonatal)
- Latidos cardiofetales (LCF) desde la semana 18 vía estetoscopio de Pinard (desde las 12 semanas por Doppler)
- Laboratorio
- Hemograma (buscando anemias para respectivo tratamiento)
- Grupo Rh y Coombs (en toda mujer, previniendo inmunización con antígenos no tradicionales, no sólo Rh-D)
- VDLR
- Test de ELISA HIV (debe tener consejería abreviada pre y post test, enfatizando la importancia de realizar el examen para disminuir riesgo de transmisión vertical de un 35 a un 1%; requiere consentimiento)
- Serología para Chagas (sólo desde Región de Arica y Parinacota a la de O’Higgins)
- Glicemia (buscando diabetes mellitus)
- Sedimento urinario y urocultivo
- PAP (sólo si no cuenta con PAP vigente)
- Ecotomografía (las cubiertas por el ministerio en todo embarazo son las de 11-14, 22-24 y 30-34 semanas, adicionalmente debiera realizarse una tras la primera consulta y pudieran realizarse más en caso de embarazos de riesgo)
- Indicaciones
- Inicio de ácido fólico 1 mg/día desde 3 meses antes, hasta las 12 semanas después de la concepción; y 4-5 mg/día si hay antecedente de defecto del cierre del tubo neural
- Recomendaciones generales e información sobre el embarazo (cambios y síntomas del embarazo, alimentación saludable no cariogénica, higiene bucal y cobertura AUGE de la salud oral en la embarazada, ejercicio, medicamento, trabajo, relaciones sexuales, suspender drogas y tabaco)
- Instruir sobre síntomas y signos que motiven consulta (flujo hemático vaginal, pérdida de líquido por genitales, contracciones
- Definir nivel de atención y periodicidad con que se realizará seguimiento, según todo lo anterior
La altura uterina en cm corresponde aproximadamente con la edad gestacional entre las 18 y 32 semanas.
Debe recordarse que el margen de error en la edad gestacional de la ecografía va en aumento con el avance del embarazo, siendo de 7 días antes de las 20 semanas, de 14 días entre las 20 y 30 semanas y de 21 días sobre las 30 semanas.
CONTROLES ANTENATALES POSTERIORES
Después del primer control prenatal, deben realizarse una serie de controles según la periodicidad establecida. En ellos se debe realizar una actualización de la historia clínica y del examen físico, junto con fomentar las indicaciones anteriores y responder las dudas de la madre que vayan apareciendo. Desde la segunda mitad del embarazo deben además buscarse signos de bienestar fetal como la percepción y número de movimientos fetales y los LCF. Además deben buscarse signos y síntomas sugerentes de las complicaciones propias del embarazo (como cefalea, fotopsias y tinnitus en HTA; síntomas urinarios, síntomas de amenaza de parto prematuro, síntomas de colestasia intrahepática del embarazo <CIE> y otras) o bien de enfermedades intercurrentes (especialmente infecciones de transmisión sexual <ITS>).
En cuanto al laboratorio, en mujeres consideradas normales, durante la segunda mitad del embarazo, deben repetirse exámenes y tomarse algunos otros:
- Hemograma
- Orina completa y urocultivo (ante bacteriuria asintomática o sintomática debe tratarse)
- Repetir VDLR a las 32-34 semanas
- Repetir HIV 32-34 semanas
- Prueba de tolerancia a la glucosa oral (PTGO) realizada entre 24-28 semanas para el diagnóstico de diabetes gestacional <DG>(contraindicada en mujeres con bypass gástrico por fenómeno de dumping)
- Cultivo perianal para Streptococcus agalactiae (grupo B) a las 35-37 semanas (dado que la colonización por esta bacteria se relaciona con neumonía y sepsis neonatal, por lo que se trata). Si el urocultivo salió positivo para este bacteria, se debe tratar y no es necesario tomar el cultivo perianal
Por otro lado, en cada control se debe ir informando a la madre sobre los fenómenos que van ocurriendo y prevenirla sobre posibles lumbalgias, alteraciones de la marcha, contracciones de Braxton-Hicks y repetir los síntomas que deben motivar una consulta inmediata. En cuanto a las indicaciones:
- Debe recomendarse la práctica de ejercicio moderado (3 a 5 veces por semana), especialmente en la primera mitad del embarazo, dado que aumenta el peso de nacimiento y el bienestar materno. No es recomendable el ejercicio intenso (que se asocia a menor peso de nacimiento) y tampoco el reposo absoluto, pues este último no ha mostrado efecto benéfico sobre condiciones como amenaza de aborto, RCIU o cardiopatía materna
- Trabajo: debe ser sentada posición sentada y llegado el momento, debe hacer uso de su permiso prenatal
- Viajes: sólo se deben restringir aquellos en que el tiempo para consultar a un hospital sea mayor de 2 horas. Recomendar evitar manejar últimas semanas por mayor riesgo de trauma para el feto en caso de accidente (al chocar contra el manubrio) y evitar viajes prolongados especialmente en mujeres con factores de predisponentes, por riesgo de fenómenos tromboembólicos
- Tabaco, alcohol y drogas están prescritos; la cafeína no ha mostrado ser teratógena pero se recomienda reducir su dosis a < 200 mg/día
- Actividad sexual sólo proscrita ante síntomas de aborto, PP o metrorragia y a menos de 4 semanas antes de la fecha probable de parto (riesgo de PP, corioamnionitis, bradicardia y muerte fetal)
- Baño: contribuye a la higiene y bienestar materno
El resumen de los cuidados antenateles se presenta en la siguiente tabla:
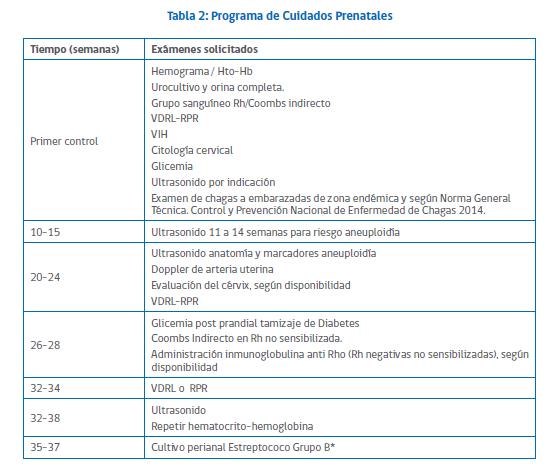
Fuente: Guía Perinatal MINSAL 2015.
Un examen no incluido en los protocolos ministeriales, pero que debiese pedirse a toda mujer embarazada son las hormonas tiroideas, esto porque se han demostrado los efectos perjudiciales de esta alteración sobre el embrazo, la madre y el feto y dada la alta prevalencia de esta alteración y su sintomatología inespecífica y a veces inexistente (hipotiroidismo subclínico, recordar que el embarazo es una de las indicaciones de tratamiento de esta forma de hipotiroidismo).
Criterios de derivación
Cualquier alteración en los exámenes o factores de riesgo o síntomas detectados en los controles son causal de derivación. El momento y el nivel dónde deben derivarse cambia según la condición y se describen en la tabla siguiente; pero a modo general:
- Derivación inmediata a nivel terciario sangrados de diversa etiología, síntomas de aborto o de PP y RPM; o bien patología materna grave como síntomas de crisis hipertensiva, pielonefritis aguda (PNA), anemia severa o CIE ictérica
- Derivación inmediata a nivel secundario en caso de detectar patología de la madre: anemia, CIE sin ictericia, diabetes, síndrome hipertensivo del embarazo <SHE>, ITS, otra
- Derivación inmediata a nivel secundario en caso de detectar alteraciones fetales u ovulares como antecedente de prematurez, enfermedades del trofoblasto, placenta previa, anomalías congénitas
- Derivación a nivel secundario en fechas establecidas, como se ve en edades extremas, cicatriz uterina previa, presentaciones distócicas o embarazos múltiples (ver fecha específica en la tabla siguiente)
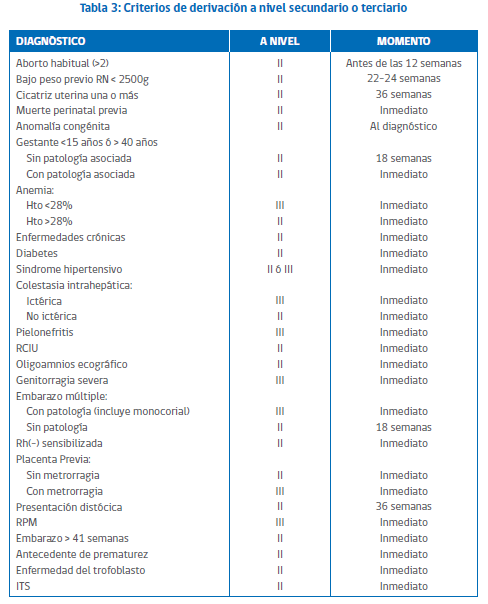
Fuente: Guía Perinatal MINSAL 2015.
Disposiutivo intrauterino y embarazo (DIU)
Debe ser pesquisado siempre y de estar presente, retirar siempre que las guías estén a la vista y en la ecografía está bajo del huevo, pues de esta forma se disminuye en 50% el riesgo de aborto (aumentado en presencia de DIU, además del riesgo de ruptura prematura de membranas, parto prematuro infección ovular y aborto séptico).
Nutrición y embarazo
El embarazo va de la mano con varios cambios fisiológicos que cambian los requerimientos nutricionales: aumento del volumen plasmático de un 50%, aumento de la masa de glóbulos rojos en un 33% y aumento del gasto metabólico basal en un 20%. Por otro lado, tanto el exceso de peso materno (asociado a mayor tasa de HTA, PE, DG y cesárea, malformaciones, macrosomía, distocia) como el bajo peso materno (asociado a mayor tasa de bajo peso de nacimiento e infantil y a PP) significan un mayor riesgo de complicaciones en el embarazo y vida postnatal.
EVALUACIÓN DEL ESTADO NUTRICIONAL
Una evaluación nutricional completa de la embarazada debe incluir:
- Anamnesis
- Antecedente de hábitos alimentarios, uso de suplementos y hierbas medicinales
- Antecedente de trastornos de la alimentación, malabsorción, intolerancia alimentaria o déficit nutricionales específicos
- Antecedentes obstétricos, incluyendo ganancia de peso en embarazos anteriores, DG, defectos del tubo neural anteriores
- Examen físico
- Medición del peso y talla (y cálculo de IMC) inicial y en cada control, registrando el aumento de peso. Se considera normal un IMC entre 20,0 y 24,9
RECOMENDACIONES NUTRICIONALES
- El ideal es que la mujer tenga un peso normal al momento de embarazarse
- Dieta debe ser balanceada incluyendo lácteos descremados, frutas, verduras, leguminosas y fuentes de proteína (es decir, dieta con ingesta adecuada de Fe, Ca, ácido fólico y vitamina D)
- Suplemento de ácido fólico 3 meses antes y 12 semanas después de la concepción ( 1mg/día ó 4-5 mg/día ante antecedentes defecto del tubo neural)
- Suspender alcohol, tabaco y disminuir consumo de cafeína
- Evitar uso de sacarina (por eliminación más lenta por el feto), sí se puede usar stevia, sucralosa y aspartamo
- No consumir megadosis de vitamina A por potencial teratógeno (más de 100.000 UI de retinol à evaluar fórmulas vitamínicas que pueda estar tomando)
- No consumir productos animales crudos o parcialmente cocidos
- Consumo de pescado 2 veces a la semana de preferencia jurel, salmón, sardina, atún o merluza para consumo de ácidos grasos DHA
- Vegetarianas y veganas se les debe recomendar consejería nutricional
- Mujeres con cirugía bariátrica deben mantener supervisión nutricional estricta
INCREMENTO DE PESO DURANTE EL EMBARAZO
La ganancia de peso recomendada varía dependiendo el IMC materno en un inicio pero va entre 6 y 18 kg, siendo menor a mayor IMC inicial. El detalle de las recomendaciones se presenta en la siguiente tabla. En cuanto a la pérdida de peso postparto, se estima una pérdida inmediata de 5.5 kg, otros 4 kg durante las primeras dos semanas y el resto en los seis meses siguientes. En general, la mujer no recupera exactamente su peso inicial, quedando con una ganancia en promedio de 1 kg.
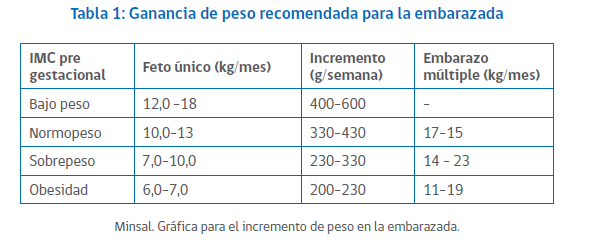
Requerimientos Calóricos
Está aumentado especialmente en 2° y 3° trimestre.
- En el primer trimestre no se recomienda aumentar el requerimiento calórico
- Aumentar en 350 kcal/día al requerimiento en el 2° trimestre y 450 kcal/día en el 3° trimestre al requerimiento calórico estimado según peso. Consideraciones espaciales en mujeres con obesidad o con bajo peso y en caso de embarazos múltiples
- El Aporte proteico debe ser de unos 0,8 g/kg al día de proteínas
- Los carbohidratos son fundamentales y deben ser unos 175 g en total al día (apróx. 2 g/kg al día)
Suplementación nutricional
- El hierro es el único nutriente cuyas demandas (27 mg/día) no son cubiertas con una ingesta normal (15 mg/día), por lo que se debe suplementar con 30-60 mg de Fe elemental desde las 16 semanas. En mujeres con anemia ferropriva se debe suplementar en forma adicional con 30-120 mg/día hasta corregir la anemia
- La recomendación diaria de calcio en mujeres es de 1.000 mg/día (1.300 mg día en niñas de 14 a 18 años), equivalente a 4 a 5 lácteos
- Ácido fólico está recomendado suplementar 1 mg/día 3 meses antes y 12 semanas después de la concepción (4 mg/día ante antecedente de defecto del tubo neural)
- Vitamina D. Actualmente se recomienda suplementación con 400 UI de vitamina D
- No se recomienda el uso de multivitamínicos y minerales de rutina en mujeres con dieta balanceada. Mujeres sin dieta balanceada deben recibir multivitamínicos que contengan 27 mg de Fe, 11 mg de Zn, 2 mg de Cu, 250 mg de Ca, 2 mg de B6, 300 ug de folato, 50 mg de vitamina C y 600 UI de vitamina D, especial atención a las dosis de vitamina A que no deben estar aumentadas)
Recomendaciones durante la lactancia
- Incrementar ingesta calórica en 300-500 kcal/día
- Consumo de mayor cantidad de líquidos (500 a 1.000 ml adicionales)
- Mantener ingesta de nutrientes adecuada (especialmente Ca y vitamina D)
BENEFICIOS LEGALES
1. Laborales
- Obligación del empleador de trasladar a la mujer embarazada cuando su trabajo habitual sea perjudicial para la salud si restricción de sus remuneraciones (mover grandes peso, alto esfuerzo físico incluido estar de pie largos períodos, horario nocturno, horas extraordinarias o lo declare una autoridad competente) (2)
- Ningún empleador puede condicionar la contratación de trabajadoras, su permanencia o renovación de contrato, o la promoción o movilidad en su empleo, a la ausencia o existencia de embarazo, ni exigir para dichos fines certificado o examen alguno para verificar si se encuentra o no en estado de gravidez (2)
- Fuero maternal: ninguna mujer embarazada puede ser despedida durante el embarazo o hasta un año después de finalizado el descanso postnatal, con excepciones de ciertas causales (como fecha de término de contrato preestablecida o extinción del trabajo que la embarazada realizaba), causales que para que el despido sea válido deben ser ratificadas por un juez después de un juicio de desafuero
- Asignación maternal: beneficio monetario a las trabajadoras dependientes e independientes y también a los trabajadores respecto a sus cónyuges embarazadas que sean causante de asignación familiar, salvo que gocen de subsidio maternal. La asignación sólo es válida si la mujer gana menos de $576.081 y es pagado por el empleador en su sueldo y si la mujer trabaja a honorarios lo recibirá en la devolución de impuestos, si efectuaron el reconocimiento antes del 31 de diciembre del año que corresponde el pago o por el Instituto de previsión social si lo hicieron después del 31 de diciembre (4). Éste es exigible a contar del quinto mes de embarazo, pero una vez asignado, éste se paga retroactivamente por todo el período de gestación
- Subsidio maternal: beneficio monetario mensual a mujeres embarazadas de escasos recursos que no pueden acceder a la asignación maternal y con un puntaje en la ficha de protección social mayor o igual a 11.734 puntos. Es incompatible con asignaciones familiares, la pensión básica solidaria y el subsidio de discapacidad mental
2. Prenatal y postnatal
Licencia prenatal y postnatal. Extensión de 6 semanas antes del parto y 12 semanas después de él. Este derecho no puede ser renunciado por la trabajadora. En caso de enfermedad o complicación del parto, y con la debida licencia médica, estos períodos podrían extenderse. En caso de parto con RN < 1.500 gramos o antes de las 33 semanas, el postnatal se extiende por 18 semanas y en caso de embarazos múltiples aumentará en 7 días (2).
Desde el 2012, se extiende el postnatal en 12 semanas más, (24 semanas en total). Las 12 semanas adicionales pueden ser tomadas por completo por la madre o transferir hasta 6 semanas al padre. Como alternativa, puede tomar en vez de 12 semanas de “descanso” completo, puede tomar 18 semanas de media jornada (adicional a las 12 semanas de “descanso” total, obligatorias), en cuyo caso puede transferir hasta 12 semanas a los padres en la misma modalidad (3).
En cuanto a permisos para el padre, además de las clausuras anteriores, 5 días de permiso que tienen los padres de un RN y que deben tomarse después del parto (3).
En cuanto a protección económica, hay un subsidio con tope de 66 UF (si se toman las 24 semanas de descanso completo, y de un 100% durante las primeras doce semanas seguido por sólo un 50% durante las 18 semanas siguientes). (3).
Referencias
(1) Perinatal 2015. Ministerio de Salud, Gobierno de Chile.
Disponible en: http://web.minsal.cl/sites/default/files/files/GUIA%20PERINATAL_2015_%20PARA%20PUBLICAR.pdf
(2) Dirección del Trabajo, Gobierno de Chile. Mujer y Maternidad.
Disponible en: http://www.dt.gob.cl/consultas/1613/w3-propertyvalue-22998.html
(3) Chile Atiende. Nuevo Postnatal.
Disponible en: http://www.chileatiende.cl/fichas/ver/8647
(4) Chile Atiende. Asignación Materna y Subsidio Maternal.
Disponible en: http://www.chileatiende.cl/fichas/ver/36386
(5) Dr. Rafael Caballero. Clase Control Prenatal 2015
Anexos
Cronología de los hallazgos ecográficos

Una de las principales estrategias implementadas por el sistema de salud para disminuir la morbimortalidad materna y perinatal ha sido la introducción de esquemas de controles, exámenes y prácticas de rutina con cobertura para todas las mujeres, lo que el éxito que se ha tenido en términos estadísticos de los indicadores de salud materna y fetal.
Cuidado antenatal: definición
Cuidado antenatal: acciones que promueven la salud, determinan el riesgo obstétrico y perinatal y adicionan intervenciones ligadas a la prevención de tales riesgos. Comienzan antes de la concepción y finalizan con el inicio del trabajo de parto y su objetivo es obtener un embarazo dentro de márgenes de normalidad biopsicosocial y que culmine con un recién nacido (RN) y una madre sanos (1). Incluye, por ende, el cuidado preconcepcional y el prenatal.
Control preconcepcional
Busca detectar factores de riesgo y patologías presente en la madre y el cónyuge que podrían perjudicar el desarrollo del embarazo y parto, de manera tal de monitorizar, controlar y tratarlos para prevenir el desarrollo de complicaciones. Además, es la instancia para promocionar hábitos de vida saludable, el cese de conductas de riesgos y la educación sobre salud sexual y reproductiva. También cobra importancia en la pesquisa de infertilidad, definida como incapacidad de lograr embarazo después de 12 meses de relaciones sexuales no protegidas y derivar cuando sea correspondiente (1).
En términos concretos, el control preconcepcional debe incluir:
|
Control preconcepcional |
|
|
Anamnesis |
Historia obstétrica (multípara/nulípara, tipo de parto y posibles problemas, antecedente de PP, RCIU, PE, mortinato Parejas sexuales (tamizaje conductas de riesgo), uso de anticonceptivos, ITS, sospecha de infertilidad Antecedentes mórbidos con énfasis en DM, HTA, infecciones (énfasis en las de transmisión vertical) Nutrición salud oral Salud mental Antecedentes familiares Familia y antecedentes sociodemográficos Trabajo y actividad física Exposición a teratógenos |
|
Examen físico |
Examen físico general, incluida cavidad oral Toma de presión arterial y pulso Medición peso y talla, cálculo de IMC Examen ginecológico |
|
Laboratorio a solicitar |
Hemograma (o hemoglobina/hematocrito) Glicemia Factor Rh y Coombs indirecto Urocultivo Papanicolaou VDLR ó RPR HIV |
|
Recomendaciones e información |
Nutrición (peso normal es el ideal para embarazarse) Desaconsejar tabaco, alcohol, drogas, teratógenos Salud bucal Sexo seguro Aconsejar control natal Precoz Inicio ácido fólico 1 mg/día (4-5 mg/día ante antecedentes de defecto del tubo neural) |
PP: parto prematuro, RCIU: retraso crecimiento intrauterino, PE: preeclampsia; ITS: infecciones de transmisión sexual; DM: diabetes mellitus, HTA: hipertensión arterial. Fuente Guía Perinatal 2015, MINSAL.
Control antenatal
Debe comenzar tan pronto se sospecha embarazo para la respectiva confirmación e inicio de los controles. Sus objetivos son: detectar factores de riesgo, comorbilidad y factores psicosociales que pudieran comprometer el normal desarrollo del embarazo para una intervención precoz y definir en base a ello la frecuencia y el nivel de atención en que se realicen los controles; determinar la edad gestacional; evaluar la salud de la mujer y feto control a control y entregar información para el autocuidado, el cuidado del feto y sobre los beneficios legales, incluida la cobertura de salud bucal.
Periodicidad del control de la gestante (1)
En caso de mujeres sin factores de riesgo, confirmado el diagnóstico los controles han de ser en atención primaria y con una frecuencia de:
Cada 4 semanas hasta la semana 28, luego
Cada 2 semanas hasta la semana 36
Control semanal hasta el momento de parto
Entonces, suponiendo un embarazo que se confirme a las 8 semanas y que dure 40; los controles serían: a las 8, 12, 16, 20, 24, 28, 30, 32, 34, 36, 37, 38, 39 y 40 semanas.
Aquellos embarazos que sean considerados de riesgo (ver más adelante), deberán tener controles en forma individualizada.
Asignación de riesgo en la gestante (1)
Debe ser asignado desde la primera consulta. Los elementos a utilizar para considerar un embarazo como de riesgo son los siguientes:
Enfermedades maternas preexistentes (HTA, DM, patología renal o cardíaca, abuso de sustancia, otra)
Mala historia obstétrica (aborto a repetición, bajo peso de nacimiento, macrosomía previa, restricción del crecimiento intrauterino <RCIU>, parto prematuro <PP>, preeclampsia (PE) – eclampsia, muerte fetal o neonatal previa, anomalía congénita mayor, cirugía uterina previa
Complicaciones del embarazo actual (embarazo múltiple <EM>, edad materna <15 ó >40 años, isoinmunización Rh, sangrado vaginal o presión arterial > 90 mm Hg)
Resultados de parámetros de laboratorio y/o ecográficos alterados (ver más adelante)
Primer Control Antenatal (1)
Las acciones a realizar son:
Historia clínica: antecedentes médicos y quirúrgicos, enfermedades preexistentes y en potencial riesgo
Historia obstétrica: paridad, peso y edad gestacional de hijos anteriores, abortos, RCIU, PE, PP, PE-eclampsia, muerte fetal o neonatal previa
Antecedentes familiares, considerar también mala historia obstétrica por línea materna
Pesquisa y análisis de factores de riesgo psicosocial y actitud de la madre frente al embarazo
Determinación edad gestacional según fecha de última regla (FUR) y si es que ésta es confiable (ciclo regular, no en lactancia ni climaterio y sin uso de anticonceptivos hormonales por 3 meses), de lo contrario se utilizará la ecografía precoz
Examen físico. Enfatizar el examen cardiovascular (dado que la sobrecarga del embarazo puede hacer manifiesta alguna alteración preexistente) y oral (dado que es un factor de riesgo de bajo peso al nacer). Ante hallazgos, tomar pruebas o derivar a especialidad según sospecha clínica
Peso, talla y diagnóstico nutricional
Examen obstétrico y ginecológico.
Examen de mamas, genitales externos e internos. Desde la semana 12 en adelante, debe registrarse altura uterina que debe estar entre p10 y p90
Si hay signos sugerentes de amenaza de aborto evaluar dilatación cervical y membranas o producto de gestación en cuello o vagina
Pedir Papanicolaou (PAP)en toda mujer sin PAP vigente según las normas vigentes
En presencia de flujo vaginal, tratar según aspecto del flujo (por riesgo, de rotura prematura de membranas <RPM>, PP y sepsis neonatal)
Latidos cardiofetales (LCF) desde la semana 18 vía estetoscopio de Pinard (desde las 12 semanas por Doppler)
Laboratorio
Hemograma (buscando anemias para respectivo tratamiento)
Grupo Rh y Coombs (en toda mujer, previniendo inmunización con antígenos no tradicionales, no sólo Rh-D)
VDLR
Test de ELISA HIV (debe tener consejería abreviada pre y post test, enfatizando la importancia de realizar el examen para disminuir riesgo de transmisión vertical de un 35 a un 1%; requiere consentimiento)
Serología para Chagas (sólo desde Región de Arica y Parinacota a la de O’Higgins)
Glicemia (buscando diabetes mellitus)
Sedimento urinario y urocultivo
PAP (sólo si no cuenta con PAP vigente)
Ecotomografía (las cubiertas por el ministerio en todo embarazo son las de 11-14, 22-24 y 30-34 semanas, adicionalmente debiera realizarse una tras la primera consulta y pudieran realizarse más en caso de embarazos de riesgo)
Indicaciones
Inicio de ácido fólico 1 mg/día desde 3 meses antes, hasta las 12 semanas después de la concepción; y 4-5 mg/día si hay antecedente de defecto del cierre del tubo neural
Recomendaciones generales e información sobre el embarazo (cambios y síntomas del embarazo, alimentación saludable no cariogénica, higiene bucal y cobertura AUGE de la salud oral en la embarazada, ejercicio, medicamento, trabajo, relaciones sexuales, suspender drogas y tabaco)
Instruir sobre síntomas y signos que motiven consulta (flujo hemático vaginal, pérdida de líquido por genitales, contracciones
Definir nivel de atención y periodicidad con que se realizará seguimiento, según todo lo anterior
La altura uterina en cm corresponde aproximadamente con la edad gestacional entre las 18 y 32 semanas.
Debe recordarse que el margen de error en la edad gestacional de la ecografía va en aumento con el avance del embarazo, siendo de 7 días antes de las 20 semanas, de 14 días entre las 20 y 30 semanas y de 21 días sobre las 30 semanas.
Controles Antenatales Posteriores
Después del primer control prenatal, deben realizarse una serie de controles según la periodicidad establecida. En ellos se debe realizar una actualización de la historia clínica y del examen físico, junto con fomentar las indicaciones anteriores y responder las dudas de la madre que vayan apareciendo. Desde la segunda mitad del embarazo deben además buscarse signos de bienestar fetal como la percepción y número de movimientos fetales y los LCF. Además deben buscarse signos y síntomas sugerentes de las complicaciones propias del embarazo (como cefalea, fotopsias y tinnitus en HTA; síntomas urinarios, síntomas de amenaza de parto prematuro, síntomas de colestasia intrahepática del embarazo <CIE> y otras) o bien de enfermedades intercurrentes (especialmente infecciones de transmisión sexual <ITS>).
En cuanto al laboratorio, en mujeres consideradas normales, durante la segunda mitad del embarazo, deben repetirse exámenes y tomarse algunos otros:
Hemograma
Orina completa y urocultivo (ante bacteriuria asintomática o sintomática debe tratarse)
Repetir VDLR a las 32-34 semanas
Repetir HIV 32-34 semanas
Prueba de tolerancia a la glucosa oral (PTGO) realizada entre 24-28 semanas para el diagnóstico de diabetes gestacional <DG>(contraindicada en mujeres con bypass gástrico por fenómeno de dumping)
Cultivo perianal para Streptococcus agalactiae (grupo B) a las 35-37 semanas (dado que la colonización por esta bacteria se relaciona con neumonía y sepsis neonatal, por lo que se trata). Si el urocultivo salió positivo para este bacteria, se debe tratar y no es necesario tomar el cultivo perianal
Por otro lado, en cada control se debe ir informando a la madre sobre los fenómenos que van ocurriendo y prevenirla sobre posibles lumbalgias, alteraciones de la marcha, contracciones de Braxton-Hicks y repetir los síntomas que deben motivar una consulta inmediata. En cuanto a las indicaciones:
Debe recomendarse la práctica de ejercicio moderado (3 a 5 veces por semana), especialmente en la primera mitad del embarazo, dado que aumenta el peso de nacimiento y el bienestar materno. No es recomendable el ejercicio intenso (que se asocia a menor peso de nacimiento) y tampoco el reposo absoluto, pues este último no ha mostrado efecto benéfico sobre condiciones como amenaza de aborto, RCIU o cardiopatía materna
Trabajo: debe ser sentada posición sentada y llegado el momento, debe hacer uso de su permiso prenatal
Viajes: sólo se deben restringir aquellos en que el tiempo para consultar a un hospital sea mayor de 2 horas. Recomendar evitar manejar últimas semanas por mayor riesgo de trauma para el feto en caso de accidente (al chocar contra el manubrio) y evitar viajes prolongados especialmente en mujeres con factores de predisponentes, por riesgo de fenómenos tromboembólicos
Tabaco, alcohol y drogas están prescritos; la cafeína no ha mostrado ser teratógena pero se recomienda reducir su dosis a < 200 mg/día
Actividad sexual sólo proscrita ante síntomas de aborto, PP o metrorragia y a menos de 4 semanas antes de la fecha probable de parto (riesgo de PP, corioamnionitis, bradicardia y muerte fetal)
Baño: contribuye a la higiene y bienestar materno
El resumen de los cuidados antenateles se presenta en la siguiente tabla:

Fuente: Guía Perinatal MINSAL 2015.
Un examen no incluido en los protocolos ministeriales, pero que debiese pedirse a toda mujer embarazada son las hormonas tiroideas, esto porque se han demostrado los efectos perjudiciales de esta alteración sobre el embrazo, la madre y el feto y dada la alta prevalencia de esta alteración y su sintomatología inespecífica y a veces inexistente (hipotiroidismo subclínico, recordar que el embarazo es una de las indicaciones de tratamiento de esta forma de hipotiroidismo).
Criterios de derivación
Cualquier alteración en los exámenes o factores de riesgo o síntomas detectados en los controles son causal de derivación. El momento y el nivel dónde deben derivarse cambia según la condición y se describen en la tabla siguiente; pero a modo general:
Derivación inmediata a nivel terciario sangrados de diversa etiología, síntomas de aborto o de PP y RPM; o bien patología materna grave como síntomas de crisis hipertensiva, pielonefritis aguda (PNA), anemia severa o CIE ictérica
Derivación inmediata a nivel secundario en caso de detectar patología de la madre: anemia, CIE sin ictericia, diabetes, síndrome hipertensivo del embarazo <SHE>, ITS, otra
Derivación inmediata a nivel secundario en caso de detectar alteraciones fetales u ovulares como antecedente de prematurez, enfermedades del trofoblasto, placenta previa, anomalías congénitas
Derivación a nivel secundario en fechas establecidas, como se ve en edades extremas, cicatriz uterina previa, presentaciones distócicas o embarazos múltiples (ver fecha específica en la tabla siguiente)

Fuente: Guía Perinatal MINSAL 2015.
Disposiutivo intrauterino y embarazo (DIU)
Debe ser pesquisado siempre y de estar presente, retirar siempre que las guías estén a la vista y en la ecografía está bajo del huevo, pues de esta forma se disminuye en 50% el riesgo de aborto (aumentado en presencia de DIU, además del riesgo de ruptura prematura de membranas, parto prematuro infección ovular y aborto séptico).
Nutrición y embarazo
El embarazo va de la mano con varios cambios fisiológicos que cambian los requerimientos nutricionales: aumento del volumen plasmático de un 50%, aumento de la masa de glóbulos rojos en un 33% y aumento del gasto metabólico basal en un 20%. Por otro lado, tanto el exceso de peso materno (asociado a mayor tasa de HTA, PE, DG y cesárea, malformaciones, macrosomía, distocia) como el bajo peso materno (asociado a mayor tasa de bajo peso de nacimiento e infantil y a PP) significan un mayor riesgo de complicaciones en el embarazo y vida postnatal.
Evaluación del estado nutricional
Una evaluación nutricional completa de la embarazada debe incluir:
Anamnesis
Antecedente de hábitos alimentarios, uso de suplementos y hierbas medicinales
Antecedente de trastornos de la alimentación, malabsorción, intolerancia alimentaria o déficit nutricionales específicos
Antecedentes obstétricos, incluyendo ganancia de peso en embarazos anteriores, DG, defectos del tubo neural anteriores
Examen físico
Medición del peso y talla (y cálculo de IMC) inicial y en cada control, registrando el aumento de peso. Se considera normal un IMC entre 20,0 y 24,9
recomendaciones nutricionales
El ideal es que la mujer tenga un peso normal al momento de embarazarse
Dieta debe ser balanceada incluyendo lácteos descremados, frutas, verduras, leguminosas y fuentes de proteína (es decir, dieta con ingesta adecuada de Fe, Ca, ácido fólico y vitamina D)
Suplemento de ácido fólico 3 meses antes y 12 semanas después de la concepción ( 1mg/día ó 4-5 mg/día ante antecedentes defecto del tubo neural)
Suspender alcohol, tabaco y disminuir consumo de cafeína
Evitar uso de sacarina (por eliminación más lenta por el feto), sí se puede usar stevia, sucralosa y aspartamo
No consumir megadosis de vitamina A por potencial teratógeno (más de 100.000 UI de retinol à evaluar fórmulas vitamínicas que pueda estar tomando)
No consumir productos animales crudos o parcialmente cocidos
Consumo de pescado 2 veces a la semana de preferencia jurel, salmón, sardina, atún o merluza para consumo de ácidos grasos DHA
Vegetarianas y veganas se les debe recomendar consejería nutricional
Mujeres con cirugía bariátrica deben mantener supervisión nutricional estricta
increento de peso durante el embarazo
La ganancia de peso recomendada varía dependiendo el IMC materno en un inicio pero va entre 6 y 18 kg, siendo menor a mayor IMC inicial. El detalle de las recomendaciones se presenta en la siguiente tabla. En cuanto a la pérdida de peso postparto, se estima una pérdida inmediata de 5.5 kg, otros 4 kg durante las primeras dos semanas y el resto en los seis meses siguientes. En general, la mujer no recupera exactamente su peso inicial, quedando con una ganancia en promedio de 1 kg.

requerimientos calórico
Está aumentado especialmente en 2° y 3° trimestre.
En el primer trimestre no se recomienda aumentar el requerimiento calórico
Aumentar en 350 kcal/día al requerimiento en el 2° trimestre y 450 kcal/día en el 3° trimestre al requerimiento calórico estimado según peso. Consideraciones espaciales en mujeres con obesidad o con bajo peso y en caso de embarazos múltiples
El Aporte proteico debe ser de unos 0,8 g/kg al día de proteínas
Los carbohidratos son fundamentales y deben ser unos 175 g en total al día (apróx. 2 g/kg al día)
suplementación nutricional
El hierro es el único nutriente cuyas demandas (27 mg/día) no son cubiertas con una ingesta normal (15 mg/día), por lo que se debe suplementar con 30-60 mg de Fe elemental desde las 16 semanas. En mujeres con anemia ferropriva se debe suplementar en forma adicional con 30-120 mg/día hasta corregir la anemia
La recomendación diaria de calcio en mujeres es de 1.000 mg/día (1.300 mg día en niñas de 14 a 18 años), equivalente a 4 a 5 lácteos
Ácido fólico está recomendado suplementar 1 mg/día 3 meses antes y 12 semanas después de la concepción (4 mg/día ante antecedente de defecto del tubo neural)
Vitamina D. Actualmente se recomienda suplementación con 400 UI de vitamina D
No se recomienda el uso de multivitamínicos y minerales de rutina en mujeres con dieta balanceada. Mujeres sin dieta balanceada deben recibir multivitamínicos que contengan 27 mg de Fe, 11 mg de Zn, 2 mg de Cu, 250 mg de Ca, 2 mg de B6, 300 ug de folato, 50 mg de vitamina C y 600 UI de vitamina D, especial atención a las dosis de vitamina A que no deben estar aumentadas)
recomendaciones durante la lactancia
Incrementar ingesta calórica en 300-500 kcal/día
Consumo de mayor cantidad de líquidos (500 a 1.000 ml adicionales)
Mantener ingesta de nutrientes adecuada (especialmente Ca y vitamina D)
beneficios legales
Laborales
Obligación del empleador de trasladar a la mujer embarazada cuando su trabajo habitual sea perjudicial para la salud si restricción de sus remuneraciones (mover grandes peso, alto esfuerzo físico incluido estar de pie largos períodos, horario nocturno, horas extraordinarias o lo declare una autoridad competente) (2)
Ningún empleador puede condicionar la contratación de trabajadoras, su permanencia o renovación de contrato, o la promoción o movilidad en su empleo, a la ausencia o existencia de embarazo, ni exigir para dichos fines certificado o examen alguno para verificar si se encuentra o no en estado de gravidez (2)
Fuero maternal: ninguna mujer embarazada puede ser despedida durante el embarazo o hasta un año después de finalizado el descanso postnatal, con excepciones de ciertas causales (como fecha de término de contrato preestablecida o extinción del trabajo que la embarazada realizaba), causales que para que el despido sea válido deben ser ratificadas por un juez después de un juicio de desafuero
Asignación maternal: beneficio monetario a las trabajadoras dependientes e independientes y también a los trabajadores respecto a sus cónyuges embarazadas que sean causante de asignación familiar, salvo que gocen de subsidio maternal. La asignación sólo es válida si la mujer gana menos de $576.081 y es pagado por el empleador en su sueldo y si la mujer trabaja a honorarios lo recibirá en la devolución de impuestos, si efectuaron el reconocimiento antes del 31 de diciembre del año que corresponde el pago o por el Instituto de previsión social si lo hicieron después del 31 de diciembre (4). Éste es exigible a contar del quinto mes de embarazo, pero una vez asignado, éste se paga retroactivamente por todo el período de gestación
Subsidio maternal: beneficio monetario mensual a mujeres embarazadas de escasos recursos que no pueden acceder a la asignación maternal y con un puntaje en la ficha de protección social mayor o igual a 11.734 puntos. Es incompatible con asignaciones familiares, la pensión básica solidaria y el subsidio de discapacidad mental
Prenatal y postnatal
Licencia prenatal y postnatal. Extensión de 6 semanas antes del parto y 12 semanas después de él. Este derecho no puede ser renunciado por la trabajadora. En caso de enfermedad o complicación del parto, y con la debida licencia médica, estos períodos podrían extenderse. En caso de parto con RN < 1.500 gramos o antes de las 33 semanas, el postnatal se extiende por 18 semanas y en caso de embarazos múltiples aumentará en 7 días (2).
Dese 2012, se extiende el postnatal en 12 semanas más, (24 semanas en total). Las 12 semanas adicionales pueden ser tomadas por completo por la madre o transferir hasta 6 semanas al padre. Como alternativa, puede tomar en vez de 12 semanas de “descanso” completo, puede tomar 18 semanas de media jornada (adicional a las 12 semanas de “descanso” total, obligatorias), en cuyo caso puede transferir hasta 12 semanas a los padres en la misma modalidad (3).
En cuanto a permisos para el padre, además de las clausuras anteriores, 5 días de permiso que tienen los padres de un RN y que deben tomarse después del parto (3).
En cuanto a protección económica, hay un subsidio con tope de 66 UF (si se toman las 24 semanas de descanso completo, y de un 100% durante las primeras doce semanas seguido por sólo un 50% durante las 18 semanas siguientes). (3).
referencias
Guía Perinatal 2015. Ministerio de Salud, Gobierno de Chile. Disponible en: http://web.minsal.cl/sites/default/files/files/GUIA%20PERINATAL_2015_%20PARA%20PUBLICAR.pdf
Dirección del Trabajo, Gobierno de Chile. Mujer y Maternidad. Disponible en: http://www.dt.gob.cl/consultas/1613/w3-propertyvalue-22998.html
Chile Atiende. Nuevo Postnatal. Disponible en: http://www.chileatiende.cl/fichas/ver/8647
Chile Atienda. Asignación Materna y Subsidio Maternal. Disponible en: http://www.chileatiende.cl/fichas/ver/36386
Dr. Rafael Caballero. Clase Control Prenatal 2015
ANexos
Cronología de los hallazgos ecográficos


