Manejo del médico general: Diagnóstico específico, tratamiento inicial, seguimiento por especialista
Definición
La OMS define reacción adversa a medicamentos como “el efecto nocivo y no intencionado que ocurre a dosis normalmente usadas en el hombre para la profilaxis, diagnóstico o tratamiento de una enfermedad o para la modificación de alguna función fisiológica”.
Es importante saber que el segundo target donde se manifiestas las reacciones adversas a drogas, después de las hematológicas, del punto de vista de las notificaciones que el ISP maneja, son cutáneas. Se tiene la perspectiva que la primera manifestación de reacción adversa a droga sean las cutáneas, pero la falta de notificación hace variar esta estadística. Las redes de quimioterapia, tienen farmacovigilancia estricta, hace que la notificación de los eventos ocurridos en estos lugares sean obligatorios.
La gran característica de las RAM, es que la expresión cutánea, clínicamente simulan otras patologías. Paralelo a la sífilis, son las grandes simuladoras. Todos los patrones cutáneos que se pueden ver, están representados en la clínica de las RAM. En los niños son más infrecuentes.
Los fármacos más comúnmente involucrados son los más prescritos: antiinflamatorios no esteroidales, anticonvulsivantes y luego antibióticos.
De manera general, la mortalidad es aproximadamente 1%, pero en un NET o Steven Johnson, aumenta.
Factores de riesgo
El paciente no consulta por una RAM, es el médico quien debe sospecharla. El motivo de consulta del paciente en general es una “alergia”.
- Sexo femenino
- Edades extremas, niños y ancianos
- Enfermedades subyacentes
- Falla renal o hepática
- Neoplasias
- Alteraciones inmunológicas
- HIV
- Automedicación
- Polifarmacia
- Asociación de principios activos
- Vía de administración (la principal vía de producción de RAM es la tópica)
Etiología y patogenia
Hay mecanismos inmunológicos y no inmunológicos. Estos últimos corresponden al 80% de las RAM y estas son predecibles, dosis dependiente, secundaria a las acciones farmacológicas conocidas del medicamento y ocurren en individuos normales.
Las inmunológicas son el 20% y estas son impredecibles, no son dosis dependiente, no están relacionadas a la acción farmacológica y requieren de exposición previa al fármaco. Menos efecto en niños y ancianos.
Hay 4 mecanismos descritos por Gell y Coombs.
|
Tipo 1: IgE dependientes:
|
Tipo III:Inmunocomplejos insolubles
|
|
Tipo II:IgG/IgM
|
Tipo IV: Linfocitos T y citoquinas Son las más frecuentes
|
Tabla 1: Mecanismos de hipersensibilidad.
Marcadores de gravedad son:
- Eritema confluente de rápida aparición
- Signo de Nikolski positivo
- Ampolla y área de piel denudada extensa
- Purpura palpable
- Necrosis cutánea
- Dolor cutáneo
- Urticaria con edema facial
- Compromiso mucoso
- Fiebre, taquipnea e hipotensión
- Adenopatías
- Alteraciones de laboratorio
Estas manifestaciones son claves en las RAM que pueden evolucionar a formas graves.
A continuación mostramos los patrones cínicos de RAM más representativos. En la literatura hay descritos más de 40 patrones o formas de manifestación a RAM en piel y fanéreos.
1. Exantemas
Corresponden al 60%-95% de las RAM. Imitan los exantemas virales. Pueden ser divididos en tres tipos clínicos:
- Morbiliforme (el más frecuente)
- Escarlatiniforme
- Roseoliforme
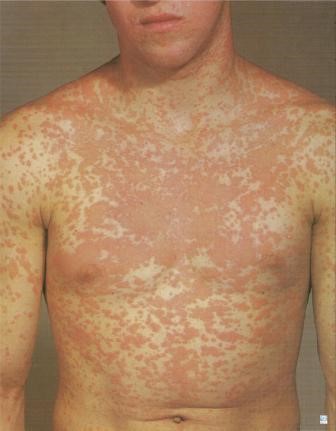
Figura 1: Exantema morbiliforme (Fuente: http://bit.ly/2j9GHGM).
No suelen presentar compromiso del estado general, solo presentan fiebre leve. El compromiso de mucosas, palmas y plantas es bastante infrecuente. Aparece entre 2 a 10 días desde la ingesta y la remisión es bastante rápida.
Cuando un paciente parte con un exantema morbiliforme, no se sabe donde va a parar. Entonces si el paciente es adecuado, uno puede pedir exámenes y citarlo a control rápido. Pero si uno cree que el paciente no volverá, debe ser hospitalizado para estudio.
Los pacientes con DRESS, por ejemplo, empiezan con un exantema morbiliforme que no tiene ninguna importancia clínica y el paciente clínicamente no se siente mal, pero a la semana evoluciona con falla hepática. Entonces es muy importante tener el índice de sospecha y reevaluar periódicamente. Si se puede hospitalizar hay que hacerlo o realizar controles continuos semanales.
- Erupción morbiliforme
Es la manifestación más frecuente, corresponde a máculas y pápulas eritematosas que se distribuyen en tronco superior, cabeza o cuello, extendiéndose a las extremidades, tienen evolución centrífuga, desde rojo a color café-rojizo, con descamación posterior, lo que aumenta la sospecha a RAM. Puede o no acompañarse de prurito, este hecho lo diferencia de los cuadros dermíticos, porque en esos casos siempre hay prurito.
- Erupción escarlatiniforme
Es similar a la producida en la escarlatina. Son pápulas muy pequeñas rosadas, que se grupan dando el aspecto de piel de gallina.
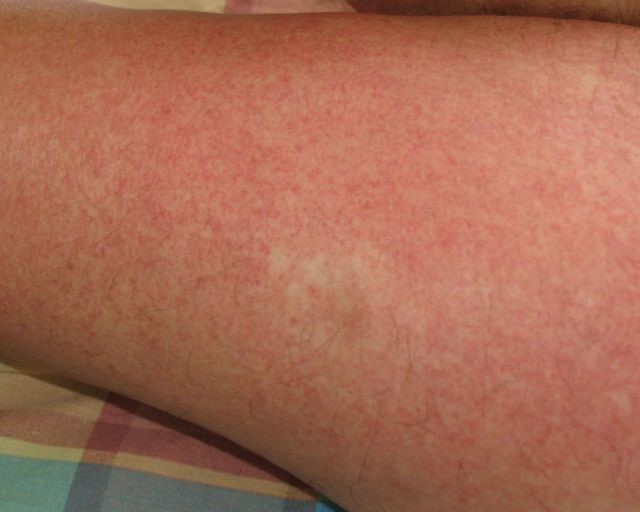
Figura 2: Erupción escarlatiniforme (Fuente: Propia)
- Erupción roseoliforme
Son máculas asalmonadas. No confluentes. Que afectan el tronco, que progresan centrífugamente y puede afectar palmas y plantas. En general esto lo diferencia de la oséola.
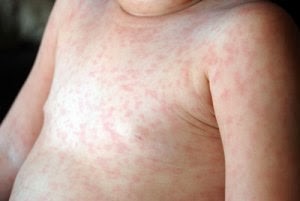
Figura 3: Erupción roseoliforme (Fuente: http://bit.ly/2j9AUBi).
Etiología:
- Penicilinas (amoxicilina, ampicilina).
- Cefalosporina
- Gentamicina
- Anfotericina B.
- Sulfonamidas
- Barbitúricos
- AINEs
Diagnóstico diferencial:
- Erupciones virales.
- Enfermedades del tejido conectivo.
- Enfermedad de injerto versus huésped.
El manejo es siempre la suspensión del agente causal y tratamiento tópico como hidrocortisona y antihistamínicos orales.
2. Urticaria/angioedema/anafilaxia
Son el segundo patrón de respuesta más frecuente. El mecanismo inmunológico implicado es hipersensibilidad inmediata tipo I. El 15-30% de las urticarias son producidas por medicamentos.
Como ejemplo de esta reacción se menciona la penicilina, AINE, aspirina, codeína, medios de contraste y anestésicos.
La clínica:
Pseudopapulas o habones muy pruriginosas, que duran menos de 24 horas, que pueden dejar hipopigmentación residual. Además van variando de localización. Esta clínica es característica de una urticaria aguda.
Puede aparecer hasta 36 horas después del contacto con el fármaco, sin embargo cuando es una re exposición, esto puede ser mucho más precoz.
Con menor frecuencia se asocia a angioedema y más raro una reacción anafiláctica.
Angioedema
Corresponde a un edema de la dermis e hipodermis. Se asocia en un 50% a urticaria. Compromete de manera asimétrica labios y párpados. Con menor frecuencia compromete genitales, lengua, orofaringe y laringe. Su hay estridor laríngeo se manera con adrenalina.
Anafilaxia
- Reacción urticarial o angioepidermica rápidamente progresiva.
- Produce hipotensión, taquicardia y shock.
- Se inicia rápidamente en 20 minutos.
- Produce muerte por shock distributivo o por asfixia, secundario a edema de tejidos blandos de la vía aérea.
Manejo:
- Suspender el fármaco
- Antihistamínicos orales
- Adrenalina en shock anafiláctico
- En Anafilaxia: ABC, adrenalina IM, con antihistamínicos y corticoides y broncodilatador.
3. Fotosensibilidad
Son reacciones cutáneas producidas por medicamentos orales o tópicos que van a reaccionar con la radiación UV, no es necesaria la exposición directa al sol para que se produzca.
La fototóxica es no inmunológica, dosis dependiente, semeja una quemadura solar, esta limitada al área expuesta, ocurre a las pocas horas de la exposición solar con eritema, vesículas y descamación con hipopigmentación residual.
La fotoalérgica es una variante de la dermatitis de contacto alérgica. Requiere sensibilización. Requiere un hapteno y contacto previo, con radiación UV. Las reacciones son eccematosas, erupción vesicular, pero también puede verse como erupción liquenoidea. Se asocia a prurito frecuentemente. Afecta las zonas expuestas.
Causas: amiodarona, aines, doxiciclina, diuréticos, griseofulvina, naproxeno en niños, isotretinoína.
Manejo:
- Suspender el fármaco
- Protección solar
- Corticoides sistémicos y antihistamínicos en cuadros agudos.

Figura 4: Fotosensibilidad (Fuente: http://bit.ly/2k8ZmCr).
4. Vasculitis
Corresponde al 10% de los patrones. Son de tipo leucocitoclástico. Corresponde a un púrpura palpable o un rash máculopapular purpúrico. Cuando son ulcerados o buloso, se hace diagnóstico diferencial con púrpura de Schönlein-Henoch y en general se afectan extremidades inferiores.
Asocia prurito, dolor y edema. Es raro el compromiso visceral. Puede tener fiebre, mialgias, artralgias y dolor abdominal. La erupción puede venir 7 a 10 días después de la exposición.
Causados por: aines, penicilina, sulfas, azitromicina, ciprofloxacino, alopurinol.
Siempre buscar compromiso sistémico. Sobretodo cuando el compromiso es extenso.
Manejo:
- Suspender el fármaco.
- Corticoides sistémicos si hay compromiso del estado general.
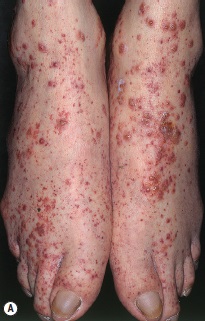
Figura 5: Vasculitis (Fuente: http://bit.ly/2kyvrAn).
5. Erupción fija a medicamentos
Corresponde a una manifestación cutánea de las RAM, muy específica de piel y además de fácil diagnóstico. Siempre es secundaria a medicamento. Afecta más a adultos que a niños, es subdiagnosticada.
Puede aparecer una pápula que desaparece dejando un área hiperpigmentada. Aparecen desde minutos a semanas de la exposición. Pueden ser únicas o múltiples. Las múltiples son raras. Cuando recidiva lo hace siempre en el mismo lugar, son máculas redondeadas u ovales, bien delimitada, que van desde lo eritematoso, violáceo o hiperpigmentado. Pueden tener vesículas o ampollas en su superficie. Desaparecen dejando pigmentación residual. Puede asociar dolor o sensación urente. Se presenta en genitales, manos, pies, perianal y en tronco con menor frecuencia.
Asociado a dipirona, piroxicam, metamizol, salicilatos, ibuprofeno, laxantes. Antibióticos, antimaláricos, anticonvulsivantes.
Manejo:
- Retiro de la droga
- Antihistamínicos y corticoides tópicos
- No volver a consumir ese medicamento. Considerar la reacción cruzada.
- Hiperpigmentación es de lenta resolución, que no se va.
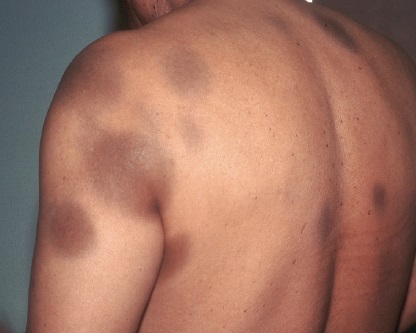
Figura 6: Erupción fija a medicamentos (Fuente: Propia).
6. Erupciones medicamentosas neutrofílicas
- Pustulosis exantemática generalizada aguda
El paciente no tiene que tener historia de psoriasis, pues es diagnóstico diferencial de la psoriasis pustular, dermatosis pustular subcórnea y pénfigo foliáceo. Corresponde a un eritema difuso, con aparición de pústulas pequeñas de 1 a 3 mm, con fiebre elevada, CEG, prurito y ardor. Comienza en la cara y se extiende a tronco y extremidades. En el laboratorio destaca neutrofilia y VHS alta.
Producido por: antibióticos, aine, antimicótico, antagonista de calcio.
Ejemplo: Paciente en servicio de urgencias u hospitalizado, con CEG, fiebre, múltiples pústulas y aumento de VHS. ¿Qué se hace? Dejarle corticoide. No se aísla ningún microorganismo. Cultivar pústulas y demostrar que son asépticas.
Para siempre tener presente:
-Considerar frente a este cuadro clínico el diagnóstico de PEGA. Pues como simula un cuadro séptico, muchos tienden a dejar más antibióticos, Aciclovir y otros fármacos, situación que perpetuará o agravará el cuadro.
-En caso de duda, pedir interconsulta urgente.
Manejo:
- Tiene resolución espontánea
- Corticoides orales
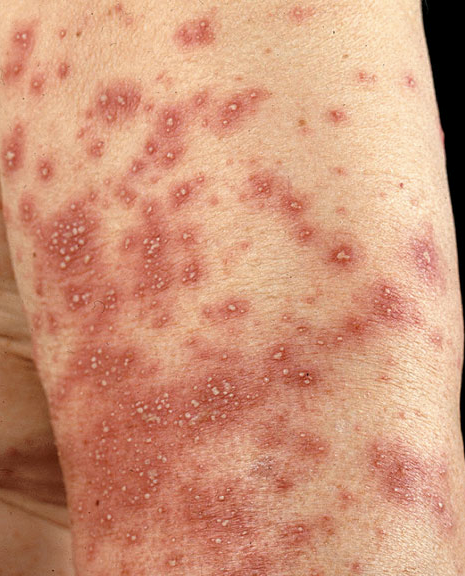
Figura 7: Pustulosis exantemática aguda generalizada (Fuente: http://bit.ly/2jCMrFp).
7. Eritrodermia
Exantema que compromete más del 75% de la superficie corporal. Se reconocen diferentes causas. Pueden ser producidas por psoriasis, atopia, pitiriasis rubra pilaris, dermatitis seborreica, micosis fungoide.
Los fármacos son entre un 5-40% como causa de eritrodermia. Analgésicos, antibióticos, minoxidil, metotrexato, se reconocen como causantes. Incluir historia clínica y biopsia, sobretodo para descartar la micosis fungoide.
Cuando son de presentación súbita, el inicio de fármaco en las últimas semanas puede estar asociado, y son de tipo morbiliforme, eritematosa, con descamación y prurito intenso.
Presentan fiebre, a veces convulsiones, linfadenopatías. Pueden presentar hipoalbuminemia e insuficiencia cardíaca, tienen riesgo de hipotermia, pérfida de fluidos y electrolitos, pues se pierden todas las funciones de la piel.
Son pacientes que se deben hospitalizar en intermedio o UCI. Para observar evolución, pues algunos pueden ir hacia un Steven Johnson o bien NET.
Manejo:
- Hospitalizar.
- Manejo de la temperatura corporal.
- Manejo de fluido y electrolitos.
- Monitorización de la posible falla cardiaca.
- Emolientes y corticoides tópicos por varias semanas.
8. DRESS (Drug Reaction with Eosinophilia and Systemic Symptoms)
Síndrome de hipersensibilidad a drogas. El tiempo de aparición va de 2 a 6 semanas. Usualmente la primera exposición es un cuadro idiosincrático
Triada:
- Manifestaciones cutáneas: exantema, erupción maculopapular confluente, tipo target. Hay dermatitis exfoliativa, tambien puede presentar lesiones purpuricas, bulosas. La severidad del compromiso cutaneo no necesariamente refleja el compromiso de los órganos internos.
- Compromiso visceral: Hepático en un 50% y renal en 10%. Se ve tardíamente 2-4 semanas después de la ingestión del fármaco. Para cumplir con diagnóstico de DRESS, la alteración hepática debe cumplir con los rangos de una hepatitis.
- Alteraciones de laboratorio.
Hemograma
- Eosinofilia 90 %.
- Linfocitos atípicos.
- Anemia hemolítica.
- Neutrofilia
- Discracias sanguínea.
También presenta fiebre alta, edema facial periorbitario, linfadenopatías. Compromiso de mucosas es raro y nunca se observa necrolisis.
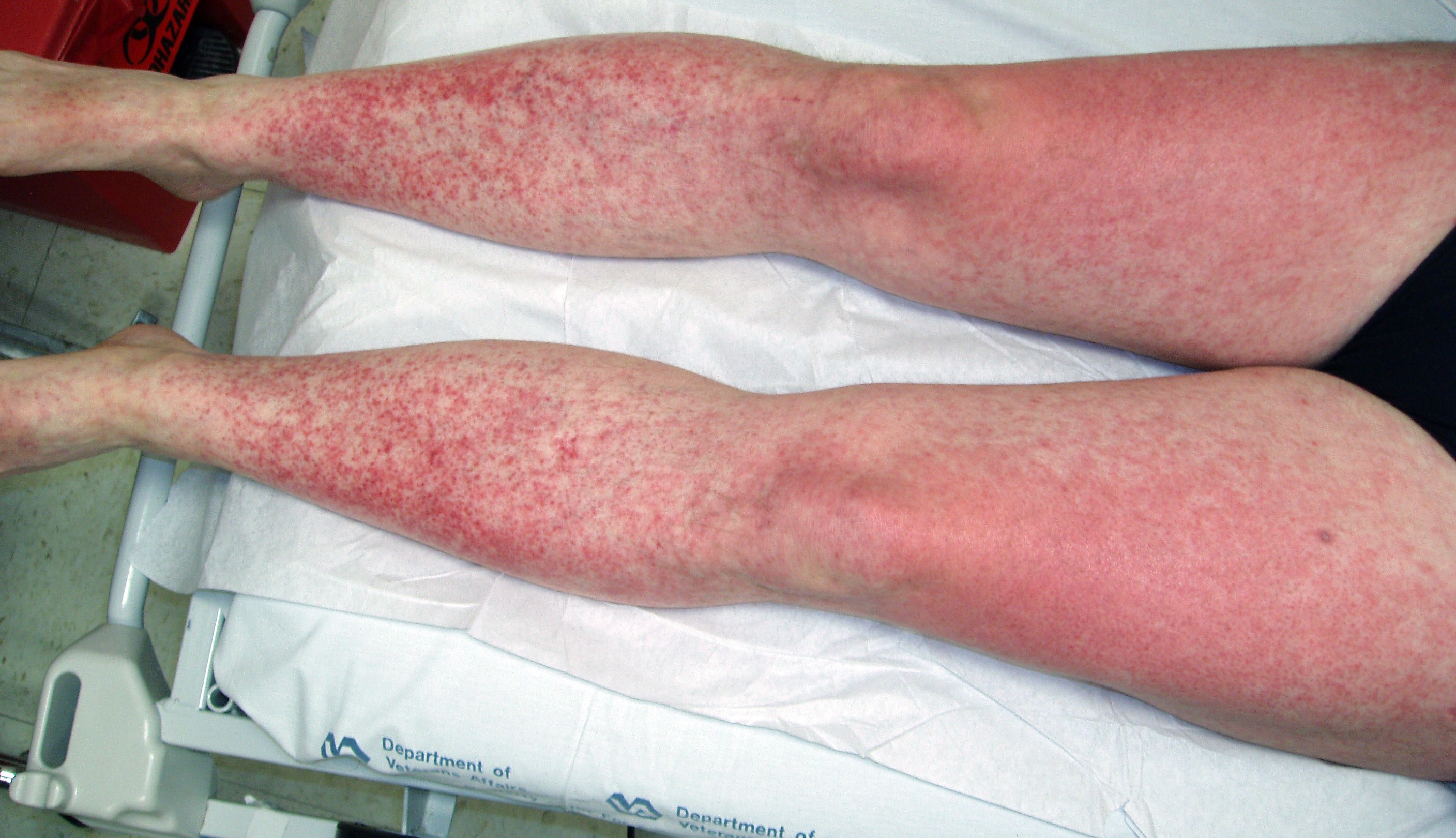
Figura 8: DRESS (Fuente: http://bit.ly/2jCK3yi).
Etiología:
- Anticonvulsivantes (Fenitoína, Carbamazepina, lamotrigina y Fenobarbital)
- Sulfonamidas
- Antibióticos (Minociclina)
- Dapsona
- Alopurinol
Recordar que en estos casos hay un 75% de reacciones cruzadas.
Diagnóstico diferencial se estable con mononucleosis infecciosa y NET.
Manejo:
- Suspender el fármaco
- Se realiza el estudio de laboratorio ad hoc, periódicamente las primeras semanas.
- Se realiza biopsia
- Corticoide sistémico
- Manejo por especialista
9. Complejo síndrome Steven Johnson – Necrolisis epidérmica tóxica.
Todos los pacientes parten con un exantema. Dentro del espectro, hacia el final se encuentra el NET. SSJ y NET representan variantes de una misma enfermedad. Hoy se denomina complejo SSJ-NET.
En niños la prevalencia es menor que en adultos. Aumenta con la edad y sin diferencia por género. Todos los pacientes podrían eventualmente desarrollar un NET.
Síndrome de Steven Johnson: Se manifiesta como máculas eritematosas o purpúricas, dianas atípicas no palpables, vesículo-ampollas generalizadas o de predominio troncal.
Clasificación:
- Síndrome Steven Johnson: desepitelización menor al 10%
- Superposición SSJ/NET: desepitelización es entre 10 y 30%
- NET: desepitelización mayor al 30%
La desepitelización se evalua con prueba de Nikolski, en la cual uno desplaza la piel sana y se desprende la epidermis.
Clínica:
- En un 30% de los pacientes se presenta un pródromo que ocurre 1 a 3 (hasta 14) días previos.
- Simula un estado gripal.
Lesiones cutáneas
- Máculas y pápulas eritematosas.
- Mal delimitadas.
- Centro violáceo, purpúrico necrótico.
- ARDOR o DOLOR.
- Exantema escarlatiniforme (10-20%)
- Algunas vesículas.
- Simétricas la cara, el tronco, parte proximal de las extremidades.
- Zonas foto expuestas.
- Confluyen y se generalizan.
- Afectando PALMAS y PLANTAS.
- El cuero cabelludo suele estar indemne.
En horas a semanas la piel forma ampollas flácidas con signo de NikolskI (+).
- Piel despegada, arrugada, pálida y necrótica.
- Afecta
- Zonas de presión y trauma. Las zonas de apoyo son las primeras que se desprenden.
- Erosiones y úlceras extensas.
- Dianas atípicas
- En los casos más graves puede darse un aspecto escaldado.
- ü La piel suele curar sin cicatrices.
Las siguientes son secuelas que quedan luego de un SSJ.
- Lesiones mucosas: 85-97%.
- 30% aparecen 1 a 3 días antes que la piel.
- Las mucosas afectadas son:
- Oral (93%)
- Ocular (85-78%)
- Genital (63%)
- Anal
- Mucosas internas: erosiones, úlceras sangrantes, pseudomembranas y costras.
- Lesiones Oculares: Son las más graves. Dejan secuelas hasta en un 60% de las NET. Consisten en sinequias y opacidades.
Manejo:
En cuidado intensivo, con personal multidisciplinario, que incluye un dermatólogo, intensivista, oftalmólogo. Manifestaciones sistémicas puedes ser respiratorias, digestivas, renales, hematológicas.
Factores de riesgo
- Polifarmacia
- Enfermedad de base
- Alteraciones inmunológicas
Pronóstico:
- 5 % de mortalidad en SSJ.
- 20 a 30% de NET terminan con mala evolución.
- La causa de muerte es Sepsis (S aureus y aeruginosa)
Factor pronóstico:
- Superficie corporal comprometida.
- Edades extremas.
- Marcadores de hipovolemia (Uremia).
Actualmente existen scores para establecer factores pronostico que permiten ir viendo la evolución. La mortalidad aumenta en forma proporcional al retraso en la retirada del medicamento causal y la entrada a una unidad especializada.
Etiología:
Enfermedad de base se asocia con el consumo farmacológico. En el 82% SSJ / 94% NET se identificará el fármaco implicado. En 4% de los SSJ/NET no se identifica un factor.
Cualquier fármaco: Más implicados:
- Sulfonamidas (25-35%).
- Anticonvulsivantes (10-18%). Más frecuente en niños.
- AINES (5-43%).
- Alopurinol (36%).
- Lamotrigina-Modafilino : nuevos descritos en Chile
Identificar el agente puede ser en ocasiones muy difícil. Considerar Virus Herpes 6 y Mycoplasma.
Valorar el tiempo transcurrido que es igual en todos los fármacos : 1 a 3 semanas en el primer episodio, menos de 48 horas en las recidivas. Se debe realizar biopsia por razones médico legales para confirmarlo.
Diagnóstico diferencial:
- Síndrome de piel escaldada.
- Enfermedad injerto contra huésped.
- Shock tóxico.
- Kawasaki.
- Enfermedades ampollares.
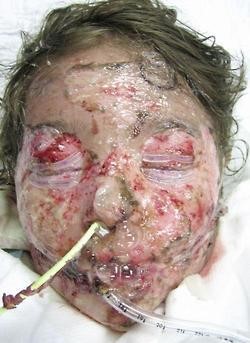
Figura 9: SSJ-NET (Fuente: http://bit.ly/2k76krn).
Manejo:
- Desepitelización mayor del 10% debe ingreso temprano a una unidad de cuidados intensivos.
- Retiro precoz de TODOS los fármacos que consuma y NO sólo los más sospechosos.
Cuidados cutáneos:
- Gasas estériles para cubrir zonas desepitelizadas.
Evaluación precoz por oftalmólogo.
- Aseo de los ojos con suero fisiológico, CAF, evitar su desecación. Parches de membrana amniótica.
Enjuagues para el manejo de lesiones orales.
- Corticoides no se recomiendan. Su uso es controversial.
Inmunoglobulinas endovenosas:
- Elección, precoz 1 a 2 mg/kg/día por 3 a 5 días, según evolución.
- INFLIXIMAB uso mas reciente cuando no responden a IgEV.
Claves del capítulo:
- La piel es uno de los target más frecuentes de las reacciones adversas medicamentosas.
- Para determinar la causa de la erupción, se seguirá un enfoque lógico basado en las características clínicas, los factores cronológicos y una búsqueda en la literatura del fármaco sospechoso.
- Las erupciones exantemáticas y urticarial son las formas más frecuentes de RAM cutáneas.
- Cuando una erupción exantemática se asocia a fiebre, adenopatías o edema de cara, debe tenerse presente la posibilidad de un Síndrome de DRESS, por lo que debe realizarse una evaluación para descartar compromiso sistémico.
- El retiro rápido de todos los fármacos potencialmente responsables es esencial, en particular en el caso de las reacciones medicamentosas graves.

