Alimentación en el Niño
07/10/2016

Alimentación en el Niño(a)
Introducción
La alimentación hasta los dos años es uno de los principales determinantes del crecimiento y desarrollo infantil, teniendo un papel fundamental en el potencial del desarrollo físico, intelectual y emocional del niño(a). Es importante recordar que la niñez es el periodo de mayor velocidad de crecimiento, donde la alimentación se presenta como el factor ambiental más importante en su determinación y facilita así la máxima expresión del potencial genético del niño(a). Además se presenta como una oportunidad para desarrollar el apego con los niños(as), evidenciándose como un regulador importante del estrés y afectos del infante.
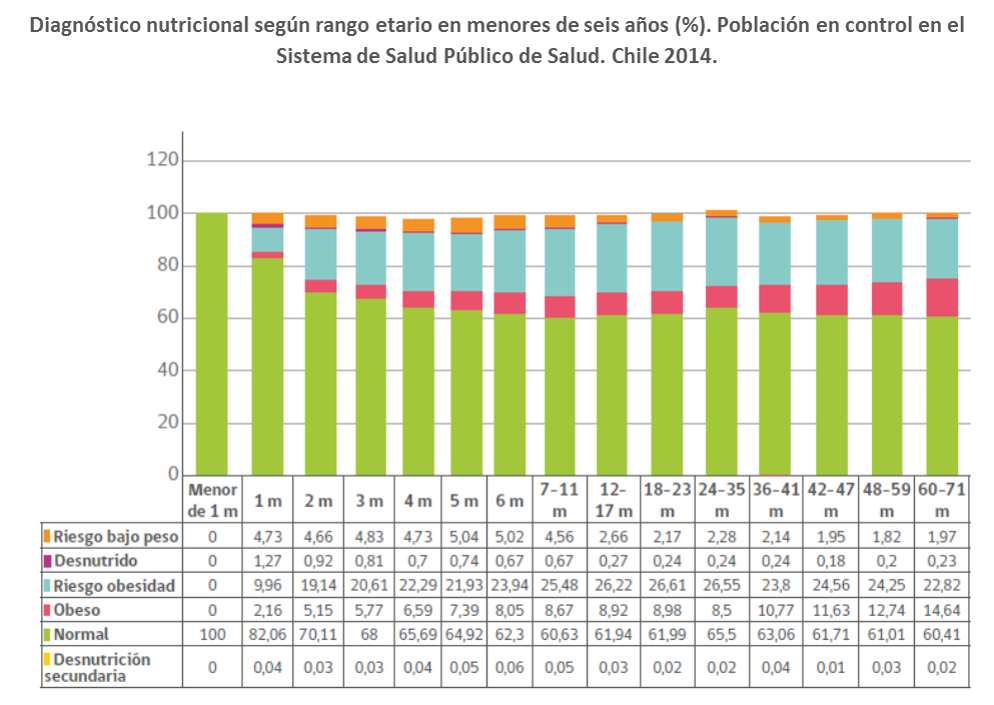
En Chile actualmente la desnutrición por deficit se ha vuelto poco común durante la infancia, siendo su prevalencia de 0,3% en el menor de 6 años y la de talla baja 1.8%. Por otra parte, la obesidad se alza como un problema de relevancia en la salud infantil, se presenta de forma muy precoz en la vida, un 10.3% de los niños y niñas menores de 6 años son obesos y un 24% tienen sobrepeso.
Dentro de la alimentación infantil es de vital relevancia referirnos a la lactancia materna, siendo el nutriente exclusivo recomendado para los primeros seis meses de vida y luego como acompañamiento a la alimentación sólida. En nuestro país la prevalencia de lactancia materna exclusiva al sexto mes alcanza sólo un 51%, lo que revela la necesidad de fortalecer las acciones que se realizan en este ámbito en todos los niveles de atención, debido a que la leche materna se ha evidenciado como un importante factor para la prevención de la mortalidad en la niñez, entre otros múltiples beneficios.
La adherencia a la lactancia materna exclusiva, la incorporación de la alimentación sólida y la aparición de los primeros dientes, son los principales hitos que marcan el primer año de vida. A medida que el niño(a) crece debe ir incorporando hábitos de vida saludable, estimulado por la familia y el ambiente que los rodea. Muchos de los problemas generados por una malnutrición, principalmente por exceso, son derivados de malos hábitos adquiridos, en los cuales las condiciones sociales, económicas y culturales del infante son importantes factores influyentes. Es por esto que el acompañamiento por parte de los profesionales de la salud a través del control de salud integral del niño(a) es de vital importancia, ya que permitirán generar instancias de modificación de hábitos y apoyo a las habilidades de crianza de los padres, y mantener un control a través del seguimiento del estado nutricional del niño(a).
Recomendaciones actuales en la supervisión de salud de la alimentación del niño(a)
El estado nutricional es el resultando de diferentes variables y del balance que se produce entre la ingesta y requerimiento de nutrientes.
- Requerimiento: cantidad mínima de nutrientes que permite el crecimiento y desarrollo. Es individual, de acuerdo a cada persona (según talla, estructura, etc).
- Recomendación: ingesta que cubre los requerimientos del 97,5% de la población (+2DS).


Lactancia materna:
La leche humana es el alimento más completo y seguro para el recién nacido y el lactante. Los elementos nutritivos, enzimáticos e inmunológicos que la constituyen y la proporción de los mismos, aseguran un crecimiento y desarrollo óptimo del lactante. La leche materna es un fluido vivo y cambiante que se adapta a los requerimientos nutricionales e inmunológicos del niño, modificando su composición en la medida que el niño crece y cambia sus requerimientos. También tiene variaciones a las distintas horas del día, entre cada mamada y en una misma mamada.
Galactogénesis o producción celular de la leche
Es el proceso mediante el cual las células epiteliales de los alvéolos de la glándula mamaria sintetizan los constituyentes de la leche y los entregan al lumen alveolar.
La preparación de la glándula para la producción de la leche se inicia en el embarazo. En los 3 primeros meses aumenta la formación de conductos gracias a la influencia de los estrógenos. Después de los 3 meses, el desarrollo de los alvéolos sobrepasa a la formación de los conductos, el aumento de la prolactina estimula la actividad glandular y los alvéolos se llenan parcialmente con precalostro.
La iniciación de la producción de leche propiamente tal, se produce 2 a 5 días después del parto, la cual depende de tres factores:
1) Desarrollo adecuado de las mamas durante el embarazo (mamogénesis gestacional).
2) Mantención en el plasma sanguíneo de adecuados niveles de prolactina.
3) Caída de los esteroides sexuales.
Para que la leche fluya desde los alvéolos es necesario que éstos sean exprimidos por las fibras mioepiteliales que los rodean. La contracción de estas fibras es producida por la oxitocina, liberada por la hipófisis posterior. El reflejo de vaciamiento de la leche responde tanto a estímulos táctiles y mecánicos del pezón-areola, como también a estímulos visuales, auditivos u olfatorios, especialmente en los primeros días de lactancia.

|
Tipos de leche y su composición
El calostro
Se produce durante los primeros 3 a 4 días después del parto. Es un líquido amarillento y espeso, de alta densidad y poco volumen. El volumen producido es de 2 a 20 ml por mamada, permitiendo desarrollar el tríptico funcional del recién nacido, succión-deglución-respiración.
El calostro contiene menor cantidad de lactosa, grasa y vitaminas hidrosolubles que la leche madura, mientras que contiene mayor cantidad de proteínas, vitaminas liposolubles (E, A, K), carotenos y algunos minerales como sodio y zinc. Su escasa osmolaridad y volumen se adaptan a los riñones inmaduros del recién nacido.
El calostro contiene una gran cantidad de inmunoglobulina A (IgA), que junto a la lactoferrina y a una gran cantidad de linfocitos y macrófagos, confieren al recién nacido una eficiente protección contra los gérmenes y alérgenos del medio ambiente. Facilita la reproducción del lactobacilo bífido en el lumen intestinal del recién nacido. Además favorece la eliminación de meconio, evitando la hiperbilirrubinemia neonatal.
|
|
Leche de transición
Es la leche que se produce entre el 4º y el 15º día postparto. Entre el 4º y el 6º día se produce un aumento brusco en la producción de leche, conocida como la “bajada de la leche”, la que sigue aumentando hasta alcanzar los 600 a 700 ml/día entre los 15 a 30 días postparto. Existe una importante variación individual entre las madres en el tiempo en el que se alcanza un volumen estable en la producción de leche. La leche de transición va variando día a día hasta alcanzar las características de la leche madura
Leche madura
La variación de sus componentes se observa entre distintas mujeres, a distintas horas del día, entre ambas mamas, entre lactadas, durante una misma mamada y en las distintas etapas de la lactancia. Estas variaciones son funcionales, relacionadas directamente con las necesidades del niño. El volumen promedio de leche madura producida es de 700 a 900 ml/día durante los 6 primeros meses postparto y 500 ml/día en el segundo semestre. Si la madre tiene que alimentar a más de un niño, producirá un volumen suficiente (de 700 a 900 ml) para cada uno.
Cuando la lactancia está en regresión, la leche involuciona y pasa por una etapa calostral antes de desaparecer totalmente.
|
|
Composición de la leche madura
Los principales componentes de la leche son: agua, proteínas, hidratos de carbono, grasas, minerales y vitaminas. También contiene elementos traza, enzimas y hormonas
|
Componente |
Proporción |
Características |
|
Agua |
88% de la leche |
Osmolaridad semejante al plasma, permite mantener el equilibrio electrolítico. |
|
Proteínas |
0,9 g/100 ml -40% caseína -60% proteínas del suero (leche de vaca: 80% caseína/ 20% proteínas del suero) |
Baja concentración en comparación a la de otros mamíferos. IgA principal inmunoglobulina ( a diferencia del plasma que es la IgG) |
|
Hidratos de Carbono |
Alto contenido, principalmente lactosa. 7.3 g/dl (leche de vaca: 4.8 g/dl) |
Provee el 40% de la energía, además de facilitar la absorción de calcio, hierro y promover la colonización intestinal con el lactobacillus bifidus. |
|
Grasa |
4- 4.5 g/100 ml |
Componente con alta variabilidad. Variaciones durante el día y entre mamadas (final tiene 4-5 veces más). Alto contenido de colesterol |
Otros componentes:
|
Vitaminas liposolubles |
-A, D, E, K -Vit D: no se absorbe adecuadamente, por tanto debe suplementarse. |
|
Vitaminas Hidrosolubles |
-Complejo B, Niacina, Ácido fólico, ácido ascórbico. -Variaciones según dieta materna. |
|
Minerales |
-Calcio, hierro, fósforo, magnesio, zinc, potasio, flúor. |
|
Elementos traza |
-Cobre, cobalto, selenio, cromo, manganeso, aluminio, plomo, cadmio, yodo. |
|
Hormonas |
– Oxitocina, PRL, esteroides suprarrenales y ováricos, prostaglandinas. – GnRH, GRF, insulina, somatostatina. – Relaxina, calcitonina, neurotensina. – Hormonas tiroídeas, eritropoyetina. |
|
Nucléotidos |
– Afectan la absorción de grasas y factores de crecimiento (EGF, IGF I, II, III, NGF). |
|
Enzimas |
– Favorecen desarrollo neonatal. – Enzimas digestivas: lipasa, lactasa. – Funciones bacteriolíticas. – Funciones inmunológicas. |
Diferencias con la leche de vaca:
|
Leche de vaca tiene:
|
|
Beneficios de la Lactancia Materna
Hoy en día son conocidos los múltiples beneficios de la leche materna tanto para el niño, su madre, su familia y la sociedad en general. Se considera como un importante factor positivo en la Salud Pública y las prácticas óptimas de lactancia materna se convierten en la acción preventiva más eficaz para prevenir la mortalidad en la niñez.




Técnicas de lactancia y manejo correcto de leche
Es importante que el recién nacido comience a tomar el pecho precozmente, idealmente durante la primera media hora de nacido en Sala de Parto y/o Recuperación de la madre.
El tiempo que cada recién nacido necesita para completar una toma es diferente, también varía según la edad de éste y de una toma a otra. Es mejor ofrecer el pecho “a libre demanda”. Durante los primeros 15-20 días de vida, se recomienda que el niño(a) tenga alrededor 8 tomas en 24 horas y que no pasen más de 3 horas sin que lacte.
No se debe limitar la duración de cada toma, el niño(a) regula el final de la mamada, soltando espontáneamente el pecho. Se recomienda permitir al niño terminar con un pecho antes de ofrecer el otro.
Recomendaciones para una técnica de lactancia adecuada

|
Indicadores de Amamantamiento Correcto
|
✔ Posición de acople: nariz y mentón tocando la mama. ✔ Sonido de deglución audible. ✔ Actitud del niño(a) mamando tranquilamente, en forma rítmica y acompasada, claramente relajado y satisfecho. ✔ Sueño tranquilo que dura alrededor de 1 ½ a 3 horas entre mamadas. ✔ Aumento de peso normal. |
✔ Promedio 6 pañales al día mojados con orina clara. ✔ Promedio 4 deposiciones amarillas y fluidas diarias. Al mes de vida es normal 1 deposición al día, y hacia los 2 meses es normal 1 deposición hasta cada 5-7 días. ✔Amamantamiento sin dolor, pezones y pechos sanos. |
| → Al primer control desde nacido (10 días) deben pesar lo mismo que al nacer. De no ser así lo primero que se debe revisar es la técnica de lactancia. |
Manejo de la leche
Existen situaciones en las cuales la madre no puede alimentar directamente al pecho a su bebé, para esto es necesario enseñarles las técnicas de extracción, almacenamiento y conservación de la leche materna.
Dentro de las técnicas de extracción se encuentra la técnica manual y la extracción mecánica o eléctrica, en donde la leche es extraída por una fuerte succión al vacío ejercida por una presión negativa que produce el émbolo o el sistema mecánico que utilice la bomba.
Técnica de extracción manual
|
-Tomar el pecho rodeándolo con los dedos en C: el pulgar por encima, apoyado detrás de la areola, y el resto de los dedos por debajo. -Presionar la base de la mama, empujándola contra la pared del tórax. -Comprimir la mama con el dedo pulgar por encima en el límite externo de la areola, o a 3 – 4 centímetros de la base del pezón. -Presionar y soltar en forma intermitente y rítmica: presionar, soltar, presionar.
|

La frecuencia de la extracción va a estar determinada por el uso que se dará a la leche extraída. Idealmente la frecuencia de extracción de leche debe ser cada 4 horas.
Los envases para almacenar la leche deben ser de vidrio o plástico duro que resista el agua caliente y la esterilización, deben tener tapa con cierre hermético. Es recomendable distribuir la leche en envases y porciones iguales a lo que el niño consume cada vez. Se debe colocar etiqueta al frasco indicando fecha, hora, cantidad de leche; y en caso de ser necesario, el nombre del niño.
Contraindicaciones de la lactancia materna
Afecciones infantiles
Lactantes que no deben recibir leche materna ni otra leche excepto leches artificiales especiales:
- Lactantes con galactosemia clásica, enfermedad de orina en jarabe de arce, fenilcetonuria u otra enfermedad metabólica.
Lactantes para quienes la leche materna es la mejor opción de alimentación, pero que pueden necesitar otros alimentos por un periodo limitado además de leche materna:
- Recién nacidos con peso menor a 1500 g (muy bajo peso al nacer).
- Recién nacidos con menos de 32 semanas de edad gestacional (muy prematuros).
- Recién nacidos con riesgo de hipoglicemia debido a una alteración en la adaptación metabólica, o incremento de la demanda de la glucosa.
Afecciones maternas
Afecciones maternas que podrían justificar que se evite la lactancia permanentemente
- Infección por VIH
Afecciones maternas que podrían justificar que se evite la lactancia temporalmente
- Enfermedad grave que impide que la madre pueda cuidar a su lactante.
- Herpes simplex Tipo I (HSV-1).
- Medicación materna: Los medicamentos psicoterapéuticos sedantes, antiepilépticos, opioides y sus combinaciones deben evitarse si existen alternativas más seguras.
Evitar el uso de yodo radioactivo, uso excesivo de yodo o yodóforos tópicos (yodo-povidona),
La quimioterapia citotóxica requiere que la madre suspenda el amamantamiento durante la terapia.
- Uso de sustancias: Se ha demostrado que el uso materno de nicotina, alcohol, éxtasis, anfetaminas, cocaína y estimulantes relacionados tienen un efecto dañino en los lactantes amamantados. El alcohol, los opioides, las benzodiacepinas y el cannabis pueden causar sedación, por lo que se debe motivar a las madres a no utilizar estas substancias y darles oportunidades y apoyo para abstenerse.
Suplementación
- Vitamina D: Se recomienda suplementar con vitamina D 400 UI diarias durante el primer año de vida. No existen estudios suficientes respecto a la magnitud de tiempo y condiciones de exposición a la luz del sol en los infantes.
- Hierro: La suplementación con hierro 1 mg/Kg/día se justifica en lactantes alimentados en forma exclusiva al pecho desde los 4 meses y hasta el año. No se justifica en lactantes alimentados con fórmulas fortificadas.
Implementación de sólidos según edad
La incorporación de la alimentación sólida debe ocurrir alrededor de los 6 meses con el objeto de cubrir requerimientos nutricionales y estimular el desarrollo neurológico y motor.
La alimentación complementaria incluye alimentos sólidos o semisólidos (papillas), y también alimentos líquidos (agua). Se recomienda papilla, sin grumos, ni trozos de fibra que estimulen el reflejo de extrusión. Cuando han erupcionado los incisivos superiores (8-9 meses), la papilla puede tener la consistencia de puré más grueso y luego molido con tenedor, en relación a la erupción de los primeros molares (alrededor de los 12 meses). La erupción dentaria y la madurez de las funciones bucales, permiten que el niño(a) esté en condiciones de comer una alimentación de mayor consistencia, primero molida con tenedor y luego picada y en trozos, blanda.
Solamente cuando el niño(a) tiene todos los molares (después de los 2 años) está en condiciones
de masticar adecuadamente alimentos enteros, los que deben ser incorporados paulatinamente.
Se recomienda incluir:
- Cereales a partir de los 6 meses de vida, incluso aquellos que contienen gluten (trigo, avena, centeno y cebada), aún en niños(as) con antecedentes familiares de primer grado (padre, madre o hermanos) de enfermedad celíaca
- Pescado puede incorporarse entre los 6-7 meses y este criterio también es válido para niños(as) con antecedentes familiares directos de atopia o alergia alimentaria
- Leguminosas guisadas con cereales entre los 7-8 meses (molidas, hasta alrededor de los 12 meses)
- Huevo puede incorporarse entre los 9-10 meses
Evolución cronológica de la alimentación del niño
1. Alimentación del niño(a) de 0-6 meses de edad
El objetivo durante este periodo es mantener la lactancia materna exclusiva idealmente hasta los 6 meses y no menor a 5 meses.
Durante los 15-20 días de vida el niño(a) no debe pasar as de 3 horas sin que reciba leche materna. La ingesta de los lactantes varía entre 440-1220 ml, con un promedio de 880 ml aproximadamente por día durante los primeros seis meses.
Para contribuir a una mejor lactancia, la madre debe estar atenta a las señales de hambre:

Lactancia materna no exclusiva:
La lactancia materna es el alimento de elección durante esta etapa, sin embargo, en ciertas ocasiones no se pueden completar los requerimientos del niño(a), es necesario ofrecer diferentes alternativas, como las fórmulas de inicio, que dependerán de la edad del niño(a) y del porcentaje de lactancia materna que esté recibiendo.
La incorporación de fórmula de inicio deberá ser de acuerdo al siguiente protocolo del PNAC para menores de 1 año:
Menor de 5 meses cumplidos:
o Con lactancia materna: complementar con fórmula de inicio el mínimo número de veces necesaria, y apoyar la lactancia materna para conseguir que abandone la fórmula si es posible.
o Sin lactancia materna: fórmula de inicio según requerimientos del niño.
De 5 meses cumplidos o más:
o Con lactancia materna: iniciar alimentación sólida para complementar LM evitando el uso de fórmula de inicio si es posible.
o Sin lactancia materna: fórmula de inicio hasta 6to mes y luego complementar con alimentación sólida.
Preparación de fórmulas de inicio:
|
Cada 100 mL: – LPF (5 grs por medida) →1 ½ medida – Azúcar (8-10 grs por medida) →1/3 medida – Aceite: 2 mL Completar con agua hasta obtener 100 mL exactos. Utilizar medidas rasas. |
→ Las fórmulas de inicio (como NAN 1, S-26 Gold 1, Enfamil 1, Nutrilon 1, Similac 1) son adaptadas y modificadas por la industria para ser lo más similares a la leche materna.
En general se consiguen los aportes deseados y la densidad energética diluyéndola entre un 13% – 14% usando la medida que cada envase trae.
No requieren adición de ningún ingrediente, ni nutriente.
→ La Leche Purita Fortificada se prepara diluida al 7,5% con adición de maltodextrina al 3% (o sacarosa al 3%) y aceite al 2% (canola o soya principalmente u otro aceite vegetal disponible en el hogar).
El volumen indicado varía de acuerdo a la edad y peso del niño, iniciándose la alimentación con aproximadamente 60 ml por vez en los primeros días, para llegar aproximadamente a 200 ml por vez a los cinco meses.
En general se puede utilizar la siguiente fórmula para su cálculo:
|
Volumen total al día= 140 cc-160 cc x kg de peso x día |
El fraccionamiento es cada 3-4 horas (8-7 veces al día) en los primeros 2 a 3 meses de vida y progresivamente se debe cambiar a cada 4 horas (6 – 5 veces por día) hasta los 6 meses de edad; 1 – 2 de éstas alimentaciones será nocturna en los primeros meses.
2-.Alimentación del niño(a) de 6-12 meses de edad
El objetivo durante esta etapa es incorporar progresivamente la alimentación solida complementaria a la lactancia materna o artificial, para cumplir así con los requerimientos nutricionales y estimular el desarrollo neurológico y motor del niño(a). En cuanto a la lactancia se recomienda continuar con lactancia materna o, de no ser posible, lactancia artificial con fórmula de inicio, continuación o purita fortificada.
|
Cada 100 mL: – LPF (5 grs por medida) à 1 ½ medida – Cereal arroz (2 gr/medida) à 2 ½ medida – Otros cereales: avena, maíz (3gr/medida) à 1 ½ medida. |
Preparación fórmulas de continuación
La leche materna sigue siendo la mejor indicación, pero si el niño(a) ya inició fórmula, puede utilizar:
– Fórmula de inicio o continuación (como NAN 2, Enfamil 2, Similac 2, Promil Gold, Nutrilon 2) diluidas generalmente entre 14-15%, sin agregados.
– Leche Purita Fortificada diluida al 7,5%, adicionando cereal al 5% sin necesidad de agregar azúcar.
Estas indicaciones pueden requerir modificaciones por parte del equipo de salud, según la condición nutricional del niño(a).
La madurez morfo funcional del niño(a) a esta edad se caracteriza por:
|
-digestión y absorción adecuada de alimentos sólidos. – control de cabeza y de tronco. – uso de la musculatura masticatoria. – inicio de la erupción dentaria. – incremento de las percepciones. |
-extinción del reflejo de extrusión. -discriminación de nuevas texturas, sabores, olores, temperaturas y consistencias. -modificación en la ubicación espacial de la lengua. – deglución somática o madura. |
|
La neofobia es el rechazo inicial a los nuevos alimentos, fenómeno fisiológico esperado a esta edad. Debe ofrecerse el alimento en nuevas ocasiones hasta su aceptación. |
Alimentación sólida
La papilla debe contener cereales, más vegetales y carnes de preferencia bajas en grasa, de vacuno, pollo o pescado. Se recomienda agregar 2,5-3,0 ml de aceite vegetal crudo (canola o soya). Se pueden agregar algunos condimentos naturales de sabores no muy intensos.
De postre se recomienda puré de fruta, cruda o cocida, sin adición de azúcares ni miel, por su excesiva cantidad de azúcares y el riesgo de botulismo en menores de 2 años.
La alimentación complementaria debe aportar una densidad energética no inferior a la aportada por la leche materna, es decir entre 65 y 70 Kcal/100 g. En su conjunto (2 papillas) no deben aportar más del 50% del aporte diario de energía, el resto debe ser aportado por la leche materna o fórmula.
|
En cuanto a la adición de alimentos, las actuales recomendaciones son: – Cereales a partir de los 6 meses de vida, incluso los que contienen gluten (trigo, avena, centeno y cebada), aún con antecedentes familiares de enfermedad celíaca. – Pescado entre los 6-7 meses incluso con antecedentes familiares de atopia o alergia alimentaria. Se recomienda consumir al menos 2 veces por semana, dando preferencia para los pescados grasos (jurel, salmón, sardina). – Leguminosas guisadas con cereales entre los 7-8 meses (molidas, hasta alrededor de los 12 meses). Se recomienda el consumo 2 veces por semana. – Huevo puede incorporarse entre los 9-10 meses. |
Desde que el niño(a) recibe alimentos sólidos, puede ofrecerse agua (hervida si no se cuenta con agua potable), sin adición de azúcar, miel, ni otro saborizante o edulcorante natural o artificial. Se puede dar a beber 20 ml a 50 ml 2 a 3 veces al día separándola de la leche.
La temperatura ideal del alimento es tibia, semejante a la temperatura corporal, es decir, 37°C, aunque puede ser menor. Los alimentos no deben ser soplados, ni tampoco deben ser probados con el mismo cubierto que se utilizará para dar la comida.
Es recomendable que los niños(as) se alimenten en un entorno agradable y tranquilo. Establecer una rutina flexible para dar de comer facilita al niño(a) a organizar sus patrones de interacción social sin ansiedades. El horario debe acomodarse a las costumbres familiares y progresivamente el niño(a) debe incorporarse a los momentos de comida familiar.
El aseo bucal se puede realizar utilizando una varilla de algodón húmedo (“cotonito”). Cuando existen solo incisivos se puede utilizar una gasa o un trozo de pañal, y al aumentar el número de piezas dentarias limpiar con un cepillo dental, pequeño y suave, sin pasta de dientes.
|
NO se recomienda: -Agregar sal, ni azúcares, ni edulcorantes artificiales a las preparaciones. -Refrescos en polvo, jugos o néctares con azúcar, las bebidas gaseosas y en general cualquier bebida azucarada o con edulcorantes artificiales. -Alimentos “ALTOS EN” sodio, azúcares, grasas saturadas o calorías |
|
¿Cómo preparar una papilla? Porción: ¾ – 1 taza = 200 grs. Cinco ingredientes: Incorporar: algo verde, algo blanco (papa o zapallo italiano), proteína, algo de color (zanahoria o zapallo) y el cereal (arroz o fideos).
→ SIN SAL. Sin soplar, ni probar la comida. Cuando hierve, colar y poner a la juguera. Si queda muy espeso, poner el líquido que queda, hasta lograr un puré. → El volumen a administrar de la papilla variará según la edad y el crecimiento. Hasta los 8 meses se considera adecuado alcanzar progresivamente 150 ml de comida (3/4 taza), más 100 ml (1/2 taza) de fruta, aproximadamente. Desde los 9 meses las cantidades adecuadas serán 200 ml y 100 ml, respectivamente. Postre: – 1 fruta chica (50 ml) cocida o cruda, rallada. Sin azúcar. |

3. Alimentación del niño(a) de 12-24 meses de edad
El objetivo de esta etapa es la incorporación del niño(a) a la alimentación del hogar. Al ir disminuyendo la velocidad de crecimiento, hay un descenso relativo de las necesidades nutricionales. La erupción dentaria permite al niño(a) ingerir alimentos de mayor consistencia, molida con tenedor y luego picada en trozos. El niño(a) debe alimentase y beber de un vaso por sí mismo. Se debe incorporar el uso de cepillo de dientes, sin pasta dental.
Alimentación láctea:
En esta etapa aún está recomendada la lactancia materna. Si se utiliza fórmula puede recibir leche de vaca en polvo, reconstituida al 7,5%, la adición de cereales o azúcares se agrega según estado nutricional, aunque en general no es necesario. Puede usarse también la leche descremada o semidescremada. El PNAC entrega “Purita Cereal”, bebida láctea en base a leche semidescremada, fortificada con vitaminas y minerales.
|
Destete respetuoso: El momento del destete puede ser espontáneo o natural, lo que suele suceder entre los 2 años y los 4 años. No hay razones biológicas o psicológicas por las cuales determinar el destete a una edad específica. Idealmente se debe programar con tiempo para planificar el proceso. En esta etapa es necesario mucha paciencia y cariño, hay que saber dar consuelo al niño(a). |
Alimentación sólida
Se recomienda seguir las Guías Alimentarias para la Población Chilena. Ofrecer ensalada de verduras en el almuerzo y cena desde los 12 meses, dar frutas frescas para el postre, dar pescado al menos 1 vez a la semana y legumbres dos veces a la semana. Evitar los alimentos con el rótulo “ALTO EN” sodio, azúcares, grasas saturadas o calorías.
Preferir las preparaciones caseras frente a los alimentos más procesados.
El niño(a) debe recibir desayuno, almuerzo, once y cena. Se debe suspender las fórmulas artificiales en la noche, excepto que mantenga lactancia materna.
Se puede añadir una colación a media mañana, si va a pasar más de 4 horas entre el desayuno y el almuerzo. En caso de recibirla es recomendable que sea en base a frutas, verduras, lácteos y líquidos que no sean “ALTOS EN”.

4. Alimentación del niño(a) mayor de 2 años hasta la adolescencia
El objetivo de esta etapa es que la alimentación cubra los requerimientos para un crecimiento y desarrollo adecuados.
Luego de la aparición de todos los molares (después de los 2 años) pueden masticar alimentos enteros, los que se deben incorporar paulatinamente. Es importante que el niño(a) pueda alimentarse por sí mismo. La alimentación debe basarse en las guías alimentarias para la población chilena.
Para el desayuno se debe incorporar un lácteo sin azúcar adicionada (leche o yogurt), una porción de cereal o una porción de pan no mayor a media marraqueta, y eventualmente una fruta. Si va a pasar más de 4 horas entre el desayuno y el almuerzo, se puede dar una colación saludable.

En cuanto a la higiene, desde los 2 años se recomienda el inicio de uso de pasta de dientes con 1000-1500 ppm de flúor bajo la supervisión de un adulto.
Se deben mantener las cuatro principales comidas al día, con una distribución energética respecto al total diario: desayuno 25%, almuerzo 30%, once 15% y cena 25%. Al igual que en las etapas anteriores no se recomienda alimentos “ALTOS EN” azúcar, calorías, sodio y grasas saturados.
En cuanto a la etapa de la pubertad, es importante destacar que es un periodo anabólico, con aumento de peso – talla y con cambios en las proporciones de la composición corporal, según sexo. Es por esto que las recomendaciones nutricionales a esta edad se deben realizar de forma diferencial, dados los distintos requerimientos nutricionales entre hombres y mujeres.



Signos de alarma: cuándo consultar
 La deshidratación hipernatrémica asociada a lactancia materna inadecuada es un trastorno hidroelectrolítico frecuente y precoz que se presenta cuando el recién nacido no succiona adecuadamente o su madre no logra establecer una lactancia materna eficaz.
La deshidratación hipernatrémica asociada a lactancia materna inadecuada es un trastorno hidroelectrolítico frecuente y precoz que se presenta cuando el recién nacido no succiona adecuadamente o su madre no logra establecer una lactancia materna eficaz.
La causa más común es el bajo volumen de leche ingerido. Se presenta alrededor del décimo de vida, con un rango de 3 a 21 días.
Es importante educar a los padres respecto a los sintomas de este trastorno para que puedan consultar en forma precoz, debido a que es una patología potencialmente letal sin un manejo adecuado.
Los sintomas mas tipicamente presentes son:
- Irritabilidad.
- Letargia, somnolencia.
- Ictericia.
- Fiebre.

- Oligoanuria.
- Aspecto hambriento o signos de malnutrición.
- Signos de deshidratación.
- Manifestaciones neurologicas.
Tambien es importante enfatizar los signos de una mala técnica de lactancia, sobretodo en madres primerizas o con factores de riesgo, que se presentan con mayor frecuencia en los primeros días: pezones adoloridos, grietas e ingurgitación mamaria, y alteración en el agarre, que se produce cuando el bebé al mamar solo agarra el pezón, el cual es traumatizado por las encías o sufre compresión contra el paladar duro.
Conclusión
El patrón de alimentación del niño comprende dos etapas fundamentales, por una parte el periodo en que se alimenta exclusivamente con lactancia, idealmente materna y luego la introducción de alimentación sólida de forma progresiva. Durante esta etapa es donde se desarrollan los hábitos alimentarios que acompañarán al niño(a) durante su vida. La familia tiene un rol fundamental, debido a que a través de la selección de alimentos, la forma y la cantidad que se entregan, determinarán la mayor parte de preferencias y aversiones que puedan generarse en el niño(a). Es importante educar a los padres respecto a generar patrones de alimentación saludables, que contengan todos los nutrientes necesarios para un adecuado crecimiento del niño(a), que tengan un horario establecido y en un ambiente apropiado, además de una adecuada higiene bucal. Además es importante enseñar sobre que alimentos evitar, sobretodo golosinas dulces y saladas, bebidas azucaradas y frituras, debido a su alto contenido en azúcar, grasas saturadas, sodio y calorías. De esta manera podremos evitar la aparición de problemas de salud de alta prevalencia en la actualidad, como son el sobrepeso, obesidad, caries dentarias, entre otros.
La Guía MINSAL de alimentación entrega las siguientes sugerencias para promover una conducta saludable desde la niñez temprana:
|
Evolución cronológica de alimentación y controles recomendados
|
Edad |
Lactancia/Lácteos |
Alimentación sólida |
Controles recomendados |
|
0-6 meses |
– Elección: Lactancia materna exclusiva – Fórmulas de inicio 13-14% – Leche Purita Fortificada 7.5% + azúcar 3%+ aceite 2% |
Sólo se puede iniciar en el caso de niño(a) mayor de 5 meses que requiere complementar lactancia materna |
– Díada: 10 días – 1 mes (médico) – 2 meses – 3 meses (médico) – 4 meses – 5 meses: consulta nutricional |
|
6-12 meses |
– Elección: Lactancia materna – Fórmula de continuación 14-15% – Leche Purita Fortificada 7.5% + cereal 5% |
– Alimentación complementaria con papillas + postre – Cereales: 6 meses – Pescado: 6-7 meses – Legumbres: 7-8 meses – Huevo: 9-10 meses |
– 6 meses – 8 meses |
|
12-24 meses |
– Elección: lactancia materna – Leche de vaca en polvo 7.5% – Purita cereal – Lácteos semidescremados: 2-3 veces al día (disminuir a 2 tomas por caries, eliminar leche nocturna) |
– Según guías alimentarias de la población chilena – Dos comidas al día (+ 2 leches) – Incorporar ensaladas – Evitar alimentos “ALTOS EN” |
– 12 meses – 18 meses |
|
2 años-adolescencia |
– Lácteos descremados: 3 porciones al día |
– Según guías alimentarias de la población chilena – Cuatro comidas al día – Evitar alimentos “ALTOS EN” |
– Controles anuales Controles especiales: – 2 años: Salud Bucal – 3 años 6 meses: consulta nutricional – 6 años: Salud Bucal (GES) |
Bibliografía
- Alimentación en el niño- Apunte Sergio George Carreño- Clases Pediatría Sur 2012.
- Guía de Alimentación del niño(a) menor de 2 años-Guía de Alimentación hasta la adolescencia-Cuarta Edición 2015. Ministerio de Salud.
- UpToDate: Infant benefits of breastfeeding. Schanler R. Mar 2017.
- UpToDate: Nutritional composition of human milk for fullterm infants. Schanler R. Mar 2017.
- Norma Técnica para la supervisión de niños y niñas de 0 a 9 años en la Atención Primaria de Salud. Programa Nacional de Salud de la Infancia. Ministerio de Salud. Mayo 2014.
- Manual de Lactancia Materna. Ministerio de Salud. Marzo 2010.
- La lactancia materna en el Siglo XXI: epidemiología, mecanismos y efectos a lo largo de la vida. Victora C. Serie sobre lactancia materna. The Lancet – 2016.
- Deshidratación hipernatrémica y lactancia materna inadecuada. Banda B; Saunero R. Rev. Méd. La Paz v.18 n.2 La Paz 2012.
