Garantías
Garantía de acceso:
- Todo beneficiario de 15 años o más:
- Con sospecha, tendrá acceso a confirmación diagnóstica.
- Con confirmación diagnóstica, tendrá acceso a tratamiento, incluye Hospitalización, según indicación médica, en prestador con capacidad resolutiva.
- Con tratamiento, tendrá acceso a rehabilitación y seguimiento
Garantía de oportunidad:
- Diagnóstico
- Confirmación diagnóstica: dentro de 72 horas desde la sospecha.
- Tratamiento
- Inicio dentro de 24 horas desde la confirmación diagnóstica
- Hospitalización, según indicación médica, en prestador con capacidad resolutiva: dentro de 24 horas desde confirmación diagnóstica.
- Seguimiento
- Atención con especialista: dentro de 10 días desde alta hospitalaria.
- Rehabilitación: dentro de 10 días desde la indicación médica
INTRODUCCIÓN:
Definición del problema:
Es un importante problema de salud pública en Chile. Genera una significativa carga de enfermedad por años de vida saludables perdidos por discapacidad (sobre todo en mayores de 60 años) y muerte prematura. Es la primera causa de muerte en Chile.
Objetivos de la Guía:
- Reducir la mortalidad, discapacidad y complicaciones de las personas con ACV isquémico en Chile, usando la mejor evidencia disponible.
- Ayudar al personal de salud y cuidadores al manejo más efectivo de las personas con ACV isquémico en Chile, usando la mejor evidencia disponible.
- Ayudar a la organización de la atención de pacientes con ACV isquémico en Chile, usando la mejor evidencia disponible.
- Resaltar la necesidad de mejorar sustancialmente la práctica clínica actual en el manejo de personas con ACV isquémico en Chile.
- Facilitar el acceso a un manejo eficaz y disminuir las inequidades en el manejo de pacientes con ACV isquémico en Chile.
ALCANCE DE LA GUÍA:
Tipo de pacientes y escenarios clínicos a los que se refiere la guía:
- Dirigida a orientar el Diagnóstico y manejo de las personas mayores de 15 años que sufren un ACV isquémico agudo o un ataque isquémico transitorio AIT. Para estos efectos, se dividirán en agudo o recuentes y no agudos o no recientes, usando como corte los 15 días de iniciado los síntomas.
RECOMENDACIONES:
Sospecha y confirmación diagnóstica:
- Sospecha:
Se debe sospechar ACV en toda persona con síntomas neurológicos focales de inicio súbito, por ejemplo:- Debilidad de la cara, brazo o pierna
- Imposibilidad para hablar, habla traposa, palabras inadecuadas o dificultad para seguir instrucciones.
Descartar hipo/hiperglicemia en menores de 45 años y consumo de sustancias (cocaína) en pacientes jóvenes.
Se pueden usar escalas de Cincinnati o de Los Ángeles para predecir probabilidad de ACV.
La evaluación inicial debe hacerse sin demora. Tiempo es cerebro; la isquemia cerebral es irreversible después de unas horas. Ante la sospecha de ACV, el paciente debe ser trasladado a un centro hospitalario con acceso a TC de cerebro.
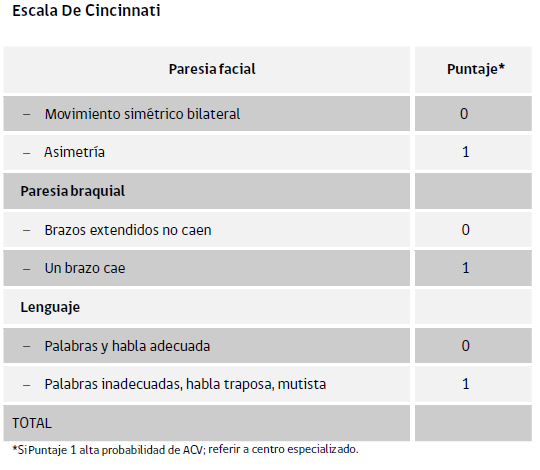
- Diagnóstico:
El paciente debe ser atendido en centro que cuente con neurólogo y estudio de imágenes (TAC de encéfalo sin contraste o RNM), para establecer daño, pronóstico y plan de manejo Es importante realizar el diagnóstico diferencial con hemorragia dentro las primeras 24 horas desde la sospecha (idealmente antes de la 1 hora del inicio de los síntomas), ya que el examen clínico no permite hacer el diagnóstico diferencial.
- Tratamiento:
Manejo Inicial ACV isquémico o AIT Agudo
La atención es de urgencia, comenzando con una evaluación inicial y ABC. Corregir hipoglicemia o hiperglicemia y solicitar exámenes.
Se debe mantener la presión arterial sobre 120/90 mmHg y bajo 220/120 mmHg, saturación mayor a 93% y temperatura menor a 37°C durante evaluación y eventual traslado.
Hidratar con suero fisiológico al 9%. Evitar la administración de soluciones hipotónicas o glucosadas, heparina, antiagregantes plaquetarios y fibrinolíticos.
Hospitalización
Se debe hospitalizar a todos los pacientes con ACV agudo o TIA de alto riesgo de recurrencia, idealmente en Unidad de Tratamiento de ACV (UTAC). La atención hospitalaria debe contar con un equipo interdisciplinario especializado en ACV y neuro-rehabilitación.
Imagen: Manejo del ACV isquemico agudo
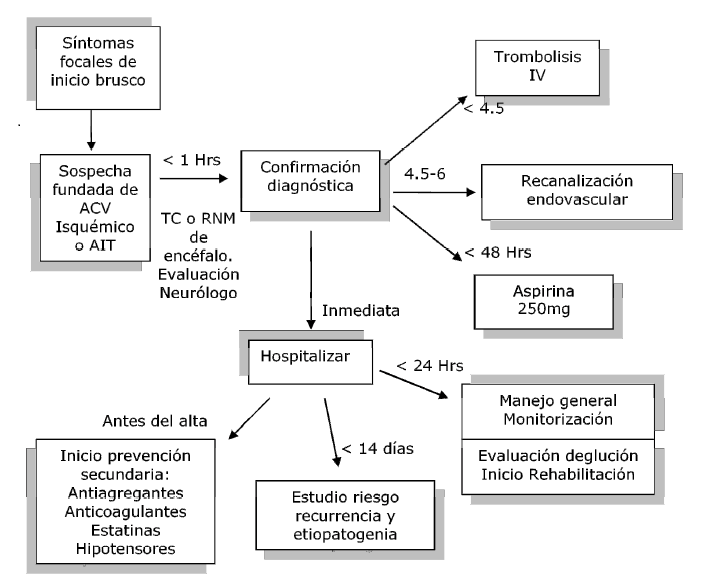
Monitorización, evaluación de riesgos y manejo general
A todo paciente hospitalizado se debe realizar evaluación y monitoreo de: signos vitales, estado de conciencia (Esc. Glasgow), estado neurológico (Esc. NIHSS), deglución, riesgo de TvP y de caídas.
Tratamiento Específico
Luego de la confirmación diagnóstica de un ACV Isquémico, administrar Aspirina 250 mg vía oral antes de las 48 horas desde el inicio de los síntomas, excepto a quienes se realizará trombolisis. Son candidatos a trombolisis intravenosa con rTPA los pacientes con menos de 4,5 horas de evolución. En los pacientes con 4,5 a 6 horas de evolución y arteria demostradamente ocluida o con fracaso con rTPA, se debe realizar trombolisis intraarterial con fibrinolíticos o trombectomía mecánica.
En el caso de AIT, donde no se observa lesión isquémica aguda con neuroimágenes, el manejo es similar: diagnóstico, inicio precoz del tratamiento antitrombótico, antihipertensivo y estatinas, estudio cardiaco y vascular.
Manejo de complicaciones neurológicas y médicas
Las complicaciones neurológicas más comunes son: transformación hemorrágica, edema y efecto masa, hidrocefalia y crisis convulsivas. En el manejo de edema, se recomienda la craniectomía descompresiva. El uso de anticonvulsivantes debe ser de acuerdo a las indicaciones habituales.
Se debe evitar el uso de corticoides, heparina, hemodilución, vasodilatadores como pentoxifilina, sedantes e inhibidores gabaérgicos.
Las complicaciones médicas a considerar son: fiebre, hiperglicemia, hipo e hipertensión, hipoxemia, hiponatremia.
Evitar el uso de metamizol, nifedipino e hipotermia rutinaria. En el caso de PA mayor a 220/120, se recomienda utilizar captopril.
Estudio etiológico cardio-vascular
El objetivo es detectar causas cardiacas o de grandes arterias, determinar el riesgo de recurrencia e indicar tratamiento preventivo.
Se recomienda realizar ECG, ecocargiograma TT o TE y estudio vascular de vasos extra e intracraneales con angio-CT, angio-RNM, ecodoppler color carotidea, doppler transcraneal y angiograma SD; además de otros exámenes hematológicos, bioquímicos e inmunológicos. La realización de exámenes debe ser precoz, pero no debe retrasar el tratamiento. La elección del examen dependerá de la condición clínica del paciente, la sospecha clínica y la disponibilidad de cada centro.
Prevención secundaria
Se debe realizar recomendaciones específicas respecto al estilo de vida del paciente, para reducir la recurrencia de ACV: reducir el tabaquismo, consumo de alcohol, el peso corporal y aumentar la actividad física. En mujeres, se sugiere no usar terapia de sustitución hormonal.
Dependiendo de las patologías presentes, se recomienda el uso de:
Antiagregantes plaquetarios: AAS, AAS+dipiridamol, clopidrogel, cilostazol.
Hipotensores: IECAs + diuréticos, bloqueadores de Ca.
Estatinas.
Anticoagulantes orales.
Endarterectomia carotidea.
Manejo Inicial ACV isquémico o AIT No agudo
En el caso de pacientes con ACV isquémico o TIA de más de 14 días de evolución, se debe realizar evaluación neurológica y RNM de encéfalo, más sensible para discriminar infarto y hemorragia en esta etapa. El manejo debe ser equivalente al de un ACV agudo en cuanto a diagnóstico, inicio precoz del tratamiento antitrombótico, antihipertensivo y estatinas, estudio cardiaco y vascular.
Se debe derivar a neurorehabilitación ambulatoria si existe déficit neurológico residual.
- Seguimiento y rehabilitación:
Se debe realizar un control de los factores de riesgo una vez dado de alta. La periodicidad de controles estará determinada por características de cada paciente.
La rehabilitación debe tener un enfoque integral e interdisciplinario, y su inicio debe ser lo más precoz e intensiva posible (desde las primeras 24 horas, mínimo 45-60 min/5 veces por semana). La severidad, edad, factores personales y ambientales son predictores de la recuperación funcionales y determinan las necesidades terapéuticas y recursos para la rehabilitación.
El equipo de rehabilitación ACV hospitalario debe incorporar enfermera, médico fisiatra, fonoaudiólogo, kinesiólogo, terapeuta ocupacional, neurólogo, nutricionista, asistente social, psicólogo y otros. Debe incluirse al cuidador y a la familia del paciente. Se recomienda mantener la rehabilitación por lo menos 6 meses. La rehabilitación debe continuar cuando el paciente vuelva a su hogar, primero en el hospital de forma ambulatoria y luego en APS.
Las complicaciones más frecuentes son:
Disfagia (evaluación fonoaudiológica 24-48 horas post ACV).
Alteraciones visuales.
Alteraciones del movimiento
Alteraciones de Actividades de la Vida Diaria
Alteraciones de la Comunicación
Alteraciones cognitivas.
Alteraciones urinaria y fecal
TVP-TEP
Complicaciones respiratorias.
Riesgo nutricional/hidratación (evaluación nutricional de ingreso y monitoreo)
Úlceras por presión
Dolor
Espasticidad
Trastornos de ánimo y conductuales.
Todas estas complicaciones inciden negativamente en la participación comunitaria del paciente sobreviviente a un ACV, afectando su autonomía, vida familiar, reintegro laboral, recreación, vida sexual.

