1. Epidemiología de la diabetes
Diabetes Pregestacional (DPG)
La hiperglicemia al momento de la concepción aumenta el riesgo de malformaciones fetales durante el primer trimestre del embarazo. Existe una correlación altamente significativa entre el riesgo absoluto de malformaciones congénitas y el nivel de HbA1c periconcepcional. Niveles de HbA1c>10% se asocian a una tasa de 50% de malformaciones congénitas. Por el contario, con niveles de HbA1c bajo 7,0%, esta tasa tiende a cero.
Por otra parte, el mal control metabólico de las mujeres con diabetes que se embarazan, se asocia a una mayor tasa de complicaciones: mayor incidencia de hipertensión, mayor frecuencia de pre- eclampsia en las mujeres con diabetes tipo 1 y de hipertensión crónica, en las con diabetes tipo 2. La presencia de proteinuria al inicio del embarazo se asocia a mayor riesgo de desarrollar hipertensión; también se ha descrito el deterioro permanente de la función renal en mujeres con creatinina sérica elevada durante el embarazo. Adicionalmente, el mal control metabólico de la diabetes durante el embarazo, se asocia a un mayor riesgo de progresión de retinopatía diabética.
Las complicaciones más frecuentes son una mayor tasa de cesárea, infección/dehiscencia de la herida, sangrado excesivo, tromboflebitis venosa profunda y endometritis posparto al compararlas con mujeres de peso normal. El efecto de la obesidad materna también tiene consecuencias adversas a largo plazo en la vida del hijo, como tendencia hacia obesidad, diabetes e hipertensión arterial.
Diabetes gestacional (DG)
La prevalencia de la DG está en directa proporción con la prevalencia de la DM tipo 2 en una determinada población. El riesgo de DG aumenta en mujeres según categoría de sobrepeso, con un OR de 3,5, 7,7 y 11 en mujeres con sobrepeso (IMC 25 a 29,9), obesidad tipo I (IMC 30-34,9) y obesidad II y III (IMC ≥35), respectivamente. La DG no solamente produce efectos durante el embarazo concurrente, sino que además determina un riesgo de progresión a DM tipo 2.
Situación en Chile
Según las estadísticas del Programa Salud de la Mujer, en el Sistema Público de Salud, 5,1% del total de mujeres que ingresaron a control prenatal el 2012 tenía diabetes. Entre las clasificadas como de alto riesgo obstétrico, 17,7% tenía el diagnóstico de diabetes ese mismo año.
2. Definición
El término DPG se refiere a una mujer con diabetes, que se embaraza, o que cumple con los criterios de diagnóstico de diabetes de la OMS durante el primer trimestre del embarazo:
- Síntomas clásicos de diabetes (polidipsia, poliuria, polifagia y baja de peso) y una glicemia en cualquier momento del día mayor o igual a 200 mg/dl.
- Glicemia en ayunas mayor o igual a 126 mg/dl. Debe confirmarse con una segunda glicemia mayor o igual a 126 mg/dl en un día diferente.
- Glicemia mayor o igual a 200 mg/dl dos horas después de una carga de 75 g de glucosa durante una PTGO.
Diabetes gestacional (DG)
Se refiere a cualquier grado de intolerancia a la glucosa que se manifiesta o se detecta durante el embarazo.
- Glicemia en ayunas entre 100 y 125 mg/dL en 2 días diferentes y/o
- Glicemia a las 2 horas post carga mayor o igual a 140 mg/dL, en el 2do o 3er trimestre del embarazo.
-
Métodos de tamizaje y criterios de diagnóstico de diabetes en el embarazo
Ante esta falta de consenso, en nuestro país el grupo de trabajo acordó los siguientes criterios para hacer tamizaje y diagnóstico de diabetes en el embarazo:
Criterios de tamizaje y diagnóstico de la diabetes en el embarazo
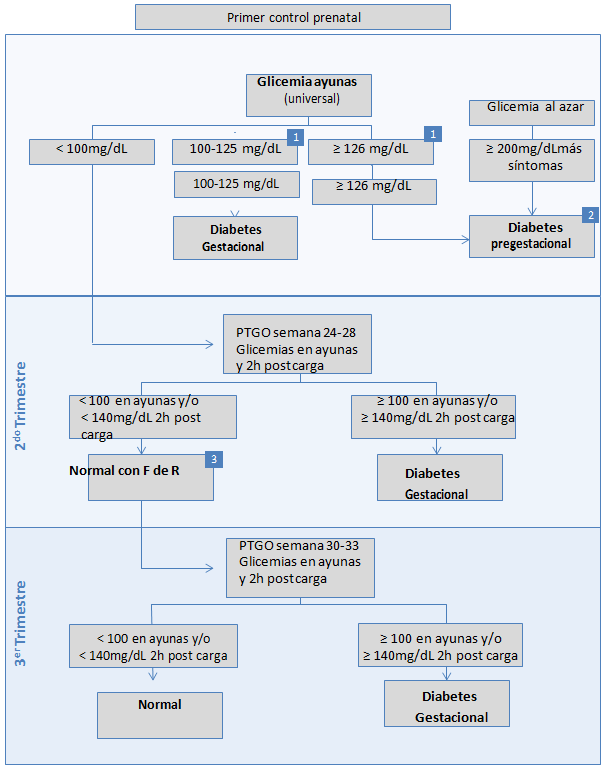
A: Realizar tamizaje universal, con un examen de glicemia en ayunas, a toda mujer embarazada en el primer control prenatal (1er trimestre).
B: El diagnóstico de DM durante el 1er trimestre del embarazo se basa en los mismos criterios que se utilizan para la población general mencionados arriba.
El carácter larvado u oligosintomático de la diabetes tipo 2, permite que algunas mujeres desconozcan el diagnóstico de su condición al momento del embarazo. Por esta razón, toda diabetes diagnosticada durante el 1er trimestre del embarazo se considera DPG.
C: Si el resultado del examen de tamizaje muestra una glicemia entre 100 y 125 mg/dl, se debe hacer un nuevo examen en un plazo máximo de 7 días. Si se confirma una glicemia en ayunas entre 100 y 125 mg/dl se hará el diagnóstico de DG o intolerancia a la glucosa.
D: Realizar una PTGO a las 24-28 semanas a toda mujer con una glicemia normal en el 1er trimestre.
- Si la glicemia en ayunas es inferior a 100 mg/dl y a las 2 horas post-carga inferior a 140 mg/dl, y la mujer no tiene factores de riesgo se descarta el diagnóstico de DG.
E: Repetir la PTGO a las 30-33 semanas a toda mujer con factores de riesgo de DG (polihidroamnios, macrosomía fetal y aumento de peso mayor a 2 DS o cambio de curva según Gráfica Atalah), y con glicemias normales en la PTGO realizada en el 2do trimestre.
- Si la glicemia en ayunas es inferior a 100 mg/dl y a las 2 horas post-carga inferior a 140 mg/dl, se descarta el diagnóstico de DG.
- Si la glicemia en ayunas es mayor o igual a 100 mg/dl y/o la glicemia a las dos horas post- carga mayor o igual a 140 mg/dl, se diagnostica DG.
Precauciones:
- La PTGO está contraindicada en las mujeres con el antecedente de cirugía bariátrica.
- En estos casos y en aquellas mujeres que no toleran la carga de glucosa (ej. presenta vómitos) y no es posible realizar la PTGO, se debe hacer un monitoreo de la glicemia durante 24 horas, con glicemias capilares, antes de las comidas y post-prandiales.
El diagnóstico de DG se realiza en toda mujer con una glicemia en ayunas entre 100 y 125 mg/ dl y/o una glicemia ≥ 140 mg/dl a las 2 horas post carga de glucosa oral, en cualquier momento del embarazo.
Factores de riesgo para el desarrollo de diabetes gestacional
- Antecedentes de DG en un embarazo anterior.
- Antecedentes de DM en familiares de 1º grado (mujer, padre, hermanos).
- Mujeres con IMC ≥ 27 al comienzo del embarazo.
- Antecedentes de macrosomía fetal (un hijo de 4000 g o más).
- Síndrome de ovario poliquístico.
- Crecimiento fetal cercano o mayor al percentil 90 o menor o cercano al percentil 10.
- Glucosuria positiva.
Flujograma: Detección y diagnóstico de diabetes en el embarazo
- Repetir glicemia sin restricción alimentaria en un plazo máximo de 7 días
- Toda diabetes diagnosticada en 1º trimestre se considera pregestacional
- Factores de riesgo: polihidroamnios, macrosomía fetal y aumento de peso mayor a 2 DS o cambio de curva Gráfica Atalah.
4. Prevención Primaria
Cuidado preconcepcional
Se define como un conjunto de intervenciones que se realizan antes del embarazo que tienen como propósito identificar y modificar factores de riesgo, cuando sea posible, para reducir daños o evitarlos en un próximo embarazo.
Importancia de conocer el diagnóstico de DM en mujeres en edad fértil
Está demostrado que la concepción en período de descompensación de la diabetes causa malformaciones fetales. Está demostrado que el estricto control preconcepcional de la DM reduce la frecuencia de anomalías congénitas a niveles cercanos a los de la población general: en mujeres con DM tipo 1, la condición es conocida y resulta más sencillo motivar para programar el embarazo en las mejores condiciones.
Situación nacional
En Chile, 46% de los embarazos son planificado, tan solo 1,5% de las mujeres beneficiarias de FONASA en edad fértil ha tenido un control preconcepcional. El desafío es lograr que al menos el 100% de las mujeres en edad fértil con diabetes, tipo 1 y tipo 2, planifiquen su embarazo. El objetivo terapéutico primario es lograr que la mujer que se embaraza lo haga con niveles normales de glucosa (idealmente HbA1c <6,5%) y los mantenga durante todo el período preconcepcional, de lo contrario aumenta el riesgo de muerte materna y fetal, prematuridad, macrosomía y malformaciones fetales.
5. Prevención Secundaria
Para minimizar los riesgos, el tratamiento, control y seguimiento del embarazo en estas mujeres, debe ser realizado por un equipo multidisciplinario liderado por el equipo obstétrico.
5.1 Diabetes pregestacional DPG Ultrasonografía:
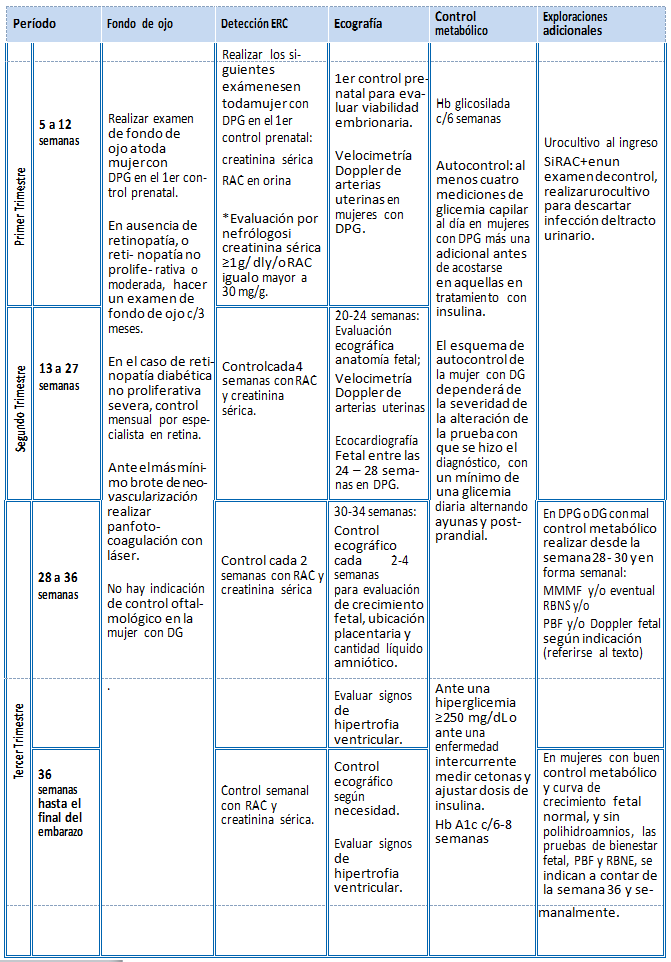
La ecografía en el primer trimestre (11 – 14 semanas), evalúa la viabilidad embrionaria, ya que la tasa de aborto espontáneo es mayor en mujeres con diabetes, especialmente aquellas que tienen un mal control metabólico previo. Permite confirmar o corregir la edad gestacional, e identificar hasta un 50% de las malformaciones mayores.
La velocimetría Doppler de arterias uterinas permite identificar a las mujeres con riesgo elevado de preeclampsia. Sensibilidad de 50%.
En el segundo trimestre (20-24 semanas), el estudio ecográfico permite una evaluación detallada de la anatomía fetal, en especial del corazón fetal. En las mujeres diabéticas embarazadas por ser un grupo de alto riesgo, el examen anatómico detallado tiene una mejor sensibilidad.
La velocimetría Doppler de arterias uterinas el segundo trimestre es un examen con una alta sensibilidad para detectar preeclampsia precoz, de hasta un 90%.
En el tercer trimestre (30 a 34 semanas), el objetivo de la ecografía es evaluar el crecimiento fetal, la ubicación de la placenta así como la cantidad de líquido amniótico.
En mujeres diabéticas la evaluación de la biometría y estimación de peso fetal se debe realizar cada 2 a 4 semanas, y este examen debe incluir perfil biofísico y una evaluación hemodinámica materno y fetal, en especial en aquellas mujeres con DPG y mal control metabólico o RCIU, donde se debe incluir una evaluación anatómica y funcional del corazón fetal.
La evaluación hemodinámica debe incorporar velocimetría Doppler de arterias uterinas, arteria umbilical y cerebral media, en mujeres con mal control metabólico o RCIU, se debe agregar evaluación de la función cardíaca fetal.
Monitoreo materno de movimientos fetales (MMMF)
Se sugiere realizar el MMMF durante el tercer trimestre (después de las 30 semanas). Ante la disminución de la percepción de movimientos (menos de 6 movimientos fetales) fetales la mujer debe consultar con la matrona o médico según corresponda, quien podrá indicar exámenes adicionales .
Registro basal no estresante (RBNE):
Se utiliza a partir de la semana 32 y/o ante una prueba de movimientos fetales alterada.
Perfil Biofísico Fetal (PBF)
Este examen debe realizarse ante la presencia de un RBNE no reactivo o no concluyente. Ante un PBF alterado debe indicarse flujometría Doppler materno-fetal para evaluación de hipoxia.
5.2 Diabetes gestacional
Aquellas mujeres con DG que no logran un adecuado control metabólico deben seguir el protocolo de control descrito para la mujer con DPG.
El control y seguimiento de las mujeres con DG y buen control metabólico solo con dieta, requieren un control clínico estricto y evaluación de la unidad feto-placentaria por un equipo especializado con énfasis en la evaluación del crecimiento fetal clínico y ecográfico.
Ultrasonografía (ecografía)
Los mismos exámenes indicados en la embarazada con DPG, salvo la ecocardiografía fetal y la flujometría Doppler materno fetal. Este último solo está indicado en mujeres con mal control metabólico y/o pruebas de bienestar fetal alterados.
En embarazadas de tercer trimestre con mal control metabólico y/o fetos con estimación de peso fetal mayor al percentil 90 y polihidroamnios, se debe evaluar antenatalmente signos ecográficos de hipertrofia ventricular (34 – 38 semanas).
Pruebas de Bienestar Fetal
En mujeres con buen control metabólico con curva de crecimiento fetal normal y sin polihidroamnios, se indicará MMMF a partir de la semana 36 de gestación. Desde la semana 38 se indicará RBNE bisemanalmente hasta el momento del parto.
6. Detección de complicaciones de la diabetes en el embarazo
6.1 Retinopatía en la mujer con DPG
El embarazo es un factor de riesgo para la progresión de la retinopatía diabética (RD). El factor más importante de la progresión es la severidad de la RD previa al embarazo.
Las mujeres con peor control glicémico basal y con la mayor reducción de la HbA1c al inicio del embarazo, tienen el mayor riesgo de progresión. Sin embargo, la RD no debe considerarse una contraindicación para la optimización rápida del control glicémico al inicio del embarazo. La antigüedad de la DM, así como la hipertensión arterial crónica o inducida por el embarazo, son también factores de riesgo para la progresión de la retinopatía.
En las diabéticas que estén contemplando la posibilidad de un embarazo, debe aconsejarse un examen oftalmológico previo a la concepción; Si tienen retinopatía diabética que amerite tratamiento, este debe completarse antes de la concepción.
En la diabética ya embarazada, debe realizarse un examen de fondo de ojo en el primer trimestre; si el examen de fondo de ojo es normal, o la mujer presenta RD no proliferativa leve o moderada, debe ser controlada por oftalmólogo cada 3 meses. Si presenta RD no proliferativa severa, la mujer deberá controlarse mensualmente. Se indicará panfotocoagulación con láser por especialista al más mínimo brote de neovascularización.
Mujeres con retinopatía no proliferativa severa (pre-proliferativa) deberán continuar bajo control oftalmológico por al menos 6 meses después del parto.
Durante la gestación, la visión puede disminuir por la aparición de un edema de la mácula, que a menudo mejora con el parto. No se recomienda el tratamiento con inyecciones intravítreas de antiangiogénicos, que pueden tener efectos adversos serios en embarazadas.
Las mujeres con DG no tienen indicación de control oftalmológico, ya que no tienen mayor riesgo de desarrollar RD.
La RD no es contraindicación para el parto vaginal.
6.2 Nefropatía diabética
El diagnóstico de nefropatía diabética se basa en la presencia de albuminuria persistente, mayor de 300 mg/día (macroalbuminuria), en las primeras 20 semanas de embarazo, en ausencia de infección urinaria. La excreción persistente de albumina en orina en un rango entre 30 y 300 mg /día (microalbuminuria), indica la presencia de nefropatía incipiente. En el embarazo normal ocurre un pequeño aumento en la excreción de proteínas en la orina, debido a la hiperfiltración; en mujeres con nefropatía diabética, en cambio, la albuminuria aumenta a medida que progresa el embarazo retornando a niveles previos a la gestación, dentro de las 12 semanas después del parto.
El método más utilizado y seguro para cuantificar la albumina en orina es la razón albúmina/ creatinina (RAC) en una muestra aislada de orina. Excepcionalmente, se realiza una medición de proteinuria de 24 horas.
Efecto de la nefropatía diabética en el embarazo
En la nefropatía diabética en el embarazo es un potente factor de riesgo de restricción del crecimiento fetal intrauterino, preeclampsia asociada, parto prematuro y mortinato. La microalbuminuria o nefropatía incipiente en la mujer con DPG también se asocia con resultados adversos: RN PEG, parto prematuro y PE. El tratamiento antihipertensivo precoz e intensivo se asocia con una reducción del riesgo de parto prematuro (<34 semanas de gestación), en mujeres con diabetes tipo 1 con microalbuminuria.
Las mujeres embarazadas con diabetes con niveles de creatininemia menor de 1,4 mg/dl, proteinuria menor de 1 gramo/día y buen control de la presión arterial, tienen buen pronóstico. Por otra parte, aquellas mujeres que tienen deterioro de la función renal con niveles de creatininemia >1,4 mg/dl, proteinuria > 1 gramo/día o proteinuria en rango nefrótico, hipertensión arterial severa, o enfermedad cardiovascular preexistente, son de elevado riesgo.
Efecto del embarazo en la nefropatía diabética
Para prevenir o minimizar efectos adversos maternos y neonatales, en toda mujer con diabetes que se embaraza se debe detectar la presencia de nefropatía diabética. Con este propósito en el primer control prenatal (antes de las 20 semanas) se deben realizar los exámenes que permitan detectar esta condición: creatinina plasmática y la razón albúmina/creatinina en una muestra matinal de orina. Hacer nuevos controles cada 2 semanas hasta la semana 28, continuar con una frecuencia cada 2 semanas hasta la semana 36, y semanalmente hasta la resolución del embarazo.
Tabla 1: Exámenes adicionales en la mujer embarazada con DPG O DG y mal control metabólico
7. Tratamiento
7.1 Diabetes pregestacional (DPG)
Objetivo del tratamiento de la mujer embarazada con DPG
La columna vertebral del tratamiento médico de la mujer con DPG es el monitoreo frecuente de los niveles de glicemia con ajustes en la dieta y el tratamiento con insulina para lograr normoglicemia. Idealmente se debe lograr normoglicemia antes de la concepción y mantenerla hasta el puerperio. Se sugiere realizar un examen HbA1c en el primer trimestre del embarazo.
En Chile, el consenso es mantener niveles de glicemia en ayunas entre 60 y 90 mg/dL y <140 mg/dL, 1 hora postprandial y <120 mg/dL, 2 horas postprandial. (Tabla 2)
Tabla 2: Metas control glicémico durante el embarazo
| Glicemia capilar | Metas |
| Antes del desayuno | 60-90 mg/dL |
| Antes de otras comidas | 60-105 mg/dl |
| 1 hora después de las comidas | < 140 mg/dl |
| 2 horas después de las comidas | < 120 mg/dl |
| Durante la noche | 60-99 mg/dl |
| Hb A1c en DPG | < 6,0 % |
Efectos adversos de un control glicémico estricto
Una glicemia promedio diaria ≤86 mg/dL se asocia a incidencia de PEG. Las hipoglicemias que puedan ocurrir son habitualmente bien toleradas, tanto por la mujer como por el feto, y no se ha asociado a teratogenia en humanos.
Autocontrol
Frecuencia de los controles de glicemia durante el embarazo
En las mujeres con DPG se recomienda realizar mediciones de glicemia capilar al menos cuatro veces al día, en ayunas, pre y postprandiales. Esto requiere disponer de los insumos necesarios para la medición, monitores y cintas. En aquellas mujeres que están en tratamiento con insulina se recomienda una medición adicional antes de acostarse.
La cetoacidosis diabética (CAD) es una emergencia médica y obstétrica que se asocia con riesgos tanto para la mujer como el feto. Los factores precipitantes más frecuentes, son la infección y la interrupción de la terapia con insulina o una terapia inadecuada.
Ante una hiperglicemia (glicemia sobre 250 mg/dl) o cuando exista una enfermedad aguda intercurrente, la mujer debe medir cetonas (en orina o sangre), y ajustar la dosis de insulina, mientras es evaluada por su médico.
7.2 Diabetes gestacional
Resultados de estudios muestran que el tratamiento de la DG reduce la morbilidad grave perinatal y puede mejorar la calidad de vida de la mujer asociada a la salud, y otro ensayo clínico multicéntrico de mujeres con DG leve mostró que las mujeres con el diagnóstico DG deben ser tratadas con medidas nutricionales y si fuera necesario con medicamentos, para el beneficio de ambos.
Tratamiento de la DG
Una vez hecho el diagnóstico de DG debe iniciarse a la brevedad el tratamiento nutricional.
Junto a la alimentación se indica el monitoreo de las glicemias capilares. La frecuencia y los tiempos del control se realizarán en función de la severidad de la alteración de la prueba que llevó al diagnóstico:
a. Si glicemia de ayunas mayor o igual a 100 mg/dl repetida en primer trimestre realizar 1 control diario alternando ayunas y post-prandial.
b. Si la glicemia basal es normal y sólo el valor a las 2 horas post carga está alterado, la frecuencia mínima es una medición una vez al día, una hora postprandial alternando: post desayuno, post almuerzo, post onces y post cena y recomenzar. Esta modalidad permite en 4 días evaluar todos los períodos postprandiales.
c. Si la PTGO estuvo alterada en ayunas y a las 2 horas post-carga, efectuar mínimo 2 controles diarios: ayunas y 1 hora postprandial, alternando el horario cada día.
Estos esquemas deben mantenerse mientras la mujer continúe con tratamiento exclusivamente en base a la alimentación. El período de observación habitual con la alimentación es de 2 semanas.
Tratamiento médico nutricional
La terapia nutricional es parte integral del tratamiento de la diabetes, el consejo dietético especializado ha demostrado capacidad para disminuir la hemoglobina glicosilada hasta en 2,6%.
La intervención nutricional tiene siguientes metas:
- Minimizar las excursiones en los niveles de glicemia y mantener valores dentro de los rangos de la meta.
- Proveer una ingesta calórica suficiente, que aporte la cantidad de energía apropiada, permita lograr un incremento de peso gestacional adecuado y evite la cetosis.
- Asegurar los nutrientes adecuados y seguros para una salud materna y fetal.
Evaluación del estado nutricional
La obesidad es el mayor contribuyente para desarrollar diabetes gestacional, por lo tanto tratar a la mujer obesa antes de la gestación y prevenir el excesivo aumento de peso durante el embarazo es de máxima importancia. Se debe realizar adecuación de las calorías que debe consumir diariamente. Según estudios de metabolismo en mujeres chilenas, con distinto estado nutricional, el gasto calórico en reposo es de 20,7 calorías/kg/día cuando tienen IMC normal, reduciendo en sobrepeso a 19,8 calorías/kg/día y en estado de obesidad a 18,3 calorías/kg/día.
La embarazada con diabetes debe recibir consejo dietético profesional para adecuar el consumo de hidratos de carbono, prevenir el aumento exagerado de peso y asegurar la ingesta de nutrientes necesarios para la gestación.
8. Tratamiento farmacológico
8.1 Tipos de insulina Insulina humana
Se recomienda el uso de insulina NPH durante el embarazo, como ha sido la costumbre en nuestro país hasta ahora. Su seguridad y efectividad en el embarazo está demostrada en la literatura publicada a través de varias décadas. No se considera que los datos disponibles sean lo suficientemente contundentes para recomendar el uso rutinario de análogos de insulina (detemir) en lugar de NPH durante la gestación. No obstante, si una mujer está en tratamiento con insulina detemir antes del embarazo y tiene un buen control glicémico, parece razonable continuar con el mismo tratamiento.
Requerimientos de insulina durante el embarazo
Los requerimientos de insulina de las mujeres con diabetes tipo 1 y tipo 2 durante el primer trimestre del embarazo son similares a los que se requieren antes del embarazo. Durante la segunda parte del embarazo, los requerimientos aumentan más en las mujeres con diabetes tipo 2.
El requerimiento de DM tipo 1 en el primer trimestre es 0,7 U/ kg. Estudios observacionales han mostrado una baja significativa de los requerimientos entre la semana 7 y 15; se sospecha embarazo cuando existen hipoglicemias recurrentes sin una causa evidente. Los mayores requerimientos se observan entre las semanas 28 y 32, 0,9 U/kg en las semanas 29 a 34, y 2,0 U/kg a la semana 35.
Los requerimientos de insulina se estabilizan y a veces disminuyen después de la semana 35. Esto es más frecuente en mujeres con DM tipo 1 que en mujeres con DG, y en mujeres con una mayor duración de la DM tipo 1.
8.2 Insulinoterapia en diabetes pregestacional
Lo ideal es iniciar el tratamiento con insulina antes de la concepción en la DM tipo 2, aun en la mujer con buen control metabólico con antidiabéticos orales, con el objetivo de optimizar el control glicémico durante el primer trimestre, periodo crítico en que ocurre la organogénesis.
8.3 Insulinoterapia en DM tipo 1
Toda mujer con DM tipo 1 debe estar en tratamiento con insulina. El equipo de salud responsable de controlar el embarazo de estas mujeres, debe tener presente la inestabilidad metabólica propia de este tipo de DM.
Toda mujer con DM tipo 1 utiliza insulina basal y bolos prandiales de insulina rápida o ultrarrápida. En general, el 50% de la dosis total diaria, corresponde a la insulina basal y la mitad restante a los bolos prandiales. Debido a que las mujeres con DM tipo 1 no producen insulina, la dosis de NPH debe fraccionarse al menos en 2 dosis, habitualmente 2/3 en la mañana y 1/3 en la noche. La dosis prandial se fracciona según el número de comidas y se le adiciona una dosis de corrección según el resultado de la glicemia capilar.
Existen distintas fórmulas para ajustar el tratamiento con insulina, sin embargo, lo más importante durante la gestación, cualquiera sea el esquema a utilizar, es que los cambios sean realizados sin demora.
Es importante recordar la mayor inestabilidad metabólica de las mujeres con DM tipo 1 comparado con las con DM tipo 2, particularmente la tendencia de las con DM tipo 1 a sufrir hipoglicemias de madrugada (≈3:00 AM), seguidas de hiperglicemia de rebote a las 7:00 AM. En ellas, además ocurren aumentos post-prandiales más acentuados.
8.4 Insulinoterapia en DM tipo2
La planificación del embarazo en una mujer con DM tipo 2 y en tratamiento con hipoglicemiantes orales, debe incorporar el cambio a insulina.
La forma de comenzar la insulinoterapia está en función del grado de descompensación previa: si la hiperglicemia es permanente (ayunas, pre-comidas y postprandiales) y la HbA1c es mayor de 9,0%, la mujer deberá iniciar el tratamiento con insulina hospitalizada. Iniciar el tratamiento con una dosis de 0,4 a 0,6U/kg/día.
Si la alteración metabólica es moderada y existe disponibilidad de control frecuente y comunicación garantizada, se inicia en forma ambulatoria. Es recomendable que la dosis de comienzo sea de 0,2U/kg/día de insulina NPH, en 1 o 2 dosis dependiendo de la glicemia en ayunas. Iniciar con una dosis matinal; si está elevada, iniciar con doble dosis, 2/3 AM y 1/3 PM.
Si se requiere aumentar la dosis, este aumento debe corresponder a un 10% de la dosis. Una vez alcanzada la meta en estos tiempos, controlar los períodos postprandiales. Si éstos están sobre la meta de 140 mg/dl, se agrega insulina rápida previa a la comida. La cantidad menor que produce efecto son 2 U media hora antes de la comida, cuya excursión se quiere controlar; si el valor post-prandial es moderadamente elevado (140-179 mg/dl), comenzar con 2 U, si es mayor de 180mg/dl, 4 U. Cuando se indica la insulina prandial, si es pre-desayuno, puede mezclarse en la jeringa con la NPH de esa hora y evitar otra inyección. Si la NPH nocturna es pre-cena y la hiperglicemia postprandial es post-cena, se procede de igual manera.
8.5 Insulinoterapia en diabetes gestacional
La insulina está indicada cuando no se alcanzan los objetivos metabólicos en el plazo de dos semanas con tratamiento médico nutricional. Mujeres sin automonitoreo y solo con glicemia capilar realizada en ocasión de los controles habituales, la frecuencia del uso de insulina fue de 5% en comparación con aquellas con automonitoreo que aumentó a 44%.
La indicación de insulina debe considerar las características de la mujer y la frecuencia del automonitoreo. La dosis diaria promedio es habitualmente baja, de modo que se recomienda comenzar con 0,1 a 0,2 U/k/día para insulina NPH y el esquema inicial dependerá del perfil del control:
- Sólo alterado en ayunas, >100mg/dl: NPH nocturna (0,1U/kg/día).
- Sólo alterado después de desayuno: insulina rápida pre desayuno (2U media hora antes si glicemia 140-179mg/dl y 4 U si >180mg/dl).
- Normal pre y post desayuno, pero sobre meta post almuerzo, post onces y pre cena: NPH matinal (0,15/kg/día antes del desayuno).
- Sobre meta pre-desayuno, post-almuerzo y pre cena: NPH pre desayuno y en la noche (0,2U/kg/día: 2/3 antes desayuno y 1/3 en la noche).
- Según el perfil metabólico de la mujer, puede ser necesario utilizar múltiples dosis de insulina, lo que deberá ser ajustado por un especialista.
- En casos excepcionales, mujeres con horarios de comida impredecibles, el médico especialista podrá indicar detemir (análogo de acción prolongada), o lispro o aspártica (análogos ultrarrápidos).
El inicio del tratamiento con insulina se realiza en forma ambulatoria cuando las condiciones sociales y culturales lo permiten, o con una hospitalización breve, de 24 horas.
Control glicémico durante el trabajo de parto
El principal objetivo terapéutico durante el trabajo de parto es evitar la hiperglicemia materna, que aumenta el riesgo fetal de acidosis e hipoglicemia neonatal.
El nivel de glicemia durante este período se ve afectado por el tipo de diabetes de la mujer (tipo 1, tipo 2 o gestacional) y la fase del trabajo del parto (latente vs activo). La fase latente del parto se caracteriza por cambios lentos en la longitud del cuello uterino a través de las horas, aunque la duración es muy variable. Cuando el trabajo de parto se induce, la fase latente puede extenderse más allá de 24 horas. Esta fase causa cambios mínimos en las necesidades metabólicas de la mujer. En contraste, el trabajo de parto activo es un período de una dilatación cervical relativamente rápida, con descenso fetal que culmina con el parto. Ocurre a través de pocas horas y puede ser homologado al ejercicio intenso, con un aumento en el gasto energético y disminución de los requerimientos de insulina.
Aquellas mujeres que ingresan a trabajo de parto con un mal control de su diabetes pueden requerir dosis mayores de insulina. En estos casos, la normoglicemia durante el trabajo de parto no es capaz de prevenir una hipoglicemia fetal en respuesta a un período prolongado de hiperglicemia antenatal.
Cuando la glicemia supera los 140 mg/dl, sin evidencia de resultados adversos neonatales. Lo que sí está establecido que se debe evitar alcanzar glicemias sobre 180 mg/dl, lo que se asocia con hipoglicemia neonatal.
En mujeres con DM tipo 1, está demostrada la necesidad de una infusión basal de insulina para mantener euglicemia durante la fase latente de un parto espontáneo o inducido. A medida que el trabajo de parto avanza, el requerimiento de insulina baja casi cero y aumenta el requerimiento de glucosa en 2,5 mg/kg/minuto (en infusión) para mantener una glicemia entre 70 y 90 mg/dl; requerimiento análogo al observado con el ejercicio vigoroso y sostenido.
Mediciones cada dos a cuatro horas durante la fase latente, y cada una a dos horas durante la fase activa, y cada hora durante la infusión de insulina.
Las mujeres con DG, tanto las que logran buen control metabólico solo con medidas médico nutricionales, como las que requirieron insulina durante la gestación, excepcionalmente van a requerir insulina durante el trabajo de parto. Por esta razón, bastaría medir la glicemia capilar al momento de la hospitalización y cada cuatro a seis horas.
Tratamiento médico del parto
Durante el trabajo de parto activo, espontáneo o inducido, se administra solución glucosada al 5% más electrolitos, a 125 ml/hora. Si la inducción es programada, se suspende la dosis habitual de insulina y se efectúan controles de glicemia al inicio y cada 1-2 horas. Simultáneamente se comienza una infusión endovenosa continua (con infusor o microgoteo pediátrico) con insulina.
Tabla 3: Ajuste de la dosis de insulina en infusión endovenosa durante el trabajo de parto
| Glicemia mg/dl* | Insulina U/hora |
| <90 | Suspender goteo |
| 90-110 | 0,5 |
| 111-140 | 1,0 |
| 141-170 | 1,5 |
| 171-200 | 2,0 |
| >200 | 2,5 |
*Muestras en sangre capilar procesadas con cintas reactivas en sensores glicémicos.
La velocidad de infusión depende del sistema utilizado.
- Micro infusores. Preparar 50 U insulina cristalina en 500 ml solución fisiológica. Velocidad inicial de infusión 2,5 ml/hora (0,25 U/hora).
- Infusión por microgoteo. Preparar 5 U insulina cristalina en 500 ml de solución fisiológica. Velocidad inicial 25 ml/hora (0,25 U/hora).
Si el trabajo de parto fue espontáneo y con la dosis de insulina ya colocada, se administra solución glucosada al 5%, 200 ml/hora monitoreando la glicemia; si ésta es >120 mg/dl, se agrega insulina. La infusión se suspende una vez producido el parto. Si se trata de una DM tipo 1, es importante no suspender la insulina NPH de la noche previa y, si la inducción tarda en la fase activa, indicar 2/3 de la dosis matinal.
Operación cesárea
La cesárea electiva debe ser programada a primera hora de la mañana, particularmente en una mujer con DM tipo 1; debe colocarse su dosis habitual de NPH nocturna. Se debe suspender la dosis matinal de insulina y dejar a la mujer con régimen cero, sin embargo, si la cirugía se retrasa hasta la tarde, dar una dosis basal de insulina (aproximadamente un tercio de la dosis de insulina NPH de la mañana) con una infusión de suero glucosado al 5% para evitar una cetosis. El control de la glicemia post-operatorio se realiza cada dos horas hasta que se estabiliza (70 a 150 mg/dl); se administra una solución glucosada al 5% para evitar cetosis.
En la cesárea de urgencia, se inicia la intervención bajo solución glucosada y sólo se indica insulina si la glicemia es >120 mg/dl. La anestesia debe ser raquídea o epidural, para evitar la depresión fetal.
Inducción del trabajo de parto
Se procede del mismo modo que con la cesárea, idealmente programar la inducción para primera hora de la mañana; la mujer se debe haber administrado su dosis habitual nocturna de NPH.
La mañana de la inducción, se reduce la dosis de insulina (NPH e insulina rápida) en 50%, y se solicita a la mujer que ingiera un desayuno liviano. Como el trabajo de parto puede durar muchas horas, se permite la ingesta oral y se monitorea la glicemia capilar pre y post-prandial y al acostarse, titulando la glucosa con insulina de acción corta. Durante la fase latente del pre-parto, si la mujer tiene una ingesta adecuada, no es necesario glucosa endovenosa, sin embargo, siempre es deseable mantener una vía venosa permeable para la administración de medicamentos o en emergencias.
Control glicémico en el puerperio
En el período inmediato posparto, después del alumbramiento de la placenta, el estado de resistencia a la insulina que caracteriza al embarazo desaparece en forma rápida. Los niveles de glicemia en las mujeres DPG deben ser controlados ya que los requerimientos de insulina bajan en forma muy importante. Pasadas las 48 horas posparto, los requerimientos posteriores de insulina son iguales o inferiores a los existentes antes del embarazo. Es más, en mujeres con DM tipo 2 puede no requerirse.
Tabla 4: Escala sugerida para el manejo de los niveles de glucosa en el puerperio
| Valores de glicemia
(mg/dl) |
Mujeres insulino- sensibles* | Mujeres insulino- resistentes* | El resto de las mujeres | |||
| PP | Al acostarse | PP | Al acostarse | PP | Al acostarse | |
| <150 | 0 | 0 | 0 | 0 | 0 | 0 |
| <150-200 | 0 | 0 | 4 | 2 | 2 | 0 |
| 201-250 | 2 | 0 | 8 | 4 | 4 | 0 |
| 251-300 | 3 | 1 | 12 | 6 | 8 | 4 |
| 301-350 | 4 | 2 | 16 | 8 | 8 | 4 |
| 351-400 | 5 | 3 | 20 | 10 | 10 | 6 |
PP: preprandial (antes de las comidas)
*Se asume que las mujeres delgadas y DM tipo 1 son con alta probabilidad insulinosensibles, mientras que las mujeres obesas con DM tipo 2 serían insulinorresistentes.
Las mujeres con DM tipo 1 con parto vaginal y que pueden alimentarse requieren un tercio a la mitad de la insulina NPH preparto para las necesidades basales posparto. También sus necesidades de insulina rápida preprandial deben ser reducidas en esta misma proporción.
Las mujeres con DM tipo 2 pueden no requerir ninguna medicación durante las primeras 24 a 48 horas posparto. Si requieren insulina y se están alimentando pueden empezar con 0,2 U/kg posparto. Alternativamente, se puede iniciar tratamiento con HO, metformina o glibenclamida después de 24-48 horas y antes del alta. Lo habitual es que las mujeres con DM tipo 2 solo deban hacerse automonitoreo con glicemia capilares durante los primeras semanas posparto.
Las mujeres con DG con glicemias capilares <126 mg/dL posparto, deben ser aconsejadas a continuar con su régimen alimenticio, realizar actividad física y mantener un peso saludable para prevenir una diabetes en el futuro. Deben hacerse una PTGO a las 6 u 8 semanas posparto para definir su estatus glicémico. No está indicado se realicen automonitoreo de la glicemia después del alta hospitalaria.
Hipoglicemiantes orales (HO)
El uso de HO en mujeres con DM tipo 2 no embarazadas es común. Sin embargo, la recomen- dación de expertos en base a consenso aconsejan descontinuar estos fármacos e iniciar tratamiento con insulina lo antes posible durante el embarazo, por aprensiones en la capacidad de estos fármacos en lograr un adecuado control glicémico y potenciales efectos en el feto y recién nacido por el traspaso transplancentario de estos agentes.
No se recomienda iniciar tratamiento con HO durante el embarazo. El uso de metformina o glibenclamida será reservado para casos seleccionados y bajo un protocolo de tratamiento. Sin embargo, en aquellas mujeres que se embarazan mientras están en tratamiento con metformina (ej: síndrome ovario poliquístico), se sugiere continuar con el tratamiento hasta que sea evaluada por un médico especialista.
9. Resolución del parto
Diabetes pregestacional
La evidencia muestra que las mujeres con diabetes tienen una mayor tasa de inducción del parto y de cesárea que aquellas que no tienen diabetes. Estas intervenciones tendrían como objetivo prevenir mortinatos y distocia de hombro, condiciones asociadas a la macrosomía. Sin embargo, se observa que la tasa de cesáreas se mantiene elevada aun cuando la diabetes esté controlada y sin presencia de macrosomía.
La inducción del parto de rutina en mujeres con DPG a las 38-39 semanas reduce el riesgo de mortinatos y de distocia de hombro sin aumentar el riesgo de cesárea. Sin embargo, no existe evidencia suficiente para determinar la edad gestacional precisa para hacer la inducción electiva. Los expertos han destacado la necesidad de hacer un balance entre el riesgo de inmadurez pulmonar del feto asociado con una inducción a la semana 36-37 de gestación vs el riesgo de un mortinato asociado a una inducción más tardía.
En mujeres con un mal control metabólico, se sugiere realizar una amniocentesis antes de la semana 39 de gestación para determinar madurez pulmonar fetal. En algunas mujeres con vasculopatía, nefropatía, mal control metabólico o con el antecedente de mortinato podría estar indicado adelantar la fecha del parto. Un manejo expectante más allá de la fecha estimada de parto no es recomendable. Aun cuando la estimación del peso fetal por ultrasonido podría descartar macrosomía, este examen no ha demostrado ser más certero que la evaluación clínica para determinar el tamaño de fetos grandes. Para prevenir un parto traumático en mujeres con DPG, se puede considerar realizar una cesárea si el peso estimado del feto es mayor de 4.500 g. La inducción del parto en embarazos en que se sospecha macrosomía, no ha demostrado reducir el trauma del parto y puede aumentar la tasa de cesáreas. Si bien existen complicaciones relacionadas al parto vaginal, la diabetes por sí sola no debe ser considerada contraindicación para parto vaginal, incluso en mujeres con el antecedente de una cesárea previa.
Diabetes gestacional
En gestantes con DG y buen control metabólico y sin otras complicaciones la conducta puede ser expectante. Aun cuando la evidencia no es concluyente, parece razonable que aquellas mujeres con DG y mal control metabólico o una condición médica concomitante (ej. hipertensión) se sugiere la inducción a las 38 semanas de gestación, después de la confirmación de la madurez pulmonar fetal.
Cuidados neonatales
Riesgos del hijo de mujer diabética (HMD) y cómo minimizarlos
Existe una mayor frecuencia de complicaciones neonatales en hijos de mujeres que cursan el embarazo con diabetes, ya sea DG o DPG; de ahí la importancia de un reconocimiento precoz de la patología para mejorar su manejo. Es así como el HDM con DPG tiene un mayor riesgo de enfermedades congénitas y mortalidad perinatal, mientras que el hijo de mujer con DG tiene un mayor riesgo de macrosomía e hipoglicemia neonatal.
Los efectos neonatales están en función del grado de control de la diabetes durante el embarazo. El fenotipo del HMD permite identificar al niño de mayor riesgo: recién nacido grande para edad gestacional, con incremento del peso, tanto para edad gestacional como para talla, con gran depósito de tejido adiposo subcutáneo y visceral. La hiperglicemia y el hiperinsulinismo secundario es la principal causa de la macrosomía, pero hay evidencias que aun con control adecuado de la glicemia, el ambiente metabólico materno y las modificaciones placentarias también contribuyen al sobrecrecimiento y a los cambios epigenéticos observables.
Dentro de los factores de riesgo analizados en la literatura se encuentran la diabetes diagnosticada precozmente en el embarazo, niveles de glicemia marcadamente elevados y de difícil manejo, IMC preconcepcional >25, alta sospecha de DPG no diagnosticada ni tratada. El número de defectos del tubo neural es más frecuente en el HMD en comparación a la población general.
Macrosomía y traumatismos del parto
Se define como RN por sobre los 4 ó 4,5 kg, no considera la edad gestacional ni tampoco su potencial genético, por lo que en muchas ocasiones también se incluye su fenotipo para caracterizarlo.
La presencia de macrosomía u órganomegalia es atribuida a la presencia de hiperinsulinismo fetal secundaria al paso de altas concentraciones de glucosa desde la mujer al feto a través de la placenta. La macrosomía aumenta el riesgo de complicaciones durante el trabajo de parto, con un mayor riesgo de retención de hombros, fractura de clavícula y húmero y de parálisis o paresia del plexo braquial, complicaciones que deberán buscarse dirigidamente en el examen físico posparto.
Puerperio y cuidados postnatales
Tamizaje posparto de prediabetes y DM2 en la mujer con DG
El diagnóstico de DG implica una mayor probabilidad de mantener un estado hiperglicémico después de finalizado el embarazo, con el consecuente aumento del riesgo cardiovascular.
Intervenciones efectivas para retrasar la aparición de DM tipo 2 luego de un embarazo complicado por DG
La escasa evidencia disponible con respecto a las intervenciones para prevenir el desarrollo de DM tipo 2, específicamente en mujeres con DG, independiente de la calidad, dificulta hacer una recomendación debido al número pequeño de individuos. Se debe ofrecer consejería en estilos de vida saludable a toda mujer con DG y considerar el uso de farmacoterapia caso a caso.
Tamizaje
Se recomienda el tamizaje de DM entre 6 a 12 semanas posparto. El examen de preferencia es la PTGO por su mejor sensibilidad para detectar intolerancia a la glucosa que la glicemia en ayunas. Con seguimiento periódico y a largo plazo de estas mujeres, basado en su alto riesgo de progresión a DM tipo 2.
La detección temprana de los estados “pre-diabéticos” en las mujeres con DG es imprescindible, el tamizaje debe realizarse 6 a 12 semanas posparto con una PTGO. De ser negativo, el tamizaje deberá repetirse cada 3 años como parte del Examen de Medicina Preventiva.

