1. INTRODUCCIÓN
Enfermedad infectocontagiosa producida por el Mycobacterium tuberculosis o bacilo de Koch, que puede causar manifestaciones pulmonares o extrapulmonares. La puerta de entrada más importante es la vía aérea, por contacto con un enfermo bacilífero.
Se estima que 1/3 de la población mundial está infectada, preferentemente la población menor de 15 años, apareciendo aproximadamente 8 millones de casos nuevos en el año. A nivel nacional, en los últimos años las estadísticas señalan un descenso mantenido de las tasas de morbimortalidad infantil. Esto se debe fundamentalmente a la buena cobertura BCG que es superior al 90% en RN que disminuye el riesgo de enfermar al estar en contacto con un enfermo bacilífero.
2. FORMAS CLÍNICAS
TBC primaria o primoinfección
Ocurre con la primera llegada del bacilo de Koch a un organismo virgen. El compromiso pulmonar es de poca extensión y compromete uno o varios ganglios mediastínicos. En la forma más frecuente, el periodo de incubación es de 4-8 semanas en que se produce el viraje tuberculínico. El cuadro clínico es poco relevante, sólo se presenta en una escasa proporción de casos y las manifestaciones fundamentales son compromiso del estado general con fiebre, decaimiento, inapetencia, baja de peso y sudoración profusa. En niños mayores puede presentarse como manifestaciones de toxilergia: eritema nodoso y la conjuntivitis flictenular.
En un gran porcentaje de casos el enfermo es asintomático y el médico se enfrenta al diagnóstico por un hallazgo radiológico, en algunos casos, por el contrario, se puede presentar como un cuadro agudo grave con fiebre alta y marcado compromiso del estado general (TBC miliar). La curación o progresión de la enfermedad va a depender en gran parte de los factores que afectan la resistencia natural o adquirida (estado nutritivo, enfermedades anergizantes, edad, factores genéticos, tratamientos inmunosupresores).
TBC secundaria
Son aquellas formas que se desarrollan algún tiempo después de curada la primoinfección, ya sean formas pulmonares o extrapulmonares, generalmente se producen por reactivación endógena.
3. DIAGNÓSTICO
RxTx -> no específica:
– La mayoría normal
– Complejo primario: Linfonodo + foco granulomatoso + infiltrado intersticial
– Linfoadenopatias de diversas localizaciones, atelectasia o infiltrado de un segmento o lóbulo
– Derrame pleural (pleuresia tuberculosa)
– Cavitación: En niños más grandes, es una forma adulta de la enfermedad
– Enfermedad miliar
Debido a que la clínica y radiología no son específicas, el diagnóstico debe apoyarse en otros elementos
• Bacteriología: (Baciloscopia en expectoración directa o provocación con solución salina hipertónica, contenido gástrico o en condiciones de excepción por fibrobroncoscopia) el rendimiento es bajo por tratarse de lesiones con poca población bacilar, el cultivo tiene la desventaja de ser de información tardía.
• PPD: Se considera (+) una inducción igual o mayor de 10 mm. Un PPD menor puede tener importancia en el menor de 5 años, no vacunados con BCG y bajo ciertas condiciones clínicas de inmunodepresión. Su gran limitación es que no distingue entre los infectados y los enfermos TBC. Es sospechoso de enfermedad PPD sobre 15 mm.
• Conversión o viraje tuberculínico: Cuando la reacción al PPD aumenta de menos de 10 mm a más de 10 mm de induración con una diferencia de 6 mm. Si esto ocurre dentro del plazo de 2 años se considera infección reciente. Se debe considerar el efecto booster sin que implique necesariamente infección reciente.
• Biopsia: Gran rendimiento en TBC extrapulmonares.
• Detección de antígenos y anticuerpos.
• Reacción de polimerasa en cadena (PCR) técnica basada en la amplificación del ADN del micobacterio, es rápida y tiene un alto grado de especificidad en cavidades cerradas, es de alto costo.
• Interferón gama (IGRA): La medición en sangre no ha demostrado ser mejor que el test de tuberculina (con la posible excepción de pacientes VIH+) para el diagnóstico de enfermedad tuberculosa o para enfermedad latente, sin embargo tiene utilidad en niños mayores de 5 años para diferenciar test tuberculina positivo debido a vacunación BCG.
4. TRATAMIENTO: De larga duración, se basa en asociación de drogas bactericidas y bacteriostáticas
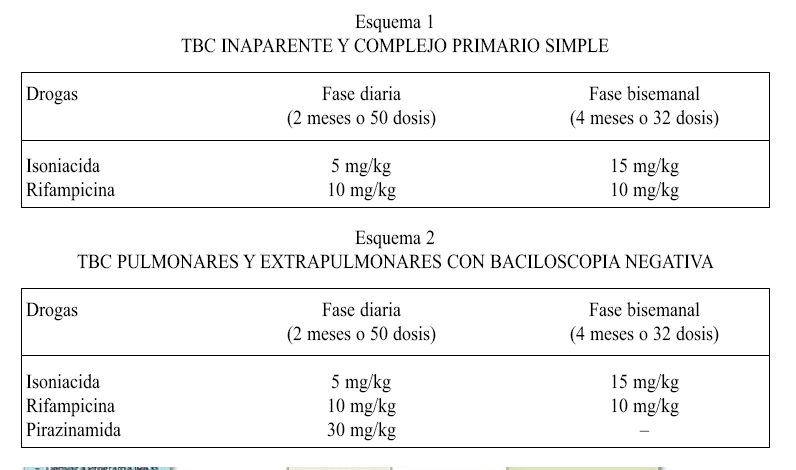
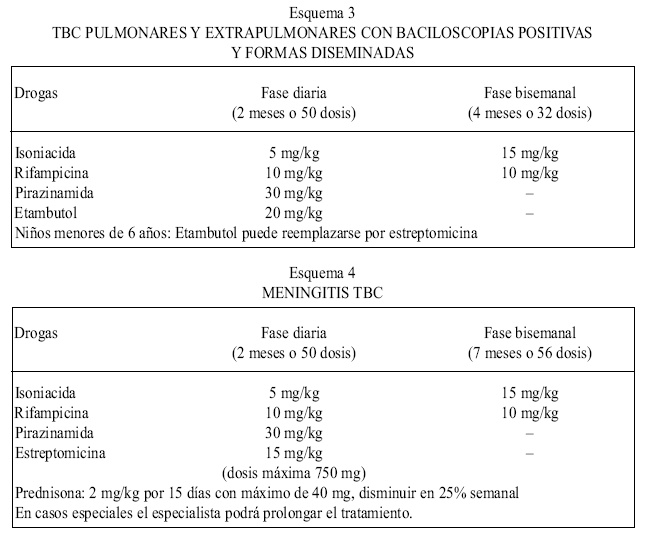
* Las formas resistentes a tratamiento, pacientes inmunodeficientes, recaídas o fracaso de tratamiento y las diseminaciones BCG deben referirse a especialistas.
5. QUIMIOPROFILAXIS
Para pacientes que han estado en contacto con bacilíferos o que por condiciones del huésped pueden desarrollar la enfermedad
(inmunosupresión, tratamiento esteroidal, inmunodeficiencia). La primaria es aquella que se indica a niños no infectados, PPD (-) y la secundaria que se administra a niños infectados (PPD +) para evitar que desarrollen la enfermedad.
Consiste en la administración de isoniacida a la dosis de 5 mg/kg diario, controlado, durante 6 meses (1 año en los con VIH).
Contraindicaciones: Enfermedad tuberculosa activa, daño hepático, reacciones adversas a isoniacida (Ictericia, aumento de las transaminasas, neuritis periférica).
6. MANEJO DE LOS CONTACTOS
Contacto intradomiciliario habitual es el de mayor riesgo de desarrollar enfermedad, sin embargo los habituales extradomiciliarios (colegios, jardín infantil, instituciones, casa de amigos) también tienen riesgo.
1. Conducta frente al recién nacido de madre tuberculosa
– No separar al niño de su madre, debe usar mascarilla para atender al RN.
– Si en niño presenta síntomas de enfermedad (TBC congénita) indicar tratamiento completo.
– Si el niño está sano indicar quimioprofilaxis con isoniacida y al término vacunar con BCG.
– Si la madre es Koch (-) vacunar de inmediato con BCG al RN.
2. Conducta frente al niño menor de 5 años contacto de enfermo bacilífero con o sin cicatriz BCG
– Si es PPD (+) pero está sano clínica y radiológicamente indicar quimioprofilaxis.
– Si es PPD (-) indicar quimioprofilaxis.
3. Conducta frente a un niño mayor de 5 años
– Sano clínica y radiológicamente:
• PPD menor 10 mm no indicar quimioprofilaxis.
• PPD mayor 10 mm indicar quimioprofilaxis.
7. BIBLIOGRAFÍA
GUÍAS DE PRÁCTICA CLÍNICA EN PEDIATRÍA HCSBA,VII EDICIÓN. Capítulo: Tuberculosis

