
En este capítulo vamos a revisar los conceptos de interacción del sol con la piel, las fotodermatosis más frecuentes y medidas de fotoprotección.
Interacciones del sol con la piel
Del espectro electromagnético, lo que recibimos del sol es la radiación infrarroja, luz visible y radiación ultravioleta. A su vez la luz ultravioleta se divide según su nivel energético (de mayor a menor) en luz UVC, UVB y UVA.
1. UV A (λ de 320-400 nm): Es el grueso de la radiación UV (98%). Atraviesa el vidrio y llega hasta la dermis. Es la responsable del bronceado, del fotoenvejecimiento y es coadyuvante como carcinogénico. Las drogas pueden inducir fotosensibilidad a esta luz.
2. UV B (λ de 290-320 nm): representa el 2% de la radiación UV. Es detenida por el vidrio y penetra hasta la epidermis (más superficialmente). Es la responsable de la quemadura, la carcinogénesis, altera la inmunidad, produce cataratas y participa en la síntesis de la vitamina D.
3. UV C (λ de 200-290 nm): no alcanza la superficie terrestre porque es detenida por el O3. Es radiación germicida.

Figura 1: Espectro electromagnético (Fuente: http://bit.ly/2k94RkD).
Efectos de la radiación solar.
1. Efectos benéficos: fundamental para la vida en la tierra, síntesis de vitamina D, destrucción de patógenos, efectos antidepresivos, pues regula el ritmo circadiano.
2. Efectos adversos: que pueden ser a corto y largo plazo. A corto plazo se produce eritema solar, alteraciones inmunológicas (reacciones fotoalérgicas) y a la largo plazo fotoenvejecimiento y fotocarcinogénesis.
Fuentes de radiación electromagnética
√ Directo del sol
√ Fuentes artificiales: Cámaras de fototerapia, pantallas, tubos fluorescentes.
√ Reflejos superficiales: Nieve, arena, concreto, superficie metálica y agua.
Variación de radiación UV por factores ambientales
√ Varía con la hora del día (principalmente la UVB), siendo el peak entre las 12 y las 16 horas
√ Estación del año (principalmente la UVB)
√ Según altitud, siendo mayor la radiación a mayor altitud
√ Según geografía, a mayor cercanía al trópico, menor protección
√ Condiciones meteorológicas: entre más nubes, menor radiación (lo mismo sucede con la contaminación)
Interacción de la radiación UV con la piel
Una parte se refleja, otra parte es transmitida por la piel, otra parte es dispersada. Un remanente es absorbido y es la que genera los efectos benéficos y deletéreos (es decir, son los fotones absorbidos los que generan respuestas biológicas).
En el organismo hay cromóforos que son estructuras moleculares capaces de absorber energía, modificando moléculas generando cambios celulares que codifican las respuestas observables.
Efectos sobre el sistémica inmunológico. Inmunosupresión.
La reacción ocurre en el sitio irradiado y a nivel sistémico, alterando la inmunidad celular.
FOTOENVEJECIMIENTO
El sol es uno de los factores más determinantes del envejecimiento de la piel. Los hallazgos más característicos son:
√ Arrugas con surcos profundos. Especialmente característico en el surco romboidal de la nuca.
√ Cambio de color de la piel
√ Manchas hiperpigmentarias
√ Lesiones malignas
Si se toma una biopsia de la piel fotodañada, lo que se observa es elastosis solar, que es un daño de las fibras colágenas de la dermis.
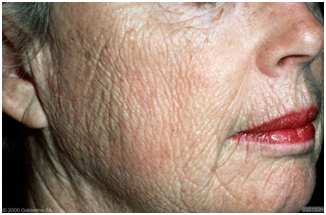 Figura 2: Fotoenvejecimiento (Fuente: http://bit.ly/2jCL61o).
Figura 2: Fotoenvejecimiento (Fuente: http://bit.ly/2jCL61o).
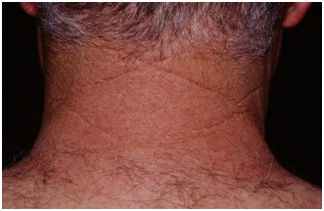 Figura 3: Cutis rhomboidalis nuchae (Fuente: Propia).
Figura 3: Cutis rhomboidalis nuchae (Fuente: Propia).
FOTOCARCINOGÉNESIS
Se produce por la exposición crónica, repetida y sumativa a lo largo de la vida, es dosis dependiente, pero también por exposición severa al sol, aunque hayan sido pocas e intermitentes.
Los fototipos más bajos son más susceptibles a la carcinogénesis; se altera la inmunidad, se daña el DNA y se alteran los mecanismos de reparación existentes.
FOTOSENSIBILIDAD
Aumento de la sensibilidad de la piel a la radiación por efecto de cromóforo de origen endógeno o exógeno (al aplicar en la piel directamente algún elemento o por consumo de una sustancia que aumente la sensibilidad de la piel). Es entonces una respuesta anormal de la piel frente a la luz.
Afortunadamente la piel tiene mecanismos de defensa contra la luz UV. Se reconoce:
1. Estrato córneo: es capaz de reflejar la luz disminuyendo la absorción y además responde engrosándose (hiperqueratosis) proporcionalmente a la exposición al sol, disminuyendo aún más la absorción de luz de las capas más internas.
2. Melanina: (principal mecanismo de protección) es capaz de absorber la radiación UV apagando radicales libres. Es sintetizada por melanocitos en estrato basal y se distribuye entre los queratinocitos. Determina color de piel (pigmentación) que tiene dos componentes:
√ Pigmentación genética o constitucional: dada por distintas formas de melanina determinadas genéticamente: la feomelanina (en población con piel más blanca) y eumelanina (en población con piel más oscura).
√ Pigmentación inducida: dependiente de la exposición al sol, aunque cuánto se pigmentará ante exposición también está determinado genéticamente, siendo mayor en población más oscura.
3. Reparación del DNA: los tejidos poseen sistemas enzimáticos que reparan el DNA dañado por la radiación
4. Sistemas de anti radicales libres: enzimas, vitaminas, oligoelementos anulan radicales libres, dándonos protección adicional.
Fototipo de piel Definición del típico fototipo de piel Reacción de la piel con sobreexposición a la luz UV
I Cabello pelirrojo, rubio. Ojos azules, verdes. Piel muy clara. Siempre se quema. No se broncea.
II Cabello claro a intermedio. Ojos claros a intermedios. Piel clara a intermedia. Generalmente se quema. Raramente se broncea.
III Cabello de color intermedio. Ojos intermedios a oscuros. Piel intermedia a oliva. Se quema moderadamente. Generalmente se broncea.
IV Cabello oscuro. Ojos oscuros. Piel de oliva oscura a moreno claro. Se quema levemente. Moreno moderado.
V Cabello oscuro. Ojos oscuros. Piel morena. Rara vez se quema. Moreno oscuro.
VI Cabello oscuro. Ojos oscuros. Piel muy oscura. No se quema. No hay cambio en color.
|
Fototipo de piel |
Definición del típico fototipo de piel |
Reacción de la piel con sobreexposición a la luz UV |
|
I |
Cabello pelirrojo, rubio. Ojos azules, verdes. Piel muy clara. |
Siempre se quema. No se broncea. |
|
II |
Cabello claro a intermedio. Ojos claros a intermedios. Piel clara a intermedia. |
Generalmente se quema. Raramente se broncea. |
|
III |
Cabello de color intermedio. Ojos intermedios a oscuros. Piel intermedia a oliva. |
Se quema moderadamente. Generalmente se broncea. |
|
IV |
Cabello oscuro. Ojos oscuros. Piel de oliva oscura a moreno claro. |
Se quema levemente. Moreno moderado. |
|
V |
Cabello oscuro. Ojos oscuros. Piel morena. |
Rara vez se quema. Moreno oscuro. |
|
VI |
Cabello oscuro. Ojos oscuros. Piel muy oscura. |
No se quema. No hay cambio en color. |
Tabla 4: Fototipos de Fitzpatrick (Fuente: http://bit.ly/2j9R2mr).
FOTODERMATOSIS
Son fenómenos cutáneos que resultan de la exposición solar y serán clasificados de esta manera solo con fines didácticos.
1. Reacciones exógenas
2. Reacciones endógenas
3. Genodermatosis y trastornos metabólicos
4. Dermatosis exacerbadas por RUV
1. Reacciones exógenas
1.1 Pigmentación adquirida
Hay dos formas:
Precoz: pocos minutos después de la exposición, pero dura sólo horas. Se produce por fotooxidación de melanina preformada y redistribución en los melanosomas. Es producida por la radiación UVA.
Tardía: posterior a 72 horas de la exposición. Se produce por la estimulación de melanocitos en número y actividad con mayor producción de melanina. Es producida tanto por UVA y UVB.
1.2 Eritema solar
Producida por UVB por sobreexposición solar en piel sin protección.
Clínicamente se produce eritema con límites netos, calor local, dolor y aparición de vesículas. Característicamente los límites de la lesión corresponden a los de la vestimenta. Aparece varias horas después (12 a 24 horas después de la quemadura) y va desvaneciéndose gradualmente en 3 a 5 días.
Se asocia a náuseas, cefaleas y fiebre en casos severos y si se tomara biopsia habría queratinocitos necróticos (sunburn cells).
La dosis de luz UVB necesaria para provocar una quemadura es variable entre las distintas personas dependiendo del tipo de piel (fototipos 1 y 2 son los de mayor riesgo). En este contexto surge el concepto de DEM, dosis mínima de radiación UVB capaz de provocar el eritema.
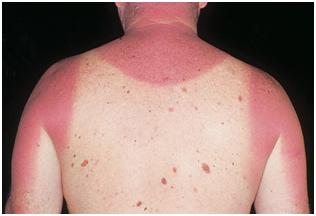 Figura 4: Eritema Solar (Fuente: http://bit.ly/2k8XidC).
Figura 4: Eritema Solar (Fuente: http://bit.ly/2k8XidC).
1.3 Fotosensibilidad inducida por exógenos
Fotosensibilidad generada por agentes exógenos que alcanzan la piel por vía tópica (cremas, perfumes, otros) o sistémica (fármacos, otros). Se clasifican en fototóxicas y fotoalérgicas.
Fototóxicas
Son similares a una quemadura solar produciendo zona eritematosa de bordes netos. Son de alta incidencia, más frecuentes que las Fotoalérgicas y aparecen durante las primeras horas post exposición (2 a 6). Puede aparecer ante cualquier persona, es dosis dependiente y no requiere sensibilización, por lo que ocurre en la primera exposición.
 Figura 5: Dermatitis fototóxica (Fuente: http://bit.ly/2j9Gzaw).
Figura 5: Dermatitis fototóxica (Fuente: http://bit.ly/2j9Gzaw).
Fotoalérgicas
Hay eritema, pero aparece prurito y vesículas, es más parecido a una alergia de contacto. Las lesiones se ven más allá del sitio de exposición. Son más infrecuentes, más tardías, dosis independiente y requiere de período de sensibilización.
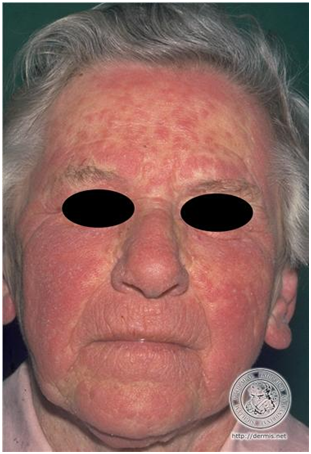 Figura 6: Dermatitis fotoalérgica (Fuente: http://bit.ly/2jCVQwB).
Figura 6: Dermatitis fotoalérgica (Fuente: http://bit.ly/2jCVQwB).
1.4 Fitofotodermatosis
Fotosensibilidad inducida por plantas producidas por furocumarínicos (psoralenos presentes en ruda, litre, cardenal, cítricos por ejemplo). Se generan lesiones tipo manchas café, lineales, de distribución bizarra en zonas expuestas al sol. La típica historia es un joven en excursión que se expone al sol y a los dos días después aparecen pápulas pruriginosas de distribución lineal, con vesículas dispuestas en líneas y eritema de predominio en zonas expuestas al sol. Es más bien un fenómeno fototóxico pero no todas las fitofotodermatitis caen en esta clasificación.
Entonces, es común en los niños observar manchas color café, lineales, de distribución bizarra en zonas expuestas al sol. Se asocian a haber jugado con plantas. Debe indicarse medidas fotoprotección y lubricación de la piel.
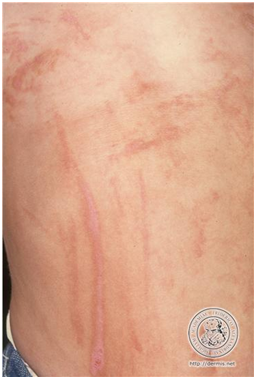 Figura 7: Fitofotodermatitis (Fuente: http://bit.ly/2jkpYvX).
Figura 7: Fitofotodermatitis (Fuente: http://bit.ly/2jkpYvX).
1.5 Dermatitis de Berloque
Dermatitis secundaria a la exposición de perfumes y colonias (especialmente aquellos con cítricos en su composición) en relación a la exposición solar en personas susceptibles. Afectan principalmente en el cuello (por el ser el sitio en que más se aplica).
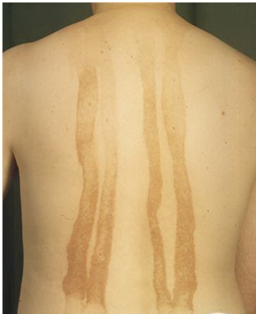 Figura 8: Dermatitis de Berloque (Fuente: Propia).
Figura 8: Dermatitis de Berloque (Fuente: Propia).
2. Reacciones endógenas
Se incluyen:
1. Erupción polimorfa lumínica (EPL)
2. Prúrigo actínico
3. Urticaria solar
2.1 Erupción polimorfa lumínica
Es la más común de las fotodermatosis inmuno mediadas. Corresponde a una reacción cutánea anormal, recurrente, retardada y transitoria a la exposición solar. Se ve principalmente en mujeres (relación hombre-mujer de 3:1) entre 20 a 30 años y especialmente aquellas con antecedentes familiares de EPL. Fisiopatológicamente corresponde a una respuesta de hipersensibilidad retardada inducida por un antígeno desconocido que se produce por la luz solar, tanto luz visible como UVA, UVB.
Clínicamente, lo característico es el prurito acompañado de lesiones que pueden tomar múltiples formas (pápulas eritematosas y edematosas, erupción papulovesicular, costras) que afectan las zonas expuestas y que recurren periódicamente en relación a estaciones del año (aparecen en primavera).
 Figura 9: Erupción polimorfa lumínica (Fuente: http://bit.ly/1LPpB4p).
Figura 9: Erupción polimorfa lumínica (Fuente: http://bit.ly/1LPpB4p).
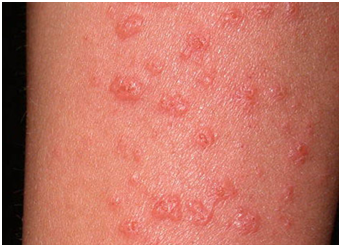 Figura 10: Erupción polimorfa lumínica (Fuente: Propia)
Figura 10: Erupción polimorfa lumínica (Fuente: Propia)
2.2 Prúrigo actínico
Entidad de menor frecuencia y que se ve en menores de 10 años, especialmente niñas, tendiendo a revertir a edades mayores. También es frecuente el antecedente familiar y hay variaciones de incidencia importante entre las distintas etnias (lo que habla de un factor genético). Su patogenia es similar al EPL y tampoco se conoce cuál sería el antígeno desencadenante. Clínicamente se observa lesiones maculopapulares, papulovesiculares pruriginosas y costras. Las lesiones son más escoriadas, más pruriginosas y de evolución más lenta que el ELP. Puede prolongarse más tiempo que sólo primavera y verano e incluso pueden aparecer lesiones en zonas no fotoexpuestas. Es frecuente que se asocie queilitis (inflamación del labio) y ojo rojo (conjuntivitis).
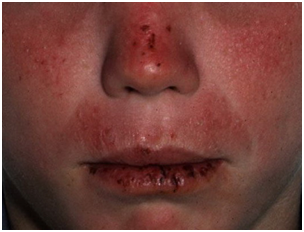 Figura 11: Prurigo actínico (Fuente: http://bit.ly/2kq4QGo).
Figura 11: Prurigo actínico (Fuente: http://bit.ly/2kq4QGo).
2.3 Urticaria solar
Fenómeno infrecuente. Corresponde a una reacción de hipersensibilidad inmediata a la exposición al sol y que se produce más frecuentemente en mujeres entre 20 y 40 años. Clínicamente se manifiesta como una urticaria aguda con lesiones tipo habones o pseudopápulas de aparición rápida post exposición solar, con dermografismo.
 Figura 12: Urticaria solar (Fuente: http://bit.ly/2k7bJyk).
Figura 12: Urticaria solar (Fuente: http://bit.ly/2k7bJyk).
3. Genodermatosis y trastornos metabólicos
Son trastornos poco frecuentes en que puede haber un trastorno metabólico o una enfermedad genética que se asocie a fotosensibilidad. Las más importantes son:
• Xeroderma pigmentoso
• Porfirias
• Otros
3.1 Xeroderma pigmentoso
Enfermedad genética autosómica recesiva por defecto en endonucleasa involucrada en la reparación DNA. Genera, entre otras alteraciones, un daño precoz en la piel por exposición al sol, con generación de arrugas y trastornos pigmentarios (fotoenvejecimiento), carcinoma espinocelular y basocelular y aparición de melanoma maligno a edades precoces.
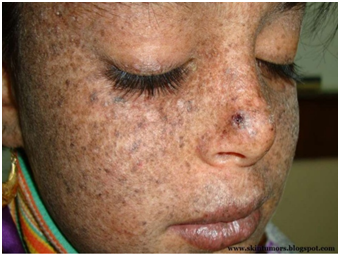 Figura 13: Xeroderma pigmentoso (Fuente: http://bit.ly/2kpVytM).
Figura 13: Xeroderma pigmentoso (Fuente: http://bit.ly/2kpVytM).
3.2 Porfirias
Conjunto de enfermedades caracterizadas por un déficit enzimático en la vía de síntesis del grupo Hem, que además de sus manifestaciones hematológicas o hepáticas se asocia a lesiones cutáneas. Existen varios tipos de porfirias, pero las más importantes en dermatología por frecuencia son:
√ Protoporfiria eritropoyética: es la forma de porfiria más común en niños.
√ Porfiria cutánea tarda: es la más importante en el adulto. Se caracteriza por lesiones Ampulares en zonas expuestas de cara y manos (ver imagen), con lesiones cicatriciales (como quistes de Millium) y también hipertricosis.
√ Pseudoporfiria: entidad que no es una porfiria propiamente tal, pero que es indistinguible de la porfiria cutánea tarda. Se ve en hemodiálisis en donde habría un compuesto que se acumularía y actuaría como cromóforo.
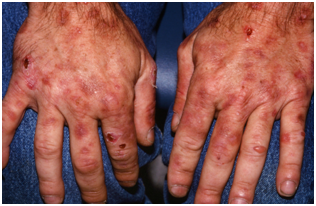 Figura 14: Porfiria cutánea tarda (Fuente: http://bit.ly/2kyCpW3)
Figura 14: Porfiria cutánea tarda (Fuente: http://bit.ly/2kyCpW3)
4. Dermatosis exacerbadas por RUV
Lupus eritematoso
-LECC
-LECSA
-LES
Dermatomiositis
Rosácea
Vitíligo
Enfermedades infecciosas
Pelagra
Otras
FOTOPROTECCIÓN
Se debe educar para que exista una convivencia adecuada con la exposición al Sol. Las principales medidas para evitar el daño por el Sol son las medidas generales y físicas. El uso de protectores solares es sólo coadyuvante, aunque no por eso puede ser evitado.
Medidas generales
√ Vestimenta apropiadas: sombrero con ala de 6 cm, anteojos de sol, mangas largas
√ Evitar la exposición en horarios peak (entre 11 y 16 horas)
√ Evitar contacto con fotosensibilizantes.
Uso de agentes protectores solares tópicos (Fotoprotectores)
Pueden dividirse en:
1. Físicos o minerales: protección de barrera, son sustancias que forman una capa que refleja la radiación. Son mejor tolerados que los químicos, con menos reacciones adversas, pero cosméticamente no son agradables (hay que untar abundante cantidad del producto “quedando blanco”). Se eligen en niños pequeños (pero mayores de 6 meses) y personas que tengan fotosensibilidad a algún componente del bloqueador.
2. Químicos: poseen componentes que absorben longitudes de onda específica (por lo que no protegen contra todo el espectro de radiación), son estéticamente mejores, pero pueden actuar como fotosensibilizadores en algunos pacientes.
3. Combinados: usan ambos. Todos deben ser usados al menos media hora antes de la exposición, de forma abundante (2 mg/cc de superficie corporal) y debe repetirse cada cierto tiempo (2-3 horas). Ningún fotoprotector es resistente completamente al agua, así que debe repetirse. En cuanto a qué bloqueador usar, utilice el que considere mejor siempre y cuando sea factor 30 o más y haya buena tolerancia para la piel de cada persona.

