Arritmias Supraventriculares
Introducción
Una arritmia es todo ritmo cardíaco distinto al ritmo sinusal normal o todo trastorno en la formación y/o conducción de los impulsos cardíacos y constituyen un problema frecuente en la asistencia en urgencias. Su forma de presentación varía desde una anormalidad electrocardiográfica aislada, detectada casualmente en un paciente asintomático, hasta una emergencia médica. Su carácter potencialmente letal y su frecuente repercusión hemodinámica hacen que sea necesario establecer un diagnóstico y un tratamiento precoz. Clínicamente, puede ser asintomático o manifestarse por palpitaciones, signos y síntomas de insuficiencia cardíaca, bajo gasto cardíaco (mareos, síncope) y síndrome coronario agudo y el diagnóstico se sospecha por la auscultación cardíaca y la palpación del pulso, y se confirma mediante el electrocardiograma (ECG).
En el manejo clínico de las arritmias no existen pautas rígidas de tratamiento ni esquemas inflexibles, por lo que es conveniente adaptar los protocolos terapéuticos a cada situación y usarlos sólo como guía de referencia. Por lo tanto, el médico que se enfrenta a una arritmia debe conocer y aplicar correctamente las maniobras de soporte vital básico y avanzado.
En Chile, no existen extensos reportes sobre la epidemiología de las arritmias. Según los registros del Departamento de Estadísticas e Información en Salud (DEIS) del MINSAL, la tasa de mortalidad por BAV 3º, aumentó progresivamente en los últimos años y es más elevada en los adultos mayores (no se especifican otras patologías asociadas en este grupo). Así mismo, en el grupo de 75 y más años, los trastornos de la conducción cardíaca y arritmias se ubican dentro de las primeras 20 causas de AVISA (años de vida ajustados por discapacidad), lo que adquiere especial relevancia en el contexto del envejecimiento poblacional, que hace que hoy día el país tenga una creciente proporción de adultos mayores, que dependen en su mayoría del sistema público de salud para la resolución de sus patologías, por lo que se podrían esperar una mayor carga de enfermedad.
Dependiendo de su origen, éstas se pueden clasificar en arritmias supraventriculares y ventriculares. Las primeras, y sobre lo que trata este artículo, son aquellas que se originan antes del Haz de His, es decir, en las aurículas o en el nodo aurículoventricular. En el cuadro 1 se detalla la clasificación de las arritmias más frecuentes:
1. Alteraciones en la formación del impulso:
a} Arritmias Sinusales:
- Taquicardia sinusal
- Bradicardia sinusal
- Arritmia sinusal
- Paro sinusal
b) Arritmias Auriculares:
- Extrasístole auricular
- Marcapasos migratorio
- Taquicardia auricular
- Flúter auricular
- Fibrilación auricular
c) Arritmias de la Unión Auriculoventricular (AV):
- Extrasístole nodal
- Latido de escape de la unión AV
- Ritmo de escape de la unión AV
- Taquicardia de la unión AV
d) Arritmias Ventriculares:
- Contracción prematura ventricular
- Taquicardia ventricular (TV) sostenida y no sostenida
- Latido de escape ventricular
- Ritmo de escape ventricular
- Ritmo idioventricular acelerado
2. Alteraciones en la conducción del impulso:
a) Bloqueos
- Bloqueos sinoauriculares
- Bloqueos AV
b) Pre – excitación:
- Síndrome de Wolff Parkinson – White
3. Arritmias mixtas:
- Enfermedad del seno
Fisiopatología
El término arritmia cardiaca implica no sólo una alteración del ritmo cardiaco, sino que también cualquier cambio de lugar en la iniciación o secuencia de la actividad eléctrica del corazón que se aparte de lo normal.
El ritmo cardíaco será considerado normal, cuando se origine en el nódulo sinusal y se conduzca a través de todas las estructuras cardíacas por las vías acostumbradas en forma normal. Por lo tanto, y de acuerdo con este concepto, un simple retardo en la conducción de los impulsos o una secuencia de activación anormal (como ocurre en los bloqueos de ramas y en las preexcitaciones) serán considerados también una arritmia cardiaca.
Una manera útil de clasificar los mecanismos arritmogénicos, se muestran a continuación:
Clasificación de arritimias según mecanismo de generación:
1. Alteración en la generación del impulso:
- Automatismo normal
- Automatismo Anormal
- Potenciales gatillados
2. Alteración en la conducción del impulso:
- Conducción lenta y bloqueo
- Reentrada
3. Alteración simultánea en la generación y conducción del impulso
1. Alteración en la conducción del impulso:
La bradicardia se produce por una falla de la iniciación o de la conducción del impulso cardíaco. La falla en la iniciación del impulso puede ser causada por depresión de la automaticidad como resultado del enlentecimiento o falla de la despolarización diastólica de la fase 4 del potencial de acción, la cual es provocada por enfermedad o exposición a fármacos. El sistema nervioso autónomo juega un rol principal en la modulación de la despolarización diastólica de fase 4 y así de las frecuencias tanto del marcapaso primario (nódulo sinusal) como de los marcapasos subsidiarios.
Un trastorno de la conducción puede determinar la aparición de un bloqueo cardiaco y se clasifican en cuanto al grado de severidad en bloqueos de primer grado (cuando un impulso atraviesa con lentitud la zona de bloqueo); bloqueo de segundo grado (cuando no todos los impulsos atraviesan la zona de bloqueo) y bloqueo de tercer grado (cuando ningún impulso atraviesa la zona de bloqueo). También, los bloqueos pueden clasificarse de acuerdo al sitio en que ocurren, como aquellos que se localizan entre el nódulo sinusal y la aurícula (bloqueos sinoauriculares), a nivel del tejido auricular (bloqueos intra e interauriculares) en el nódulo auriculoventricular, en el His, o en las ramas del haz de His. Los trastornos de la conducción pueden determinar la aparición no sólo de bradiarritmias por bloqueos, sino que también originar extrasístoles y taquicardia por un mecanismo denominado reentrada.
Normalmente, un impulso eléctrico originado en el nódulo sinusal se propaga activando, por una parte, a las aurículas, y por otra, difunde hacia los ventrículos a través de los haces internodales, nodo auriculoventricular, tronco común del haz de His, ramas de His (derecha y fascículos izquierdos) y red de Purkinje distribuida en el seno del miocardio ventricular. Una vez que los ventrículos se han activado, el impulso eléctrico se extingue ya que no encuentra nuevo tejido en condiciones de depolarizarse. El concepto de reentrada implica que un impulso no se extingue después de haber activado al corazón, sino que vuelve a excitar fibras previamente depolarizadas.
Las condiciones necesarias para que se produzca una reentrada son un bloqueo unidireccional de un impulso en algún lugar (habitualmente el impulso corresponde a una extrasístole), lenta propagación del mismo sobre una ruta alterna y reexcitación del tejido proximal al lugar inicial del bloqueo en dirección retrógrada.
2. Alteración en la generación del impulso
En relación al automatismo cardíaco, las células del nódulo sinusal, al igual que las de la unión auriculoventricular y del sistema His – Purkinje, exhiben depolarización diastólica. La depolarización diastólica en las fibras del nódulo sinusal es la más rápida y de ahí, es que sean ellas las que constituyen el marcapaso fisiológico del corazón. Sin embargo, en condiciones patológicas o experimentales cualquier fibra miocárdica puede generar actividad espontánea y esto puede ocurrir como resultado de una enfermedad miocárdica o a través de manipulaciones experimentales como ocurre al elevar artificialmente los niveles de potasio extracelular. También, dicho fenómeno se observa durante isquemia miocárdica. Los potenciales de acción generados como consecuencia de estas depolarizaciones diastólicas patológicas, son del tipo de fibra lenta (semejante a los potenciales de acción del nódulo sinusal y del nodo aurículoventricular).
Las alteraciones del automatismo se pueden clasificar en dos grandes categorías: automatismo exagerado y pospotenciales. El primero, es el mecanismo involucrado en taquicardias sinusales, en muchas taquicardias auriculares y en una forma de taquicardia incesante originada en fascículos del haz de His en niños y adolescentes. La hipokalemia y la estimulación simpática favorecen la aparición de arritmias por exageración del automatismo. Por otro lado, los pospotenciales se producen cuando un potencial de acción es seguido de una oscilación de voltaje. En caso de que esta oscilación alcance el potencial umbral, se producirá un nuevo potencial de acción. Las oscilaciones de voltaje pueden ocurrir antes de que se haya completado el potencial de acción anterior (pospotenciales precoces) o una vez que éste se ha completado (post potenciales tardíos). Los pospotenciales pueden determinar respuestas generativas aisladas o sostenidas. Los pospotenciales precoces constituyen el mecanismo involucrado en la génesis de taquicardias ventriculares polimorfas asociadas a síndrome de QT largo. Además, muchas de las arritmias por intoxicación digitálica son atribuibles a postpotenciales tardíos.
Diagnóstico y manejo de las arritmias supraventriculares
- Como estrategia diagnóstica común para todas las arritmias, el objetivo fundamental en urgencias es la identificación de aquellas que requieren tratamiento urgente. Entre ellas hay que destacar:
- Las que ocasionan un deterioro hemodinámico, ya sea directa o indirectamente.
- Las que supongan per se un peligro para la vida del enfermo.
- Las que agraven o descompensen una enfermedad preexistente.
- Para detectar estas arritmias de alto riesgo hay que basarse en la anamnesis, la exploración física y en un reducido número de exploraciones complementarias. Los objetivos terapéuticos son los siguientes:
- Estabilizar hemodinámicamente al paciente.
- Controlar los síntomas.Idioma
- Controlar la respuesta ventricular hasta conseguir una frecuencia cardiaca que mantenga estable al paciente sin exponerlo a los efectos secundarios y complicaciones del tratamiento administrado (farmacológico, eléctrico).
- Evitar las complicaciones que pudieran generar la arritmia o el tratamiento antiarrítmico.
- Reversión urgente a ritmo sinusal, si estuviera indicado
Clasificación de las arritmias
Para la clasificación de las arritmias listadas en el cuadro 1, desarrollaremos el diagnóstico y tratamiento específico para cada una de ellas.
1. Arritmias sinusales
a) Taquicardia Sinusal
Etiología:
Puede ser secundaria a fiebre, dolor, insuficiencia cardíaca, hipovolemia, hipertiroidismo, pericarditis, embolia pulmonar, feocromocitoma, estimulación simpática o inhibición vagal. Puede aparecer en sujetos sanos, lactantes y niños, ejercicio físico, ansiedad, tabaco e ingesta de estimulantes como café, té o alcohol.
Electrocardiograma:
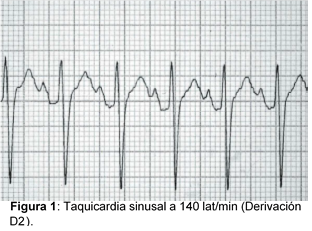
- Ritmo sinusal
- Frecuencia cardíaca superior a 100 lat/min.
Tratamiento:
- Supresión de sustancias estimulantes (alcohol, café o tabaco).
- Corrección del factor desencadenante o de la causa aguda que la ha generado: anemia, hipoxemia, etc.
- Ansiolíticos, como lorazepam en dosis de 1 mg por vía sublingual. Si no se observa mejoría, administrar propanolol en dosis inicial de 10 mg/8 horas por vía oral.
- Si aparece en el contexto de una crisis tirotóxica, se administra metoprolol en dosis inicial de 2 mg por vía intravenosa. Si no aparecen efectos secundarios, se administra a los 5 min una dosis de 3 mg en otros 2 min, y se continúa con dosis de 5 mg cada 5 min hasta un máximo de 15 mg. Transcurridos 15 min de la última dosis intravenosa, puede iniciarse la administración por vía oral en dosis de 100 mg/12 horas. La monitorización de este fármaco por vía intravenosa requiere monitorización electrocardiográfica continua.
b) Bradicardia Sinusal
Etiología:
Individuos sanos: hipervagotomía, deportistas, constitución asténica y durante el sueño.
Cardiopatías: fase inicial del infarto agudo de miocardio (IAM), sobre todo de cara inferior. Enfermedad del seno.
Afecciones no cardíacas: mixedema, hipertensión intracraneal, fármacos (beta-bloqueadores, amiodarona, verapamilo, ditiazem).
Electrocardiograma:
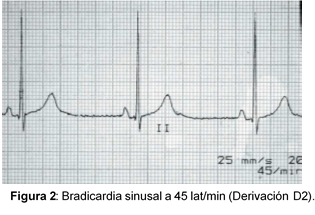
- Ritmo sinusal
- Frecuencia cardiaca inferior a 60 lat/min.
- Tratamiento:
Esta arritmia no requiere de tratamiento, excepto cuando produce inestabilidad hemodinámica.
c) Arritmia Sinusal
Clasificación:
- Respiratoria: El ritmo sinusal se enlentece con la espiración y aumenta con la inspiración debido a cambios del tono vagal con el ciclo respiratorio. Aparece en individuos sanos, sobre todo en niños y adolescentes.
- No respiratoria: Las variaciones del ritmo sinusal no están relacionadas con la respiración. Se desconoce la etiología. Aparece fundamentalmente en individuos sanos, si bien puede asociarse a bradicardia sinusal en la fase precoz del IAM inferior.
- Ventriculofásica: Se caracteriza porque los intervalos PP que no contienen un complejo QRS son más largos que los intervalos PP que sí lo contienen. Se asocia a bloqueo aurículoventricular (BAV) completo y, con menos frecuencia, a BAV de segundo grado 2:1, extrasistolía ventricular y ritmos de escape.
Electrocardiograma:
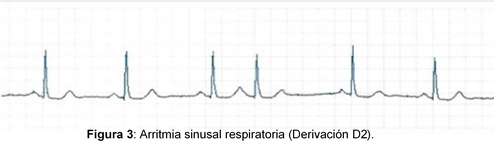
- Presencia de ritmo sinusal.
- Intervalos PP o RR irregulares, con una variación superior a 0.12 segundos entre el intervalo PP más corto y el de mayor duración.
Tratamiento:
La arritmia sinusal aislada no requiere tratamiento.
d) Paro Sinusal
Etiología:
- Personas normales vagotónicas o con hipersensibilidad del seno carotídeo. Se asocia con frecuencia a arritmia sinusal.
- Secundario a fármacos: digitálicos, quinidina, parasimpaticomiméticos.
- Alteraciones electrolíticas: hiperkalemia.
- Cardiopatías (miocarditis o IAM) que afecten el nódulo sinusal.
- Iatrogénico: masaje del seno carotídeo en sujetos ancianos o con seno hipersensible.
Electrocardiograma:

- Ritmo sinusal.
- Intervalos PP irregulares por la presencia de pausas que surgen sin una cadencia determinada.
- El intervalo PP que incluye la pausa no es múltiplo del intervalo PP del ritmo de base, característica que lo diferencia del bloqueo sinoauricular de segundo grado tipo II.
Tratamiento:
Está indicado cuando produce alteraciones hemodinámicas, se constatan pausas de más de 3 segundos o la frecuencia ventricular es inferior a 40 lat/min, de forma mantenida.
Tratamiento de la enfermedad causante.
Se administra atropina en dosis inicial de 0.5 a 1 mg (dosis <0.5 mg pueden producir un efecto paradójico), en bolo intravenoso que puede repetirse cada 5 min hasta conseguir una frecuencia ventricular que permita mantener al paciente hemodinámicamente estable o administrar dosis máxima de 0.04 mg/kg (3 mg).
Si el paciente no se estabiliza hemodinámicamente, existen dos alternativas:
Colocación de un marcapasos transcutáneo previa administración de un analgésico, como tramados, en dosis inicial de 200 mg/24 horas por vía intravenosa y se perfunde a un ritmo de 7 gotas/min (21 ml/h), ajustando velocidad de perfusión según la respuesta del paciente hasta una dosis máxima de 400 mg/24 horas.
Si no se dispone de marcapasos transcutáneo, hasta la colocación de uno intravenoso se inicia una perfusión intravenosa de isoproterenol en dosis inicial de 1 µg/min en iniciar perfusión a 5 gotas/min (15 ml/h). Esta dosis se incrementa de 5 en 5 gotas (1 µg) cada 10 min, hasta conseguir una frecuencia ventricular que mantenga al paciente hemodinámicamente estable, hasta alcanzar una dosis máxima de 20 µg/min (100 gotas/min; 300ml/h) o hasta la aparición de complicaciones. Otra opción consiste en la administración, también en perfusión intravenosa continúa, de adrenalina en una dosis inicial de 2 µg/min y se perfunde a 3 gotas/min (9 ml/h). Esta dosis se incrementa de 2 en 2 gotas (1.2 µg) cada 10 min, hasta controlar la frecuencia ventricular o alcanzar la dosis de 10 µg/min o hasta la aparición de complicaciones.
2. Arritmias auriculares
a) Contracciones auriculares prematuras o extrasístoles auriculares
Etiología:
En personas sanas pueden aparecer espontáneamente o inducidas por estimulantes, como alcohol, tabaco o café.
Patología cardíaca: valvulopatías reumáticas (fundamentalmente insuficiencia mitral y tricúspide) y coronariopatías.
Patología no cardíaca: hipertiroidismo, hipoxia, alteraciones hidroelectrolíticas.
Electrocardiograma:
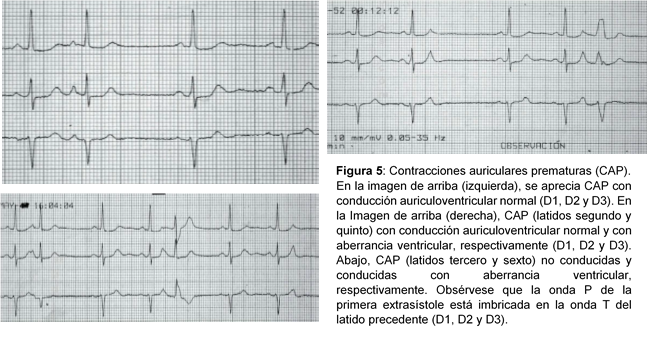 Ondas P de origen sinusal entre las que se intercalan ondas P anticipadas de origen no sinusal (P´) con morfología distinta.
Ondas P de origen sinusal entre las que se intercalan ondas P anticipadas de origen no sinusal (P´) con morfología distinta.- Según su precocidad, la onda P´ puede seguirse de un complejo QRS de morfología similar a la del ritmo de base, conducirse con aberrancia ventricular (contracción auricular prematura [CAP] aberrada) o no seguirse de QRS (CAP bloqueda).
- El intervalo P´R es superior a 0.12 segundos.
- Los intervalos PP (o RR) son irregulares, con pausa compensadora.
- Las CAP pueden aparecer aisladas, en bigeminismo (se alternan con los latidos del ritmo de base), trigeminismo (alternancia de dos latidos del ritmo de base y una CAP).
- Las CAP pueden ser unifocales, multifocales o muy precoces (pudiendo generar una fibrilación auricular).
Tratamiento:
Se tratan las que sean sintomáticas. Se basa en:
Supresión de sustancias estimulantes (café, alcohol, tabaco).
Tratamiento de la enfermedad de base.
En individuos ansiosos se administran ansiolíticos como lorazepam en dosis de 1 mg/12 horas por vía oral o sublingual. Si no cede, administrar propanolol en dosis inicial de 10 mg/8 horas por vía oral o metoprolol en dosis inicial de 100 mg/12 horas por la misma vía.
b) Marcapasos Migratorio
Etiología:
Las causas son similares a las de arritmia sinusal.
Electrocardiograma:
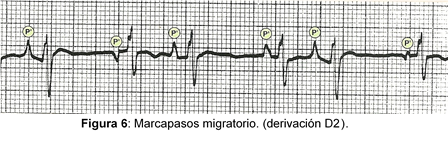
- Ondas P inicialmente sinusales, que luego se hacen auriculares o de la unión aurículoventricular (AV).
- Cada onda P va seguida de un complejo QRS con un intervalo PR variable, que puede oscilar desde valores normales hasta una duración inferior a 0.12 segundos.
- Morfología de onda P variable, con cambios sucesivos hasta aplanarse o hacerse negativa; son necesarios tres o más focos supraventriculares para considerarla marcapasos migratorio.
- Frecuencia cardíaca entre 60 y 100 lat/min, que disminuye a medida que el marcapasos se aproxima a la unión AV.
- Intervalos PP (o RR) irregulares.
Tratamiento:
No precisa tratamiento antiarrítmico.
c) Taquicardia Auricular
Esta arritmia puede tener dos presentaciones: Taquicardia auricular unifocal o monomórfica y la taquicardia auricular multifocal.
2.c.i. Taquicardia Auricular Unifocal o Monomórfica
Etiología:
Cardiopatías: reumáticas, isquémicas, hipertensiva, prolapso de la válvula mitral, pericarditis.
Enfermedad pulmonar obstructiva crónica (EPOC), cor pulmonar, tirotoxicosis.
Intoxicación digitálica (es frecuente la taquicardia auricular con BAV 2:1).
Electrocardiograma:
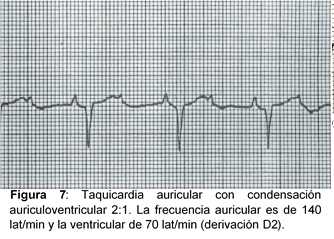 Ondas P´ (ectópicas o sinusales) que, en ocasiones son de difícil o imposible identificación si la frecuencia cardiaca es alta. Suelen tener la misma morfología (taquicardia auricular unifocal o monomórfica).
Ondas P´ (ectópicas o sinusales) que, en ocasiones son de difícil o imposible identificación si la frecuencia cardiaca es alta. Suelen tener la misma morfología (taquicardia auricular unifocal o monomórfica).
- Cada onda P´ puede seguirse de un complejo QRS de morfología normal, conducido con aberrancia, o no ir seguida de ningún complejo si existen un BAV funcional 2:1 (típico de la intoxicación digitálica). El intervalo P´R es normal o prolongado.
- Frecuencia auricular entre 100 y 240 lat/min. La frecuencia ventricular depende de la existencia de BAV y su grado.
- Intervalos P´P´ regulares en el caso de conducción normal o BAV 2:1, con la línea basal visible entre dos ciclos consecutivos.
Formas de Presentación:
- Paroxística: Es la más frecuente. Suele ser sintomática.
- No paroxística: Rara vez es sintomática.
Tratamiento:
El tratamiento urgente está indicado si presenta inestabilidad hemodinámica, síntomas o una frecuencia ventricular superior a 120 lat/min.
1. Inestabilidad Hemodinámica:
Se procede del mismo modo que el descrito en el tratamiento general de las taquiarritmias con inestabilidad hemodinámica, aunque en este proceso no suele haber respuesta a la cardioversión eléctrica, por lo que si fracasa, se administra amiodarona en dosis inicial de 5-7 mg/kg por vía intravenosa y se perfunde en 15 min. Si no se consigue la reversión, puede revertirse la misma dosis, pero perfundida en 60 min y a un ritmo de 40 gotas/min. Si después de administrar 900 mg persiste la inestabilidad hemodinámica, se repite la cardioversión eléctrica. Posteriormente, se procede de la siguiente forma:
Si se estabiliza hemodinámicamente, pero sin reversión, se continúa con una perfusión intravenosa continua de amiodarona, en dosis de 1.2 – 1.8 g en 24 horas, descontando la cantidad ya administrada y perfundir a un ritmo inicial de 12 gotas/min (36 ml/h).
Si se ha conseguido la reversión, se completa la impregnación de amiodarona por vía oral, cuya dosis depende de la dosis intravenosa administrada, sabiendo que la dosis de impregnación por vía oral es de 200 mg/8 horas durante 7 días, seguidos de 200 mg/12 horas durante otros 7 días, para continuar con 200 mg/ 24 joras, 5 días a la semana, como dosis de mantenimiento.
Si el paciente está en tratamiento con amiodarona, se administra la dosis de mantenimiento, y no es necesario completar la dosis de impregnación.
2. Estabilidad Hemodinámica:
a) Control de la frecuencia ventricular:
En ausencia de insuficiencia cardíaca, se administra un antagonista del calcio no dihidropiridínico (verapamilo, diltiazem) o un betabloqueador (metoprolol) por vía intravenosa u oral, en función de la intensidad de los síntomas:
Verapamilo en dosis inicial de 5 mg por vía intravenosa. La administración de este fármaco por la vía indicada requiere monitorización continúa del ritmo y la frecuencia cardíacos. Si se elige en dosis oral inicial de 80 mg/8 horas, o 120 mg/12 horas del preparado. El verapamilo puede agravar la hipoxemia por vasodilatación de los territorios pulmonares hipoventilados, y es inotropo negativo.
Diltiazem en dosis de 25 mg por vía intravenosa en 10 min y puede repetirse, si es necesario, a los 20 min. La administración de este fármaco por la vía indicada requiere de la monitorización continúa del ritmo y la frecuencia cardíacos. Si se elige por vía oral, se administra en dosis inicial de 60 mg/8 horas por vía oral. Este fármaco es menos inotropo negativo que el verapamilo.
Metoprolol en dosis inicial de 2 mg por vía intravenosa. Si no aparecen efectos secundarios, se administra a los 5 min una dosis de 3 mg en otros 2 min y se continúa con dosis de 5 mg cada 5 min hasta un máximo de 15 mg (3 ampollas). Transcurridos 15 min de la última dosis intravenosa, puede iniciarse la administración por vía oral en dosis de 100 mg/12 horas. La administración intravenosa de este fármaco requiere monitorización electrocardiográfica continúa. Este fármaco está contraindicado en la EPOC y en la insuficiencia cardíaca grave.
En presencia de insuficiencia cardíaca o contraindicación de los fármacos anteriores, se administra digoxina por vía intravenosa en dosis de 0.25 mg cada 2 horas, hasta la respuesta ventricular o alcanzar la dosis máxima de 1.5 mg. Durante su administración, por vía oral o intravenosa, no es necesaria la monitorización electrocardiográfica. Si se opta por la oral, se administra en dosis de 0.25 mg/8 horas, durante 48 horas, para continuar con 0.25 mg/día.
Si el paciente está en tratamiento con digoxina, no se administra dosis de carga. Como alternativa a la digoxina, o si la respuesta ventricular no ha sido adecuada, después de administrar .075 mg se utiliza amiodarona en las mismas dosis y vías descritas anteriormente.
Si la respuesta ventricular está aumentada, puede confundirse con una taquicardia paroxística nodal. Para confirmar que se trata de una taquicardia auricular, se realizan maniobras vagales o se administra adenosina, produciéndose un BAV transitorio durante el cual se detectan las ondas P´ ectópicas, para volver a la situación inicial al cabo de unos segundos.
b) Reversipon a ritmi sinusal:
En ausencia de cardiopatía estructural y una vez controlada la frecuencia ventricular, se administra flecainida, por vía intravenosa en dosis de 1.5 – 3 mg/kg. Si se elige la vía oral, se administra en dosis inicial de 200 – 300 mg (por esta vía no se precisa monitorización electrocardiográfica). Si se consigue la cardioversión, se prosigue con 100 mg/12 horas por vía oral. La elección inicial de la vía intravenosa u oral depende de la intensidad de los síntomas.
En presencia de cardiopatía estructural, se administra amiodarona por vía intravenosa en dosis mencionada con anterioridad y se optimiza el tratamiento de la insuficiencia cardíaca.
c) Prevención de recurrencias:
Se utiliza el mismo fármaco, por vía oral, que ha servido para la restauración a ritmo sinusal.
2.c.ii) Taquicardia auricular multifocal (Ritmo auricular caótico)
Etiología:
Aparece fundamentalmente en la EPOC y en la insuficiencia cardíaca descompensada.
Con menos frecuencia, puede aparecer en ancianos o en el transcurso de hipocalcemia, hipokalemia, hipomagnesemia, embolia pulmonar, hipertensión arterial, hipoxemia, intoxicación por metilxantinas y, raras veces, en la intoxicación digitálica.
Electrocardiograma:
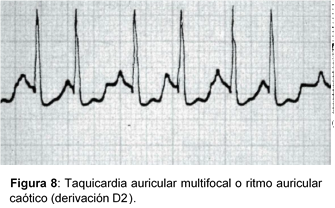
- Las alteraciones electrocardiográficas son idénticas a las descritas anteriormente para marcapasos migratorio, a excepción de la frecuencia auricular, que oscila entre 100 y 180 lat/min. La frecuencia ventricular puede ser inferior, si hay BAV.
Tratamiento:
El tratamiento en urgencias está indicado cuando presenta síntomas, teniendo en cuenta que los fármacos recomendados son de limitada eficacia y están reservados para los casos en los que la taquicardia no se resuelve después de estabilizar la patología de base. Se basa en:
Si hay inestabilidad hemodinámica, se procede como se ha expuesto en la taquicardia auricular unifocal.
Optimizar el tratamiento de la insuficiencia cardíaca y/o respiratoria, procurando mantener la teofilinemia dentro de los límites terapeúticos, corregir las alteraciones hidroelectrolíticas que se produzcan (sobre todo hipokalemia e hipomagnesemia) y disminuir en lo posible la dosis de fármacos betaadrenérgicos.
Si se sospecha de hipomagnesemia, se administra sulfato de magnesio por vía intravenosa en dosis inicial de 1.5 g y se perfunde en 10 min. La administración de este fármaco requiere que la concentración plasmática de potasio sea superior a 4 mEq/L.
Si es necesario administrar fármacos antiarrítmicos, se utilizan, en función de los antecedentes del paciente, verapamilo, diltiazem o metoprolol por vía intravenosa u oral, en función de la gravedad de los síntomas, como ya se ha descrito.
Si no puede utilizarse ninguno de los fármacos anteriores, o si estos no son efectivos, se administra amiodarona por vía intravenosa u oral, según la intensidad de los síntomas, en las dosis ya mencionadas, aunque este fármaco tampoco ha demostrado su efectividad.
d) Flúter Auricular (FLA)
Etiología:
En crisis, raras veces paroxístico: ausencia de cardiopatía estructural y relacionado con otras situaciones, como alcoholismo, tirotoxicosis o pericarditis.
FLA permanente o crónico: cardiopatías (reumática, isquémica, miocardiopatía) y dilatación auricular por embolia pulmonar insuficiencia respiratoria crónica o valvulopatía mitral o tricuspídica.
Como complicación en el IAM (poco frecuente) o como manifestación de la intoxicación digitálica.
Clasificación:
FLA común o tipo 1: Se caracteriza por frecuencia auricular entre 250 y 350 lat/min, mecanismo de reentrada, circuito localizado en la aurícula derecha y ondas F predominantemente negativas en la cara inferior.
Otros tipos de FLA (menos frecuentes). Se caracterizan porque no cumplen criterios de reentrada, no tienen la frecuencia auricular del tipo 1
Exploraciones complementarias:
Electrocardiograma
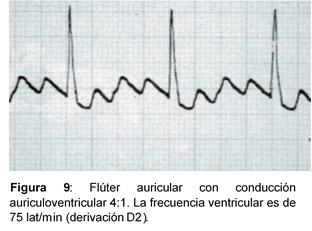
- Las ondas P son sustituidas por ondas F que distorsionan la línea basal (dientes de sierra).
- La frecuencia ventricular oscila entre 250 y 350 lat/min, la ventricular depende del grado de BAV existente.
- Los complejos QRS pueden ser:
- Rítmicos, conducción 2:1, 3:1, 4:1, etc.; con intervalos RR regulares.
- Arrítmicos: Cuando existen distintos grados de conducción AV sin ningún orden preestablecido (FLA con conducción AV variable). Si el grado de arritmia es mayor, se denomina fibriloflúter auricular, considerándose una Fibrilación Auricular (FA).
Otras exploraciones
}e solicitan las mismas que en la FA (Ver fibrilación auricular).
e) Fibrilación auricular (FA)
Etiología:
Aguda: Surge en determinadas circunstancias y cuadros; por ejemplo, intoxicación etílica, cirugía, Infarto Agudo al Miocardio (IAM), entre otras. Una vez tratada, desaparece la posibilidad de recurrencia.
Asociada a enfermedades cardíacas: valvulopatías, cardiopatías isquémicas, pericarditis constrictivas, entre otras.
Asociada a otras enfermedades con afección cardíaca secundaria: Hipertensión Arterial, diabetes mellitus, enfermedad broncopulmonar, etc.
Neurogénica: Poco frecuente.
FA no valvular: Este término está restringido a los casos en que el trastorno del ritmo aparece en ausencia de enfermedad mitral reumática o prótesis valvular cardíaca.
Clasificación:
Primera crisis detectada: Es la primera crisis de FA que se diagnostica a pesar que el paciente pudiera haber padecido otras. Puede evolucionar manteniéndose en FA (permanente) o revirtiendo a ritmo sinusal, tanto espontáneamente (primera crisis FA paroxística) como post tratamiento farmacológico o eléctrico (primera crisis FA persistente).
- FA permanente: La arritmia es aceptada por el paciente y el médico, no considerándose la adopción de estrategias de control de ritmo.
- FA paroxística: Es autolimitada (48 horas aprox.). Aunque los paroxismos pueden continuar por 7 días, las 48 horas son clínicamente fundamentales, pues transcurrido este tiempo la probabilidad de cardioversión espontánea es baja y debe considerarse la anticoagulación.
- FA persistente: El episodio dura más de 7 días, requiriendo cardioversión farmacológica o eléctrica.
- FA persistente de larga duración: Arritmia con una data de al menos 1 año al momento en que se decide adoptar estrategia de control de ritmo (cardioversión).
Formas clínicas:
Asintomática.
Sintomática con estabilidad hemodinámica: Generalmente, los síntomas varían con la frecuencia ventricular, la duración de la FA, existencia de cardiopatía asociada y la percepción individual. Las formas clínicas de inicio incluyen:
Embolias (sobre todo cerebrovasculares).
Exacerbación de una enfermedad cardíaca.
Palpitaciones, dolor torácico, disnea, mareo o síncope (síntoma poco frecuente pero grave, ya que se relaciona con enfermedad del seno, obstrucción hemodinámica, ACV o preexcitación.
Miocardiopatía inducida por la taquicardia: aparece en pacientes con taquiarritmias de larga evolución, cuya frecuencia ventricular no se ha controlado
Sintomática con inestabilidad hemodinámica: Frecuente en presencia de frecuencias ventriculares extremas y está asociada a cardiopatías graves.
Electrocardiograma
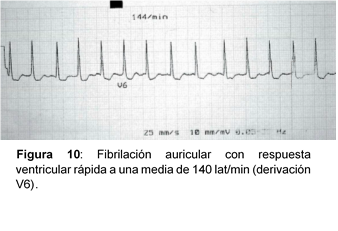
- Permite identificar la existencia de arritmia y su tipo. La FA se caracteriza por:
- Ausencias de ondas P, sustituidas por ondas f que distorsionan la línea de base.
- Frecuencia auricular entre 400 y 600 lat/min. La frecuencia ventricular es variable.
- Complejos QRS arrítmicos, con intervalos RR irregulares, excepto a que coexista con un bloqueo auriculoventricular de tercer grado.
Otras exploraciones
Radiografía posteroanterior y lateral de tórax.
Pulsioximetría (en caso de disnea).
Gasometría arterial si la saturación de oxígeno es inferior al 90% o si el paciente está en shock (en este caso se solicitan niveles séricos de ácido láctico si el gasómetro no lo detecta).
Hematimetría con fórmula y recuento leucocitarios.
Bioquímica sanguínea (glucosa, urea, creatinina, sodio y potasio). Si existe dolor torácico de patrón coronario se solicita troponina).
Estudio de coagulación en caso que el paciente esté en shock, padezca algún tipo de coagulopatía o se trate (o estuviese indicado) con anticoagulantes orales.
Estudio toxicológico en caso de sospecha de intoxicación por fármacos.
Otras, en función de la clínica y disponibilidades técnicas del servicio.
Manejo en urgencias de la Fibrilación Auricular y Flúter Auricular
- El tratamiento debe ser individualizado y depende de la frecuencia ventricular, presencia de síntomas, existencia de cardiopatía estructural significativa o insuficiencia cardiaca, presencia de estabilidad hemodinámica, medios disponibles y experiencia del médico, primando la seguridad del paciente sobre la efectividad del tratamiento.
- Los objetivos terapéuticos secuenciales son:
- Estabilización hemodinámica.
- Control de los síntomas y de la frecuencia ventricular (entre 60 y 100 lat/min). No obstante, de urgencia:
- Si la frecuencia ventricular es lenta (FAL) debe intentarse conseguir la frecuencia ventricular mínima que mantenga al paciente estable, evitando efectos secundarios de fármacos o marcapaso transcutáneo, hasta su tratamiento definitivo (marcapasos permanente o cese de la causa).
- Si la frecuencia ventricular es rápida (FAR) se debe mantener el control estricto de esta (80 lat/min en reposo y 110 lat/min en ejercicio). Los fármacos que se utilicen dependerán de la existencia o no de insuficiencia cardiaca:
- Ausencia de insuficiencia cardíaca: utilizar un betabloqueador (metoprolol) o un antagonista del calcio no dihidropiridina (verapamilo, diltiazem). Si estuvieran contraindicados o no se toleran se utilizaría digoxina, y como última opción amiodarona (solo en fase aguda). Se pueden administrar por vía intravenosa u oral, en función de la intensidad de los síntomas.
- Insuficiencia cardiaca: utilizar digoxina. En caso de no conseguir el control se podría añadir un betabloqueador en dosis bajas por vía oral. Si no fueran efectivos o no estuvieran indicados se utilizaría amiodarona (solo en fase aguda).
1. Control del ritmo:
Cardioversión: puede ser eléctrica o farmacológica. Para esta última se utilizan antiarrítmicos en función de que exista o no cardiopatía estructural significativa. La cardioversión eléctrica urgente (CEU), está indicada cuando existe inestabilidad hemodinámica y cuando la crisis de FAR es inferior a las 48 horas sin conseguir el objetivo con fármacos. La cardioversión eléctrica electiva (CEE) está indicada en las crisis de FAR mayores a 48 horas o desconocida y en la FA persiste de larga duración, ya que el paciente necesita estar previamente anticoagulado (mínimo 3 semanas). La CEE la decide el cardiólogo.
Prevención de recurrencias: una vez controlado el ritmo, se puede proceder al tratamiento farmacológico para prevenir otros episodios.
Tratamiento antitrombótico:
1. F.A valvular: se anticoagula permanentemente con fármacos antivitamina K (AVK), en la dosis necesaria para mantener un I NR entre 2,5 y 3,5.
2. FA no valvular:
- Crisis de FA de menos de 48 horas: si el paciente no está anticoagulado, se administra heparina de bajo peso molecular (HBPM) en una única dosis de 100 UI/kg por vía subcutánea. Si revierte, se instaura el tratamiento crónico o mantenimiento. Si el paciente está anticoagulado debería seguir con el mismo tratamiento sin precisar nada más
- Crisis de FA de más de 48 horas o duración desconocida: si el paciente no está anticoagulado, se anticoagula con AVK o dabigatrán, manteniendo un INR entre 2 a 3, durante 3 semanas antes y 4 después de la cardioversión. Si revierten se instaura tratamiento crónico. Si está anticoagulado se debe seguir con el mismo tratamiento.
Tratamiento crónico o de mantenimiento: se inicia desde la documentación de la primera crisis de FA, modificándolo de acuerdo a la evolución del paciente. Se basa en la presencia de riesgo tromboembólico y hemorrágico, y la decisión del paciente. Los fármacos utilizados son antiagregantes, plaquetarios (ácido acetilsalicílico, clopidogrel) y anticoagulantes orales como AVK, anti-IIa (dabigatrán) y anti-Xa (apixabán y rivaroxabán. Durante períodos cortos se utiliza HBPM (enoxaparina) en dosis terapéutica.
3. Arritmias de la unión auriculoventricular (av)
a) Contracciones nodales prematuras, extrasístoles nodales o de la unión auriculoventricular
Etiología:
Se relacionan con cardiopatías (isquemia coronaria, insuficiencia cardíaca congestiva, intoxicación digitálica, etc.) y son infrecuentes en individuos sanos. Se atribuyen a una probable potenciación del automatismo normal.
Electrocardiograma:
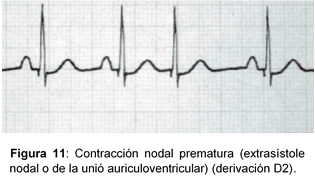
- Ondas P sinusales entre las que se intercalan con variable frecuencia ondas P ectópicas (P’).
- Cada onda P’ puede preceder, superponerse o seguir a un complejo QRS de morfología igual o muy similar a la del ritmo de base, con intervalos P’R menores a 0.12 s, o RP’ (cuando la onda P’ es posterior al complejo QRS) inferiores a 0.20 s.
- Intervalos PP (o RR) intermitentemente irregulares, con pausa compensadora completa, incompleta o incluso ausente.
- Intervalo de acoplamiento constante para cada foco ectópico.
- Pueden aparecer aisladas, presentar bigeminismo o trigeminismo, estar acopladas o ser unifocales o multifocales.
Tratamiento:
Suspensión de sustancias estimulantes.
Corrección de la causa desencadenante.
En individuos ansiosos se administran ansiolíticos, como lorazepam en dosis de 1 mg/12 hr por vía oral o sublingual. Si no cede, se administra propranolol en dosis inicial de 10 mg/8 hr por vía oral o metoprolol en dosis inicial de 100 mg/12 hr por la misma vía.
b) Laido de escape de la unión auriculoventricular y ritmo de escape de la unión
Etiología:
En individuos sanos que tienen bradicardia sinusal.
Cardiopatías o intoxicación por fármacos (digital, bloqueadores beta, etc.), que produzcan ritmos lentos (bradicardia sinusal, bloqueo sinoauricular, paro sinusal).
El ritmo de escape de la unión (REU) actúa como marcapasos subsidiario en presencia de disminución del automatismo del nódulo sinusal, BSA o BAV de tercer grado.
Electrocardiograma:
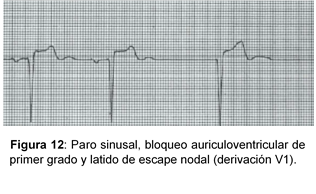
- Latidos retrasados sobre la cadencia del ritmo de base.
- Ondas P sinusales entre las que se intercalan, con variable frecuencia, ondas P’.
- Cada onda P’ puede preceder, superponerse o seguir a un complejo QRS de morfología igual o muy similar a la del ritmo de base, con intervalos P’R menores a 0.12 s, o RP’ (cuando la onda P’ es posterior al complejo QRS) inferiores a 0.20 s
- El intervalo de escape es constante para los latidos de escape de la unión AV (LE) del mismo foco.
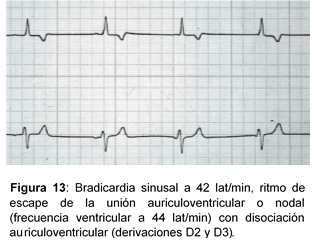
Ritmo de escape de la unión:
- Sucesión rítmica de seis o más LEU.
- La frecuencia ventricular oscila entre 40 y 60 lat/min.
- Puede presentarse disociación AV si el marcapasos sinusal tiene una frecuencia similar a la nodal (disociación AV isorítmica), típica de la intoxicación de digoxina.
Tratamiento:
Está indicado cuando produce alteraciones hemodinámicas, se constatan pausas de más de 3 s o la frecuencia ventricular es inferior a 40 lat/min. Se basa en:
Tratamiento de la enfermedad causante.
Control de la frecuencia ventricular con atropina, marcapasos, aleudrina o adrenalina.
c) Taquicardias de la unión auriculoventricular
3.c.i) Taquicardia no paroxística de la unión auriculoventricularuicardia no paroxística de la unión auriculoventricular
Etiología:
Puede ser causada por intoxicación digitálica, IAM inferior o miocarditis.
Electrocardiograma:
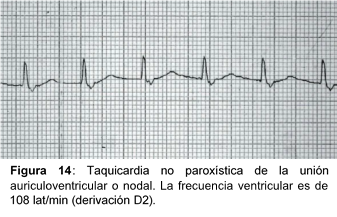
- Ondas P’ negativas en D2 que pueden aparecer, precediendo al complejo QRS con un intervalo P’R inferior a 0.12 s, inscribirse a la vez que el QRS (no se detecta en ECG) o seguirle (la onda P’ es posterior al complejo QRS) con un intervalo RP’ inferior a 0.20 s.
- Los complejos QRS son rítmicos, con una duración normal, salvo coexistencia de trastorno de la conducción intraventricular, a una frecuencia que oscila entre 60 y 130 lat/min.
- Si la frecuencia del nodo AV es similar a la del nódulo sinusal, puede objetivarse disociación AV isorítmica, típica de la intoxicación digitálica.
Tratamiento:
Se tratan las que originan los síntomas o cuando la frecuencia ventricular es mayor a 100 lat/min. Se basa en:
Tratamiento de la causa subyacente.
Etiología desconocida: administración de propranolol en dosis inicial de 10 mg/ 8 hr por vía oral o metoprolol en dosis inicial de 100 mg/ 12hr por la misma vía.
3.c.ii)Taquicardia paroxística de la unión auriculoventricular o nodal paroxística.
Etiología:
Suele aparecer en individuos sanos.
Cardiopatía: reumática, pericarditis aguda, prolapso de la válvula mitral, IAM o síndromes de preexcitación, etc.
Electrocardiograma:
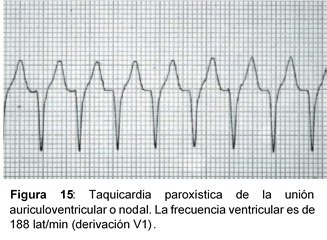
- Cumple los criterios del REU o de la taquicardia no paroxística de la unión AV, pero con una frecuencia ventricular de 160-250 lat/min.
- La duración de los complejos QRS es inferior a 0.12 s, excepto si hay aberrancia ventricular, bloqueo previo de rama o síndrome de preexcitación con conducción antidrómica (complejo QRS superiores a 0.12 s).
- Se instaura y cesa de forma brusca. Comienza a partir de una extrasístole de la unión AV.
Tratamiento:
Siempre requiere tratamiento urgente, considerando que ante la presencia de inestabilidad hemodinámica se trata como una taquiarritmia con complejo QRS estrecho. Si esto no ocurre, se aplican las mismas medidas generales de la taquiarritmia con estabilidad hemodinámica:
Maniobras vagales (masaje del seno carotídeo, maniobras de Valsalva, entre otras).
Si no revierte, administrar adenosina en dosis inicial de 3 mg (1 ml) en bolo intravenoso rápido.
Si no revierte o si la adenosina está contraindicada, se administra verapamilo en dosis inicial de 5 mg por vía intravenosa.
En el caso que no revierta con los fármacos anteriores o estuvieran contraindicados, se administra amiodarona por vía intravenosa en dosis de 5-7 mg/kg (si no lo tomaba previamente).
Si la taquicardia nodal paroxística aparece en el contexto de una crisis tirotóxica, se administra propanolol por vía intravenosa en dosis de 1 mg. La administración de este fármaco requiere monitorización electrocardiográfica contínua.
4. Alteración en la conducción del impulso
Los trastornos en la conducción del impulso se pueden clasificar en:
a)Bloqueos::
Es el enlentecimiento o la detención del impulso a través de una zona del sistema específico de conducción. Aquí se tratarán los más frecuentes, representados por los bloqueos sinoauriculares (BSA) y los bloqueos auriculoventriculares (BAV).
a) Preexcitación::
Es la transmisión del estímulo auricular a los ventrículos, o viceversa, por vías distintas de las habituales del sistema específico de conducción (vías accesorias). Dentro de este grupo, la más frecuente es el síndrome de Wolff-Parkinson-White (WPW), en el que el haz anómalo (haz de Kent) comunica la aurícula con el ventrículo.
4.1. Bloqueos Sinoauriculares (BSA)
El trastorno de la conducción se produce en la unión entre el nódulo sinusal y la aurícula derecha.
Etiología:
En sujetos sanos por aumento del tono vagal o hipersensibilidad del seno carotídeo.
Cardiopatías: IAM inferior, miocarditis agudas.
Intoxicación: digitálicos, quinidinas, betabloqueadores, verapamilo, diltiazem.
Hiperkalemia.
Enfermedad del seno.
Clasificación:
De primer grado: imposible traducirse en el electrocardiograma (ECG).
De segundo grado:
- Tipo 1 o Mobitz I (Wenekebach).
- Tipo 2 o Mobitz II
De tercer grado: imposible de traducirse en el ECG.
Por lo tanto, en este artículo solo se expondrá el BSA de segundo grado que se produce cuando uno de los impulsos originado en el nódulo sinusal no se conduce a las aurículas por ser bloqueado en la unión sinoauricular.
Electrocardiograma:
Tipo I
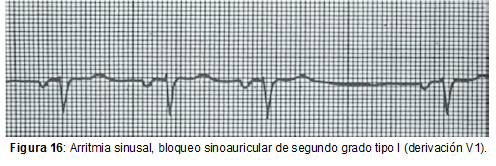 Ondas P sinusales de morfología constante en cada derivación.
Ondas P sinusales de morfología constante en cada derivación.
- Cada onda P va seguida de un complejo QRS con un intervalo PR normal, salvo coexistencia de BAV de primer grado.
- Frecuencia cardíaca variable, generalmente dentro de los límites normales, más lenta cuanto mayor es el grado de bloqueo.
- Intervalos PP (o RR) irregulares, que se acortan progresivamente hasta que se produce una pausa cuya duración es menor que la del doble de cualquiera de los intervalos PP. El intervalo PP más corto es el que precede a la pausa y el más largo, el que la sigue.
- Tipo II
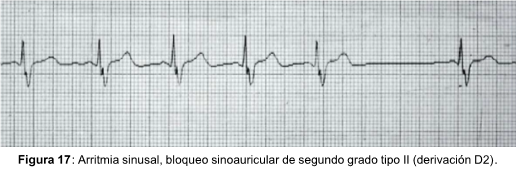
- Ondas P sinusales de morfología constante en cada derivación.
- Cada onda P va seguida de un complejo QRS con un intervalo PR normal, salvo coexistencia de BAV de primer grado.
- Frecuencia cardíaca que se reduce súbitamente a la mitad (BSA 2:1, el más frecuente), la tercera parte (BSA 3:1), etc., por no aparecer una o más ondas P en el momento esperado. Dicha pausa puedes ser el doble o el triple (según el grado del bloqueo), y es múltiplo de un intervalo PP normal.
- Intervalos PP (o RR) regulares.
Tratamiento:
Está indicado cuando produce alteraciones hemodinámicas, se constatan pausa de más de 3 segundos o la frecuencia ventricular es inferior a 40 lat/min. Se basa en el control de la frecuencia ventricular con atropina, marcapasos, aleudrina o adrenalina.
4.2. Bloqueos Auriculoventriculares (BAV)
El estímulo se enlentece o detiene en la unión auriculoventricular (AV).
Etiología:
Puede ser orgánica o funcional: aparece en individuos sanos, por procesos degenerativos en el sistema de conducción (personas mayores de 60 años). Puede ser la primera manifestación de la intoxicación digitálica.
Clasificación:
- Bloqueo auriculoventricular (BAV) de primer grado.
- BAV de segundo grado. Se divide en tipo I (Mobitz I) y tipo II (Mobitz II).
- BAV de tercer grado.
4.2.1. BAV de Primer Grado
Electrocardiograma:
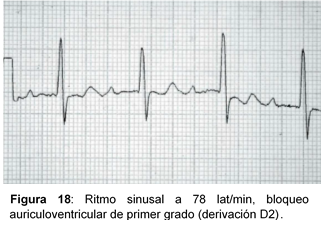
- Ritmo sinusal.
- Cada onda P va seguida de un complejo QRS.
- El intervalo PR es superior a 0.20 segundos.
Tratamiento:
No está indicado el tratamiento urgente. Si se debe a efectos adversos o a intoxicación por fármacos, se ingresa el paciente en el área de observación del servicio de urgencias, para vigilar el desarrollo de otras arritmias más graves.
4.2.2. BAV de Segundo Grado
Tipo 1 o Mobitz I
Etiología:
IAM de cara inferior.
Intoxicación digitálica
Infecciones (fiebre reumática, escarlatina).
Electrocardiograma:
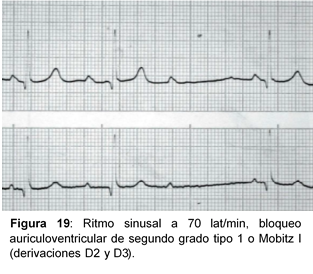
- Ondas P, con morfología constante en cada derivación.
- Intervalos PP constantes (eta característica lo diferencia de la contracción auricular prematura).
- Alargamiento progresivo de los intervalos PR, hasta que una onda P no se sigue de complejo QRS (se queda bloqueada).
- Intervalos RR progresivamente más cortos.
Tratamiento:
De la causa desencadenante.
Si se constatan pausas de más de 3 segundos o la frecuencia ventricular media es inferior a 40 lat/min en vigilia, se procede a controlar la frecuencia ventricular.
Tipo 2 o Mobitz II
Etiología:
IAM anteroseptal
Cirugía cardíaca.
Electrocardiograma:

- Se diferencia del anterior por intervalos PR constantes, que pueden ser normales o superiores a 0.20 segundos y porque los intervalos RR que incluyen una onda P bloqueada son múltiplos de los intervalos RR de los ciclos conducidos.
Tratamiento:
Se procede a controlar la frecuencia ventricular y el uso de atropina no está indicada.
Hay un tipo especial de BAV denominado bloqueo AV 2:1 en el que, con cadencia fija, una onda P se sigue de un QRS, mientras otra u otras no lo hacen, sin poder demostrar un fenómeno Mobitz II. Las indicaciones de tratamiento y las pautas terapéuticas son similares a las de BAV de segundo grado tipo 2.
4.2.3. BAV de Tercer Grado o Completo
Etiología:
Transitorio: IAM inferior y antiarrítmicos.
Permanente: congénito o adquirido por IAM anterior o por un proceso esclerodegenerativo del sistema de conducción.
Electrocardiograma:
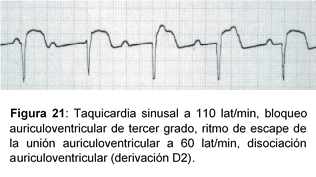
- A nivel auricular puede observarse cualquier ritmo (sinusal, fibrilación o flúter auriculares, etc.).
- Aparece un ritmo de escape generado por un marcapasos situado por debajo del bloqueo (de la unión AV o ventricular).
- Existe disociación AV, es decir, no hay relación entre el ritmo existente por encima del bloqueo (auricular) y el ritmo que aparece por debajo de este (de la unión AV o ventricular).
Tratamiento:
Se procede a controlar la frecuencia ventricular y si el ritmo de escape es ventricular, la atropina no está indicada.
4.3. Síndromes de Preexitación:
a) Síndrome de Wolff-Parkinson-White (WPW)
Etiología:
Más frecuente en individuos sanos.
Mayor incidencia en personas mayores de 30 años con predominio del sexo masculino.
Frecuente asociación con taquiarritmias supraventriculares: taquicardia paroxística de la unión AV, fibrilación y flúter auricular.
Electrocardiograma:
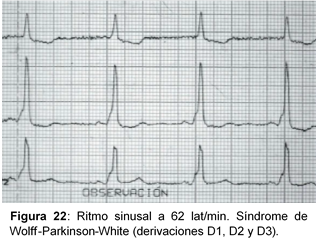
- Intervalo PR corto (<.012 s).
- Complejo QRS ensanchado (>.012 s), a expensas de un empastamiento inicial (ondas delta).
- Trastorno secundario de la repolarización, con el segmento ST isoeléctrico o discretamente infradesnivelado, convexo hacia la línea de base, y onda T negativa y asimétrica en las derivaciones que tienen un complejo QRS predominantemente positivo.
Tratamiento:
En períodos asintomáticos, el tratamiento definitivo es la ablación de la vía accesoria. El tratamiento específico de las principales arritmias de este síndrome de WPW se expone a continuación:
b) Taquicardia Nodal
Electrocardiograma: (No trae imagen)
- Taquicardia con QRS estrecho por conducción ortodrómica (el estímulo llega a los ventrículos por la unión AV y vuelve a las aurículas por la vía accesoria).
- Taquicardia con QRS ancho, bien por la conducción antidrómica (el estímulo llega a los ventrículos a través de la vía accesoria y vuelve a las aurículas a través de la unión AV), bien por conducción ortodrómica en presencia de aberrancia de conducción o por bloqueo de rama previo.
Tratamiento:
Siempre requieren tratamiento urgente. Este se basa en la cardioversión eléctrica urgente si existe inestabilidad hemodinámica o farmacológica.
Si el QRS es inferior a 0.12 segundos (QRS estrecho) se trata igual que la taquicardia nodal paroxística.
Si el QRS en superior a .012 segundos (QRS ancho) corresponde a una taquicardia antidrómica (rítmico) o a una fibrilación auricular (arrítmico). Se tratan de la siguiente manera:
Procainamida en dosis inicial de 50 mg (0.5 mL) por vía intravenosa, que puede repetirse, si es necesario, cada 5 minutos hasta la cardioreversión, la aparición de efectos secundarios (hipotensión, insuficiencia cardíaca, prolongación de la duración del QRS > 50%) o hasta alcanzar la dosis máxima de 1 g. Otra opción consiste en la administración de flecainida en dosis de 1.5-3 mg/kg por vía intravenosa. La administración de estos fármacos por vía intravenosa requiere de monitorización electrocardiográfica continua.
Si hay contraindicación o existe cardiopatía estructural significativa, se administra amiodarona en las dosis y vías referidas anteriormente.
En esta arritmia, están contraindicados los siguientes fármacos: adenosina, betabloqueadores, antagonistas del calcio no dihidropiridínicos (verapamilo, diltiazem) y digoxina.
c) Taquicardia con frecuencia irregular
Las taquicardias irregulares, independientemente de la duración del QRS, tienen un pronóstico grave por el alto riesgo de fibrilación ventricular, especialmente cuando el intervalo RR es inferior a 0.20 segundos. En el paciente inestable, si fracasa el tratamiento anterior o si la frecuencia es superior a 250 lat/min, está indicada la cardioversión eléctrica. Además, de los fármacos contraindicados anteriormente, la lidocaína no se recomienda.
5. Arritmias mixtas
5.1. Enfermedad del seno o disfunción del nódulo sinusal (DNS)
La disfunción de nódulo sinusal (DNS) incluye trastornos que afectan a la generación del impulso en el nódulo sinusal y/o su transmisión a las aurículas. Puede generar bradiarritmias, taquiarritmias auriculares o alternancia entre ambas (síndrome bradicardia-taquicardia).
Las bradiarritmias más frecuentes incluyen la bradicardia sinusal persistente, el paro sinusal, el bloqueo sinoauricular y la incompetencia cronotrópica. Las taquiarritmias más frecuentes incluyen la taquicardia, el flúter y la fibrilación auricular.
La incompetencia cronotrópica se define como la incapacidad del corazón de ajustar adecuadamente su frecuencia en respuesta al aumento de la actividad física o al cambio de las demandas metabólicas. Actualmente, se diagnostica cuando el paciente no alcanza el 80% de la frecuencia cardíaca máxima esperada (220 menos la edad) en el ejercicio máximo de una prueba de esfuerzo.
Etiología:
Puede ser secundario a fármacos (antiarrítmicos, litio, fenitoína), trastornos hidroelectrolíticos, apnea del sueño, hipoxemia, hipotiroidismo, hipotermia, aumento del tono vagal, fibrosis degenerativa ideopática, colagenosis, cirugía cardíaca, cardiopatía isquémica, endocarditis o miocarditis.
Tratamiento:
El tratamiento urgente está indicado cuando produce alteraciones hemodinámicas, y dependiendo de la arritmia que origine, es decir, marcapasos en las bradiarritmias y tratamiento específico en las taquiarritmias.
Conclusión
Las arritmias cardíacas constituyen un problema frecuente en la asistencia en urgencias. Su forma de presentación varía desde una anormalidad electrocardiográfica aislada hasta una emergencia médica. Su carácter potencialmente letal y su frecuente repercusión hemodinámica hacen que sea necesario establecer un diagnóstico y un tratamiento precoz, por ende, es indispensable tener un claro conocimiento de cómo suceden para dar el manejo clínico adecuado.
Siempre hay que tener presente que se trata a un paciente que padece una arritmia y no a una alteración electrocardiográfica. Por ello, es imprescindible, antes de adoptar una actitud terapéutica, realizar una valoración urgente del enfermo con el fin de descartar la existencia de un paro cardiorespiratorio o inestabilidad hemodinámica, y conocer si los síntomas son producidos por la arritmia o esta forma parte de la expresión clínica de otro proceso cardíaco o extracardíaco. En el primer caso, es fundamental tratar la arritmia (especialmente tratando de controlar la respuesta ventricular), mientras que en el segundo, dicha actuación no está indicada o tiene importancia secundaria.
Las taquiarritmias incluyen un grupo de arritmias caracterizadas por tener una frecuencia ventricular superior a 100 lat/min (habitualmente >140 lat/min). Generalmente, aparecen en forma de crisis, presentan una variable repercusión clínica (desde episodios asintomáticos hasta paro cardiorespiratorio) y conllevan, en muchos casos, dificultades diagnósticas.
Las bradiarritmias incluyen un grupo de arritmias caracterizadas por tener una frecuencia ventricular inferior a 60 lat/min. La etiología más frecuente en urgencias es la interacción e intoxicación farmacológica, seguida por la cardiopatía isquémica. La repercusión clínica es variable, en función de la forma de presentación (en crisis o no), y varía desde episodios asintomáticos hasta paro cardiorespiratorio.
Para el correcto manejo de un trastorno del ritmo, debe tenerse presente la siguiente regla, en la que se resume la actitud terapéutica ante una arritmia cardíaca: no ser ni más ni menos agresivos con la arritmia de lo que esta lo es con el paciente, primando la seguridad del mismo sobre la efectividad del tratamiento.
Bibliografía
- Torres, J.M., Murillo, L., (2015). Arritmias cardíacas: estrategia diagnóstica y tratamiento general en J.M. Torres, L. Jiménez y M.A. Romero (Eds.), Urgencias Médicas cardiovasculares (pp 146 – 151). Elserver, España.
- Torres, J.M., Murillo, L., (2015). Arritmias por alteración en la conducción del impulso. Enfermedad del seno en J.M. Torres, L. Jiménez y H. Degayón (Eds.), Urgencias Médicas cardiovasculares (pp 178 – 181). Elserver, España.
- Torres, J.M., Murillo, L., (2015). Arritmias sinusales y auriculares en J.M. Torres, L. Jiménez y H. Degayón (Eds.), Urgencias Médicas cardiovasculares (pp 153 – 159). Elserver, España.
- Torres, J.M., Murillo, L., (2015). Fibrilación y Flúter auriculares. Arritmias auriculoventriculares y ventriculares en J.M. Torres, L. Jiménez y H. Degayón (Eds.), Urgencias Médicas cardiovasculares (pp 160 – 176). Elserver, España.
- Guía clínica MINSAL (2011) trastornos de generación del impulso cardíaco y conducción en personas de 15 años y más que requieren marcapasos. Santiago de Chile, MINSAL.
- Montagud, V., et al. (2015). Arritmias. Fundación española del corazón. Recuperado el 25 de septiembre de 2016, de http://www.fundaciondelcorazon.com/informacion-para-pacientes/enfermedades-cardiovasculares/arritmias.html
- Fajuri, A. (2009). Manual de arritmias. Unidad de cardiología de la Facultad de Medicina de la universidad católica de Chile. Recuperado el 26 de septiembre de 2016, de
- http://www.cardiouc.cl/CardiologiaUC/Arritmias/Arritmias_4.pdf

