Nivel de manejo del médico general: Diagnóstico Específico Tratamiento Inicial Seguimiento Derivar
Introducción
Se define como sincope a la perdida brusca, breve de la conciencia y del tono muscular que se caracteriza, entre otras cosas, por tener una recuperación neurológica ad integrum, sin mediar necesariamente una intervención terapéutica.
La importancia de conocer esta patología radica en que, en primer lugar, corresponde aproximadamente a un 1-3% de las consultas en servicios de urgencia (SU) de los estados unidos, de los cuales aproximadamente un 30-50% se hospitalizan1,2. En segundo lugar, el abanico de causas posibles que pueden originarlo es muy amplio, siendo algunas de estas un factor de riesgo importante para muerte súbita o complicaciones, los cuales son fundamentales de conocer y descartar al momento de enfrentarse al paciente.
No existen datos nacionales sobre la incidencia real de la patología en nuestro país. Según datos extranjeros, la incidencia es similar en hombres y mujeres, siendo estimada en 6.2/1000 personas-año en la comunidad 3. Se estima que 20 a 50% de los adultos experimentarán por lo menos un sincope en su vida3.
La incidencia del sincope aumenta significativamente con la edad, especialmente en mayores de 70 años 3. Se ha visto que la presentación del sincope es bimodal, con máxima incidencia a los 20 y 80 años4.
Fisiopatología
Como se mencionó anteriormente, existen múltiples causas de sincope (Tabla 1), las cuales confluyen en un mecanismo fisiopatológico común, la hipoperfusión cerebral global transitoria (HCGT).

La HCGT se expresa clínicamente como pérdida de conciencia y tono postural (hipoperfusión global) que es breve y con recuperación ad integrum (transitoria). Se mencionará en forma resumida los mecanismos a través de los cuales se produce la HCGT:
Neuromediado (reflejo): estos pacientes presentan un desbalance a nivel del sistema nervioso autónomo (SNA) llevando a una desregulación del tono vasopresor y del ritmo cardiaco, lo que conlleva a episodios agudos de hipotensión espontánea (Sincope vaso-vagal) o provocados por distintos estímulos (Sincope situacional, Seno carotídeo). La causa específica de este desbalance no es conocida en la actualidad5.
Ortostatismo: Definido clásicamente como una disminución de la presión sistólica (PS) mayor a 20 mmHg o diastólica (PD) mayor a 10 mmHg, o síntomas de ortostatismo (mareo, sensación de desvanecimiento, taquicardia) en relación a la bipedestación, que ocurre por cambios agudos de la presión hidrostática intravascular debido a la variación gravitacional que conlleva el ponerse de pie desde la posición horizontal, haciendo que un porcentaje importante de la volemia se acumulen en el sistema venoso de las extremidades inferiores, comprometiendo así la irrigación cerebral 1,2. Este desajuste barométrico puede ser causado por hipovolemia (sangrado, diuréticos) o por disminución del tono vascular (vasodilatadores, disautonomía).
Cardiaco: En este caso, la HCGT es provocada por una caída aguda del gasto cardiaco (determinado por el volumen eyectivo y la frecuencia cardiaca), que puede tener distintas causas6:
- Obstructiva (estenosis aortica, miocardiopatía hipertrófica) donde la obstrucción al tracto de salida del ventrículo izquierdo no permite una eyección adecuada del volumen sanguíneo.
- Alteraciones de la contractilidad (cardiopatías dilatadas, infarto miocárdico) la falta de fuerza contráctil es en este caso la responsable de la disminución del volumen eyectivo.
- Alteraciones del ritmo, pudiendo corresponder tanto a bradicardia por compromiso del gasto cardiaco, como taquicardia por compromiso del llenado ventricular (acortamiento del diástole). También se pueden considerar las arritmias, que son capaces de derivar en una fibrilación ventricular (QT prolongado).
Enfrentamiento del síncope en el Servicio de Urgencia
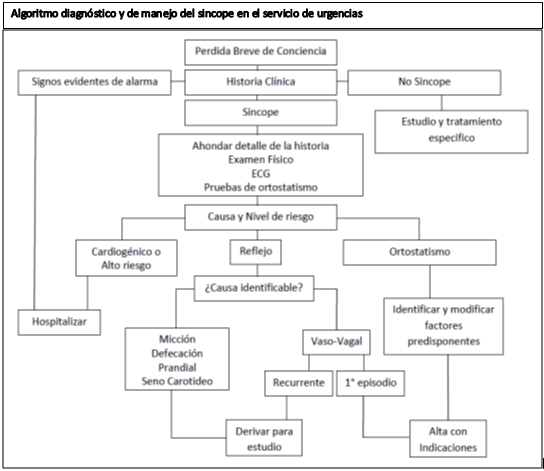
Cuando se enfrenta a un paciente que ha sufrido un síncope, en la gran mayoría de las ocasiones se enfrentará un paciente asintomático, salvo en el caso de un traumatismos secundario al compromiso de conciencia. En estos casos el objetivo principal de la evaluación del paciente debe ser identificar a los pacientes de alto riesgo de complicaciones o muerte, y secundariamente identificar la causa específica del sincope, aunque se estima que hasta en un 50% no se llegara al diagnóstico definitivo3.
Dentro de la evaluación inicial, la historia clínica y el examen físico son pilares fundamentales, ya que en gran porcentaje de casos se podrá llegar al diagnóstico o por menos a la sospecha de la causa del sincope.
Pruebas diagnósticas y exámenes complementarios se deben realizar para apoyar el diagnóstico.
- Anamnesis: es importante destacar los síntomas que el paciente presentó previo, durante y posterior a la pérdida de conciencia, para así determinar si nos estamos enfrentando realmente a un sincope (ver diagnósticos diferenciales, Tabla 2), y además buscar síntomas de alarma. Los antecedentes clínicos del paciente (antecedentes mórbidos, quirúrgicos, etc) siempre pueden ayudar a orientar el diagnostico.
El examen físico nunca debe olvidarse, siendo especialmente acucioso en el examen cardiaco y neurológico, además pueden realizarse algunas pruebas específicas para buscar la causa del sincope.- Antecedentes médicos: Se debe buscar dirigidamente antecedentes de enfermedades cardiovasculares, neurológicas, alcoholismo, diabetes, etc., uso de fármacos como hipoglicemiantes, vasodilatadores y diuréticos. Dentro de los antecedentes familiares no se debe olvidar preguntar por muerte súbita y epilepsia.
Antecedentes de enfermedades psiquiátricas nos deben hacer sospechar un origen psicógeno, pero siempre se debe descartar primero las causas de mayor riesgo. - Condición previa: Siempre se debe indagar las condiciones del paciente antes del posible síncope, incluyendo los síntomas que pudo haber presentado previo al episodio.
Por ejemplo, el paciente puede relatar que tuvo la pérdida de conciencia después de haberse levantado abruptamente de la cama, lo que nos inclinara a buscar ortostatismo.
En el caso del sincope vaso-vagal, pueden referirse a síntomas como sensación de cabeza abombada, sudoración, náuseas y palidez. Factores predisponentes a este tipo de sincope son la bipedestación prolongada, encontrarse en sitios muy calurosos o repletos de gente7.
Siempre se debe preguntar por palpitaciones, disnea o angina, lo que nos hará sospechar una causa cardiaca y definirá el episodio como un sincope de alto riesgo, al igual que los sincopes presentados durante el reposo o durante el ejercicio intenso.
Se debe estar atento a síntomas que pudiesen representar un aura epiléptica, los cuales pueden ser motores (clonías), sensitivos (parestesias), sensoriales (olores, colores, sabores extraños), emocionales (ansiedad) u otros (nauseas, epigastralgia, automatismos, dejavu, etc), que nos harán sospechar de una crisis convulsiva. Factores predisponentes en este caso son la privación del sueño y el etilismo8. - Durante la pérdida de conciencia: Lo más representativo del sincope es su perdida abrupta de conciencia y tono postural, siendo breve y autolimitada (segundos a 1-2 minutos), generalmente sin acompañarse de otras manifestacione. Se debe preguntar por el aumento del tono corporal, desviación ocular, movimientos tónico-clónicos y mordedura lateral de lengua, síntomas clásicamente descritos en episodios convulsivos, los cuales suelen durar entre 1 a 5 minutos. Las crisis pseudo-epilepticas, que se caracterizan por movimientos atípicos, no estereotipados, asimétricos o con claras intenciones gananciales debe hacernos sospechar un origen psicógeno.
En algunas ocasiones, un episodio sincopal puede presentar movimientos clónicos breves, que deben diferenciarse de una crisis convulsiva.
La pérdida de control de esfínter puede corresponder a cualquier compromiso de conciencia que se presente en un paciente con vejiga llena, por lo que no descarta un episodio sincopal9. - Recuperación: Posterior a sufrir un sincope, el paciente recupera la conciencia en forma inmediata y ad integrum, es decir, con sus funciones neurológicas intactas. En el caso de las crisis convulsivas (con compromiso de conciencia) los pacientes presentan casi invariablemente un estado confusional (estado post-ictal) en el cual se encuentras desconectados y poco reactivos al medio. La presencia de signos neurológicos, náuseas o cefalea posterior a una pérdida de conciencia siempre debe hacernos sospechar un accidente cerebro vascular (ACV) isquémico o hemorrágico, aunque también pueden presentarse una clínica similar acompañando al estado post-ictal epiléptico (parálisis de Todd)10.
- Antecedentes médicos: Se debe buscar dirigidamente antecedentes de enfermedades cardiovasculares, neurológicas, alcoholismo, diabetes, etc., uso de fármacos como hipoglicemiantes, vasodilatadores y diuréticos. Dentro de los antecedentes familiares no se debe olvidar preguntar por muerte súbita y epilepsia.
b. Examen físico: Debe ser siempre completo, haciendo especial énfasis en la búsqueda de signos de enfermedad cardiovascular o neurológica. En el examen general debe apreciarse el estado cuali-cuantitativo de conciencia y el estado de hidratación del paciente. Se debe buscar palidez en piel y mucosas, palpar los pulsos del paciente, analizando sus características (amplitud, duración) y buscando alteraciones del ritmo. A la auscultación se debe ser preciso en describir soplos cardiacos que se puedan encontrar. Cuando haya algún grado de sospecha o en pacientes de riesgo, debe realizarse un tacto rectal en búsqueda de melena. La presión arterial debe medirse con el paciente en supino, sentado y de pie, esperando por lo menos 5 minutos entre cada posición (prueba de ortostatismo)
c. Pruebas de provocación: Son pruebas que pueden provocarse en el box de urgencias y que logran orientar el diagnostico cuando resultan positivas, sin embargo no tienen suficiente sensibilidad para descartarlas. Dentro de estas pruebas destacan7:
- Prueba de ortostatismo: Descrita anteriormente
- Masaje carotideo: definido como una pausa ventricular mayor a 3 segundos o una caída en la PS mayor a 50 mmHg luego de 10 segundos de masaje carotideo (un lado a la vez). Tiene valor diagnostico en menores de 40 años. La prueba positiva define el síndrome de hipersensibilidad del seno carotideo. Contraindicado en pacientes con antecedentes de TIA, ACV o IAM en los últimos 3 meses o soplo carotideo al examen físico.
d. Exámenes complementarios: Exámenes como el electrocardiograma (ECG) y el hemoglucotest (HGT) deben solicitarse en forma sistemática en la evaluación de cualquier sincope7, 11, 12. Otros exámenes complementarios se deben solicitar solo ante sospecha clínica, como el hemograma en caso de anemia, ecocardiograma en caso de sospechar cardiopatía, TC craneal en caso de sospechar ACV, etc.
- HGT: descartamos inmediatamente hipoglicemia como causa del compromiso de conciencia.
- ECG: debido a su bajo costo resulta siempre efectivo su solicitud ante un sincope, se debe analizar en forma cuidadosa buscando: la prolongación del segmento QT (síndrome QT largo), la presencia de un PR corto y onda delta (síndrome de Wolf-Parkinson- White), la aparicion de un bloqueo de la rama derecha asociado a una elevación del segmento ST (síndrome de Brugada), evidencia de un síndrome coronario agudo, bloqueo AV de alto grado, inversión de la onda T en las derivaciones precordiales derechas (displasia arritmogénica ventricular derecha)(URGUC).
Cualquiera de estos hallazgos nos debe hacer considerar el sincope como de causa cardiovascular y por ende de alto riesgo.

e. Valoración del riesgo: La valoración de riesgo del paciente define su manejo posterior (hospitalización o manejo ambulatorio). El paciente definido como de alto riesgo tiene un pronóstico a corto y mediano plazo significativamente peor que el paciente de bajo riesgo13. Esta valoración requiere el uso de parámetros clínicos junto al ECG (Tabla 3). Paciente de bajo riesgo pueden estudiarse en forma ambulatoria, en cambio los de alto riesgo requiere hospitalización y estudio completo.
También se han desarrollado distintos “scores” clínicos para definir el riesgo en forma más objetiva, cabe mencionar OESIL, EGSYS, ROSE, San Francisco Syncope Rule y Canadian Cardiovascular Society Position Paper14.
Manejo
Como se mencionó anteriormente, los pacientes considerados de alto riesgo suelen tener alguna alteración orgánica cardiaca o extracardiaca que requiere hospitalización para un manejo específico. La amplia gama de diagnósticos y tratamientos específicos de dichas alteraciones escapa al alcance de esta revisión.
Cuando se determina el ortostatismo como factor causal del sincope, las medidas terapéuticas deben ir dirigidas a optimizar el tratamiento farmacológico que puede estar provocándolo, cambiar medicamentos por otros de similar efecto (ej. Reemplazar un hipotensor vasodilatador por un IECA), disminuir dosis y suspender fármacos que puedan ser prescindibles según la condición del paciente. Se debe educar al paciente para que mantenga condiciones de hidratación óptimas.
En los caso en que no se logra identificar signos de alto riesgo y no existe un obvio ortostatismo, suele hacerse el diagnóstico presuntivo de sincope vaso-vagal, pudiendo dar de alta con seguridad al paciente para su estudio y tratamiento ambulatorio. Existen ciertos tratamientos que pueden ser indicados en el SU al momento de enfrentar este diagnóstico15, las cuales serán presentadas a continuación:
a. Medidas no farmacológicas:
- Cambios del estilo de vida: Evitar precipitantes que se puedan identificar, disminuir el consumo de alcohol, aumentar el ejercicio.
- Maniobras de contrapresión: educar al paciente sobre cómo identificar los síntomas prodrómicos y así tomar medidas como sentarse, acostarse, cruzar las piernas o hacer sentadillas al momento de sentirlos.
b. Medidas farmacológicas:
- beta-bloqueadores: evidencia controversial para su uso por lo cual no se encuentra muy extendido.
- Fludrocortisona: análogo de mineralocorticoides que aumenta el volumen intravascular, usado comúnmente en clínica.
- α – Agonistas: teóricamente provocarían algún grado de venocontriccion, aumentando la volemia relativa. Fármacos como la Midodrina han probado eficacia en estudios randomizados. Escaso uso en clínica debido a la dificultad en la dosificación16.
- Inhibidores de la receptación de Serotonina: Se ha planteado que fluctuaciones de serotonina a nivel central facilitarían los sincopes vaso-vagales. Paroxetina se ha comprobado eficaz en disminuir la recurrencia de sincopes en un solo estudio randomizado17.
Conclusiones
- El sincope es una patología frecuente, que todo médico que atienda en servicios de urgencias debe conocer
- Existen tipos de sincope: vasovagal, ortostatico y cardiovascular. El último es considerado de alto riesgo debido a su mal pronóstico a corto plazo.
- Al momento de enfrentarse al sincope, la historia clínica, el examen físico y el ECG son los pilares diagnósticos para determinar la posible causa.
- Pacientes con sospecha de causa cardiovascular para el sincope, se deben hospitalizar para su posterior estudio y manejo.
- Cuando se descarta la patología cardiovascular como causa o contribuyente al sincope, existen medidas farmacológicas y no farmacológicas que se pueden indicar al paciente mientras se realiza estudio ambulatorio.
Referencias
1. Colman N, Nahm K, Ganzeboom KS, Shen WK, Reitsma JB, Linzer M et al. Epidemiology of reflex syncope. Clin Auton Res 2004; 14 (Suppl 1): 9-17. 4. Day SC, Cook EF, Funkenstein H, Goldman L. Evaluation and outcome of emergency room patients with transient loss of consciousness. Am J Med 1982; 73: 15-23.
2. Chen LY, Gersh BJ, Hodge DO, Wieling W, Hammill SC, Shen WK. Prevalence and clinical outcomes of patients with multiple potential causes of syncope. Mayo Clin Proc 2003; 78: 414-20.
3. Soteriades ES, Evans JC, Larson MG, Chen MH, Chen L, Benjamin EJ, Levy D. Incidence and prognosis of syncope. N Engl J Med. 2002;347:878–885.
4. Ruwald MH, Hansen ML, Lamberts M, Hansen CM, Højgaard MV, Køber L, Torp-Pedersen C, Hansen J, Gislason GH. The relation between age, sex, comorbidity, and pharmacotherapy and the risk of syncope: a Danish nationwide study. Europace. 2012;14:1506–1514.
5. Araya, V. (2001). Síncope neurocardiogénico. Acta Médica Costarricense, 43(1), 11-19. Retrieved from http://www.scielo.sa.cr/scielo.php?script=sci_arttext&pid=S0001-60022001000100004 accessed: September 06, 2016.
6. Bergfeldt L. Differential diagnosis of cardiogenic syncope and seizure disorders. Heart 2003; 89: 353-8.
7. Task Force for the Diagnosis and Management of Syncope; European Society of Cardiology (ESC); European Heart Rhythm Association (EHRA); Heart Failure Association (HFA); Heart Rhythm Society (HRS), Moya A, Sutton R, Ammirati F, Blanc JJ, Brignole M, Dahm JB, Deharo JC, Gajek J, Gjesdal K, Krahn A, Massin M, Pepi M, Pezawas T, Ruiz Granell R, Sarasin F, Ungar A, van Dijk JG, Walma EP, Wieling W. Guidelines for the diagnosis and management of syncope (version 2009). Eur Heart J. 2009 Nov;30(21):2631-71. doi: 10.1093/eurheartj/ehp298. Epub 2009 Aug 27.
8. Berg AT, Berkovic SF, Brodie MJ, et al. Revised terminology and concepts for organization of seizures and epilepsies: report of the ILAE Commission on Classification and Terminology, 2005-2009. Epilepsia 2010; 51:676.
9. Sheldon R1, Rose S, Ritchie D, Connolly SJ, Koshman ML, Lee MA, Frenneaux M, Fisher M, Murphy W. Historical criteria that distinguish syncope from seizures. J Am Coll Cardiol. 2002 Jul 3;40(1):142-8.
10. Ito M. Neuropsychiatric evaluations of postictal behavioral changes. Epilepsy Behav 2010; 19:134.
11. Ángel Moya-i-Mitjansa, Nuria Rivas-Gándaraa, Axel Sarrias-Mercèa, Jordi Pérez-Rodóna, Ivo Roca-Luquea. Síncope. Rev Esp Cardiol. 2012;65(8):755–765.
12. Brignole M1, Hamdan MH.New concepts in the assessment of syncope. J Am Coll Cardiol. 2012 May 1;59(18):1583-91. doi: 10.1016/j.jacc.2011.11.056.
13. Huff JS, Decker WW, Quinn JV, Perron AD, Napoli AM, Peeters S, Jagoda AS; American College of Emergency Physicians. Clinical policy: critical issues in the evaluation and management of patients presenting with syncope. Ann Emerg Med 2001; 37: 771-6.
14. Kułakowski P. Syncope update 2013: diagnosis and treatment. Kardiol Pol. 2013;71(3):215-23. doi: 10.5603/KP.2013.0031.
15. Saklani P, Krahn A, Klein G. Syncope.Circulation. 2013;127:1330-1339, published online before print March 25, 2013
16. Low PA, Gilden JL, Freeman R, Sheng KN, McElligott MA. Efficacy of midodrine vs placebo in neurogenic orthostatic hypotension: a randomized, double-blind multicenter study. Midodrine Study Group. JAMA.1997;277:1046–1051.
17. Di Girolamo E, Di Iorio C, Sabatini P, Leonzio L, Barbone C, Barsotti A. Effects of paroxetine hydrochloride, a selective serotonin reuptake inhibitor, on refractory vasovagal syncope: a randomized, double-blind, placebo-controlled study. J Am Coll Cardiol. 1999;33:1227–1230.

