Temas a tratar ++
- Partograma, distocias de la progresión del trabajo de parto y sus causas (pelvis, producto, potencia)
- Diagnóstico de las condiciones cervicales, score de Bishop
- Definición, indicación, contraindicaciones y métodos físicos y farmacológicos para la inducción del parto
- Definición, indicación, contraindicaciones y métodos físicos y farmacológicos para la conducción del parto
Condiciones cervicales, score de bishop
Es un puntaje, que se usa como instrumento para objetivar y estandarizar la evaluación del cuello uterino previo a la inducción.
| Puntaje de Bishop | 0 | 1 | 2 | 3 |
| Consistencia | Firme | +/- blando | Blando | – |
| Posición | Posterior | Semicentral | Central | – |
| Borramiento | 0-30% | 30-50% | 50-80% | >80% |
| Dilatación | Sin dilatación | 1 cm | 2cm | >=3 cm |
| Apoyo cefálico | >= espinas -3 | Espinas -2 a -1 | Espinas 0 | >= espinas +1 |
El cuello es considerado desfavorable si score de BIshop es menor o igual a 6, y favorable si es mayor a 6.
Inducción del parto
Definición
Es la iniciación de las contracciones uterinas en una mujer embarazada que no está en la fase de trabajo de parto, con el fin de lograr un parto vaginal.
Maduración cervical: es el uso de medios farmacológicos u otros para ablandar, borrar y/o dilatar el cérvix y así aumentar la probabilidad de un parto vaginal, después de inducir el trabajo de parto.
Indicación
La inducción está indicada cuando el riesgo de continuar con el embarazo, excede el riesgo asociado con la inducción del Trabajo de Parto.
| Indicaciones de urgencia | Otras indicaciones | Indicaciones inaceptables |
– SHE con condiciones adversas – Enfermedad materna grave, que no responde a tratamiento – Hemorragia anteparto significativa, pero estable – Corioamnionitis – Sospecha de compromiso fetal – RPM a término, con colonización materna por SGB | – DM – Enfermedad aloinmune a término – RCIU – RPM con SGB negativo – Embarazo postérmino o en vías de prolongación – FMIU en embarazos previos – Problemas de logísitica | – Sospecha de macrosomía fetal – Ausencia de indicación materna o fetal – Conveniencia del médico. |
En los embarazos en vías de prolongación, se recomienda inducción a partir de las 41+0 semanas de gestación.
Contraindicaciones
– Placenta o vasa previa o procúbito de cordón
– Posición o presentación fetal anormal (tronco, podálica)
– Incisión uterina previa en T invertida o clásica
– Cirugía uterina significativa
– Herpes genital activo
– Deformidad de la estructura pélvica
– Carcinoma cervical invasor
– Rotura uterina previa
riesgos de la inducción
- Hipertonía: contracción uterina mayor de 120 segundos.
- Taquisistolía: más de 5 contracciones en 10 minutos.
- Fallo en lograr el trabajo de parto
- Hiperestimulación uterina con compromiso fetal (hipertonía, taquisistolía o hiperestimulación)
- Mayor riesgo de parto quirúrgico
- Riesgo de rotura uterina
inducción con cérvix desfavorable
métodos mecánicos
Como métodos de globo , sonda Foley. Se usa una sonda Foley Nº 14-18, se inserta con técnica estéril por OCI, y se infla con 30-60 cc de agua. Suelen no ser efectivos por sí solos, y suelen requerir oxitocina.
métodos farmacológicos
Protaglandina E2 (Dinoprostona)
Se administra vía vaginal, en gel (1-2 mg en fondo de saco) o en óvulo vaginal (10 mg en el fondo de saco)
Ventajas: aceptación de la usuaria; menor índice de partos asistidos, menor necesidad de inducción con oxitocina, puede usarse con rotura de membranas.
Desventajas: posible rotura uterina con cesárea previa, hiperestimulación, efectos secundarios (náuseas, vómitos, diarrea), los geles son difíciles de remover cuando hay hiperestimulación.
Prostaglandina E1 (Misoprostol)
Se administra vía vaginal, 25-50 ug en el fondo de saco vaginal, dosis que se puede repetir cada 4-6 horas, con un máximo de 3 dosis. No se debe administrar una nueva dosis una vez alcanzado dinámica uterina mayor o igual a 3/10 minutos, o trabajo de parto activo.
No se recomienda combinar misoprostol con oxitocina como método de inducción.
Inducción con cérvix favorable
Amniotomía + Oxitocina endovenosa.
Oxitocina
Se administra con bomba de infusión continua.
Se debe describir la dosis en mU/min. Dosis inicial recomendada es de 2 mU/min e ir aumentando en intervalos de tiempo preferible cada 20-30 minutos. (dosis máxima de 20 U/L). No debe usarse con glucosa al 5%, para evitar sobrecarga de agua.

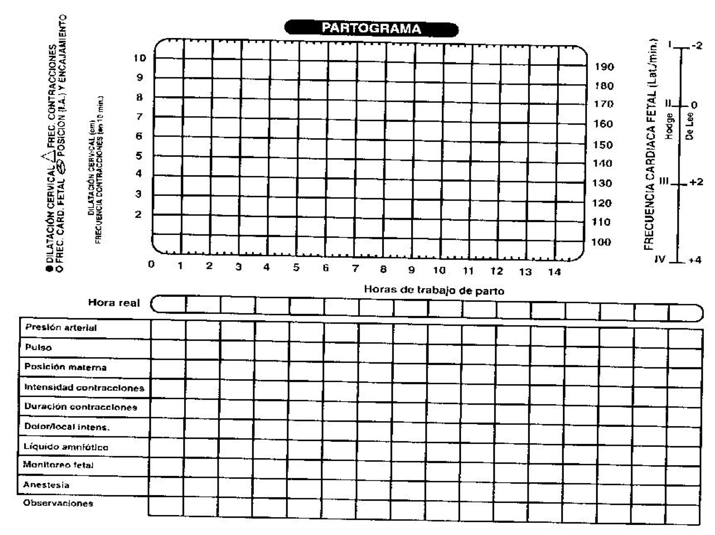
Partograma
Corresponde a una representación gráfica del progreso de la dilatación y el descenso de la presentación fetal, en función del tiempo.
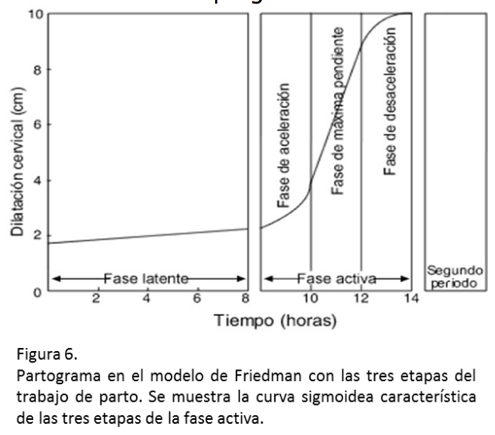
Es en base al partograma de Friedman que se han establecido los tiempos máximos que pueden durar cada una de las fases del trabajo de parto.
En la ficha clínica de partos, se utiliza típicamente el siguiente partograma:
Distocias de progresión del trabajo de parto
La distocia (dis: anormal, dificultuoso + tocos: trabajo de parto – parto) se caracteriza por progreso lento o eventualmente nulo del trabajo de parto. Cuando termina en cesárea generalmente diagnosticamos desproporción céfalo-pelviana o falla en la progresión del trabajo de parto.
Definiciones operacionales (ver tabla)
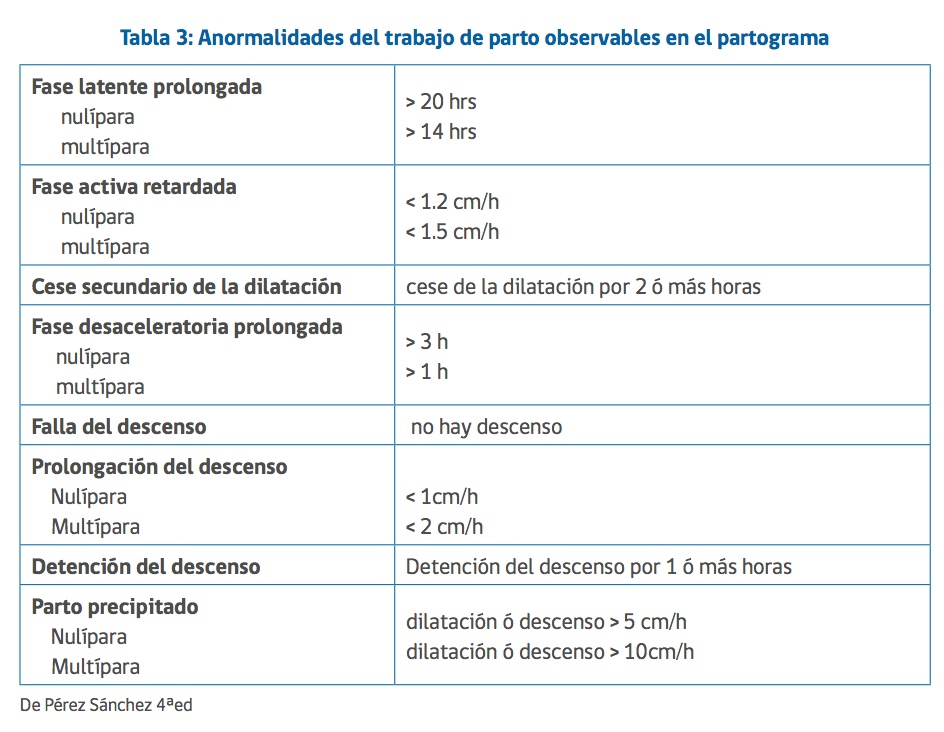
1. Fase latente prolongada
Es importante descartar un falso trabajo de parto (principalmente en multíparas) o inicio de trabajo de parto con cuello inmaduro (nulíparas).
2.falla en la progresión del trabajo de parto (fase activa)
Puede ser de 4 tipos:
– Fase activa prolongada
– Cese de la dilatación (no progresa por al menos 2 horas )
– Combinación de las dos anteriores
– Falla del descenso
Causas más frecuentes: dinámica uterina inadecuada (nulíparas), desproporción céfalo pelviana (multíparas), distocia de posición (occípito psoteriores), asinclitismo.
3. parto precipitado
Ocurre en un 10% de los partos. Se hace el diagnóstico de manera retrospectiva, postparto. Presenta mayor riesgo de lesiones del cuello uterino, del canal del arto y del recién nacido. Suelen ser las mujeres que tienen su parto en la cama de prepartos. Es de etiología desconocida.
4. Desproporción céfalo pelviana (DCP)
Este diagnóstico es importante, ya que es una indicación de cesárea.
| Signos sugerentes de DCP | |||
| Examen abdominal | Examen pélvico | Otros | Signos sugerentes de DCP en la pelvimetría clínica |
– Feto grande – Rebalse suprapúbico de la cabeza fetal | – Cuello uterino no requerido luego de la Amniotomía – Edema del cuello uterino – Cabeza fetal que no apoya bien el cuello uterino – Cabeza persistente en E-2 – Moldeamiento d ela cabeza fetal – Deflexión de la cabeza fetal – Asinclitismo | – Pujo materno antes de la dilatación completa – Desaceleraciones precoces (compresión de la cabeza fetal) – Prueba de Hillis-Müller negativa o reversa. (En el momento de mayor intensidad de la contracción y ejerciendo presión sobre el fondo uterino, el examinador evalúa si la cabeza fetal desciende en el canal vaginal. Si la cabeza fetal no se des- plaza, existe una alta probabilidad de DCP.) | – Arco subpúbico agudo – Diámetro biisquial menor de 8 cm – Espinas isquiñáticas prominentes – Sacro plano – Conjugada diagonal menor de 11,5 cm. |
Prueba de trabajo de parto
Condiciones:
- Rotura de membranas (RAM)
- Dinámica uterina (DU) óptima (3-5 en 10 minutos)
- Analgesia
- Vigilancia fetal intraparto normal
- Fase activa
Fracaso de Prueba de trabajo de parto:
– Ausencia de progreso de la dilatación cervical en 3 a 4 horas de observación, con al menos 2 horas de buena DU.
– Detención del descenso cefálico en 2 horas de observación, con al menos 1 hora de buena DU.
Conducción del parto
Definición: es la intensificación de las contracciones uterinas en una mujer embarazada que ya se encuentra en trabajo de parto.
Es importante que se recomienda intervenir en el curso espontaneo del parto, sólo si se diagnostica una progresión inadecuada del descenso y/o dilatación o si existe sospecha de compromiso de la unidad feto-placentaria.
La conducción del parto consiste principalmente en 3 métodos:
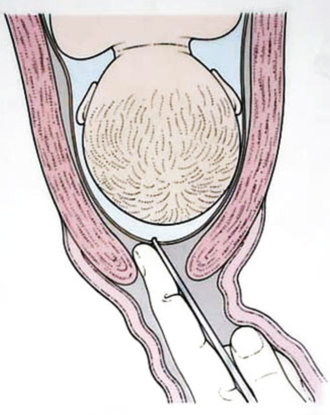
1. Rotura artificial de membranas (ram) o amniotomía
Se define como RAM la metódica a partir de la cual se produce la pérdida de continuidad de las membranas ovulares, realizada en forma artificial a través del tacto vaginal y usando una pinza, manteniendo estrictamente las técnicas de asepsia y antisepsia. Este procedimiento busca influir en la actividad uterina aumentando su frecuencia, intensidad y duración.
Es importante asegurarse que la cavidad pélvica esté completamente ocupada por la presentación (I plano de Hodge), para evitar procidencias de cordón que nos pueden llevar a un sufrimiento fetal agudo o muerte fetal. Para esto la Amniotomía debe realizarse con el útero en reposo y permitir que el líquido amniótico escurra lentamente, de tal manera que no se arrastre el cordón.
2. Aceleración oxitócica
Se busca obtener 3 a 5 contracciones en 10 minutos, manteniendo un buen control de los LCF. Si las condiciones clínicas y logísticas lo permiten, se hará́ monitoreo continuo de los LCF, especialmente cuando haya una prueba de trabajo de parto o se haya indicado en mujeres con una cesárea anterior. Frente a casos de taquisistolía (DU ≥ 6 en 10 min) se deberá́ disminuir o suspender la dosis oxitócica.
3. Analgesia
Revisar apunte correspondiente.

