Garantías
Garantía de acceso: Todo Beneficiario Con confirmación diagnóstica tendrá acceso a tratamiento si cumple con los siguientes criterios de inclusión:
-
Paciente con lesiones de origen traumático, que abarquen dos o más de los siguientes sistemas: nervioso, respiratorio, circulatorio, musculoesquelético, digestivo o urinario y; que al menos uno de ellos implique riesgo de muerte.
Garantía de oportunidad: Tratamiento
-
Acceso a prestador con capacidad resolutiva -de acuerdo a la patología predominante- antes de 24hrs. desde el rescate.
Garantía de protección financiera: Fonasa A y B Copago = $ 0 (del Valor de Arancel ) Fonasa C tiene Copago = 10% del Valor de Arancel ‘
|
TIPO INTERV. SANITARIA |
PRESTACIÓN O GRUPO DE PRESTACIONES |
PERIODICIDAD |
ARANCEL $ |
COPAGO % |
COPAGO $ |
|
Tratamiento |
Tratamiento Politraumatizado sin Lesión Medular |
Por Tratamiento Completo |
6.517.860 |
20% |
1.303.570 |
|
Tratamiento Politraumatizado con Lesión Medular |
Por Tratamiento Completo |
12.702.060 |
20% |
2.540.410 |
Tipo de pacientes y escenarios clínicos a los que se refiere la guía
La presente guía clínica sirve de referencia para el manejo de los pacientes politraumatizados y traumatizados graves. La guía aborda el manejo de estos pacientes desde el momento del rescate en el sitio del accidente y el inicio de la reanimación avanzada hasta el término del tratamiento en unidad de cuidados intensivos, con énfasis en el control de daños y la reparación de lesiones realizada durante ese período.
Objetivo guía
- Mejorar el manejo del paciente politraumatizado optimizando su sobrevida y la
- prevención de secuelas
- Promover la aplicación de la mejor evidencia en el manejo de estos pacientes.
- Mejorar la coordinación de las redes asistenciales en el manejo del politraumatizado
RECOMENDACIONES
Definición, caracterización y epidemiología
- Politraumatizado: lesiones de origen traumático que afectan al menos dos sistemas, de las cuales al menos una de ellas puede comprometer la vida.
- Traumatizados graves: son aquellos con lesión de un solo sistema, pero con riesgo vital o de secuelas graves
- Niños: considerando su tamaño y su escasa volemia, las fracturas múltiples constituyen también un politrauma, ya que implican una liberación de energía por superficie corporal mayor a la esperable en un paciente adulto.
Los traumatismos son la principal causa de muerte dentro de las primeras cuatro décadas de la vida. Como causa global de muerte en todas las edades, el trauma es superado únicamente por el cáncer, las enfermedades cardiovasculares y las enfermedades respiratorias. Al año 2000 en Chile, de las más de 30.000 personas fallecidas entre los 15 y los 64 años, casi 8.000 lo fueron por causa traumática. Dentro de éstas, los mecanismos más frecuentes a tener presente son los accidentes de tránsito (alrededor de un 50% de los casos), y en menor medida, caídas de altura, heridas de bala, heridas por arma blanca, y aplastamientos. La muerte en los pacientes politraumatizados puede darse en los primeros segundos o minutos del accidente, generalmente por lesiones difícilmente tratables, como laceraciones cerebrales, de médula espinal alta o tronco cerebral, lesiones cardíacas, ruptura de aorta y de grandes vasos, hemorragias masivas. El paciente que supera esta etapa entra en lo que se suele denominar la «hora de oro» del paciente politraumatizado, período en el que se pueden evitar algunas muertes «prevenibles» si se instaura en forma oportuna el tratamiento adecuado. En esta etapa la muerte sobreviene por hematomas subdurales o epidurales, hemoneumotórax, ruptura de bazo, laceración hepática, fractura de pelvis o lesiones múltiples asociadas con hemorragia masiva. Más tardíamente (días o semanas después del traumatismo), la muerte deriva de complicaciones secundarias a sepsis o falla orgánica múltiple. Triage a) El número de pacientes no sobrepasa las capacidades locales y mecanismos de ajuste del sistema de rescate. En este caso las prioridades se deben establecer según criterio ABC. b) El número de pacientes excede las capacidades locales y mecanismos de ajuste del sistema de rescate Se prioriza a los pacientes con mayor posibilidad de sobrevida con el menor gasto de tiempo, recursos y personal. Pacientes sin indicación de reanimación y traslado desde el sitio del trauma: pacientes sin signos de vida, es decir, ausencia de movimientos, ausencia de esfuerzo respiratorio, pupilas dilatadas y no reactivas, ausencia de pulso, ausencia de actividad eléctrica cardiaca. Criterios de traslado: Los pacientes inestables deben ser trasladados al hospital más cercano con capacidad para realizar reanimación y eventual manejo quirúrgico de lesiones que ponen en riesgo la vida en forma inmediata. Deben ser trasladados en móviles avanzados. El traslado aéreo debe ser considerado: cuando el tiempo estimado de traslado por tierra sea excesivamente largo en relación a la condición del paciente. Cuando las condiciones ambientales no permiten el acceso expedito por tierra. En el prehospitalario, todo paciente pediátrico debe ser considerado como paciente grave y debe ser prioritario su traslado, idealmente a un centro con capacidad resolutiva neuroquirúrgica, salvo que su condición sea de tal gravedad que lo prioritario sea el manejo general. Cabe destacar que frente a un paciente adulto con iguales lesiones, el paciente pediátrico debe ser considerado de mayor gravedad y debe ser trasladado primero.
PACIENTE ADULTO
Sospecha: en un paciente con antecedente de trauma que presenta alguna de las siguientes condiciones: PAS < 90 mmHg, FR < 10 o > 30 cpm, Glasgow < 13, Tórax volante, dos o más fracturas de huesos largos, herida penetrante en cabeza, cuello, dorso, ingle, trauma combinado con quemaduras, signos clínicos sugerentes de quemadura de vía aérea, amputación proximal a la muñeca o tobillo, parálisis de cualquier extremidad, marca de cinturón de seguridad. Del mecanismo del accidente: si la extricación desde el vehículo dura más de 20 min o es dificultosa, muerte de cualquier ocupante del vehículo, eyección de paciente de vehículo cerrado, caída mayor a dos veces la altura del paciente, impacto a gran velocidad e impactos con gran descarga de energía. Factores agravantes: > 60 años, embarazo, patología grave preexistente, condiciones medioambientales extremas y sospecha clínica de gravedad considerando los hallazgos físicos y cinemática del trauma.
REANIMACIÓN: ABCDE PREHOSPITALARIO
A: Vía aérea con protección cervical: Mantener columna cervical inmovilizada manualmente. Permeabilizar vía aérea con maniobras básicas, o específicas en caso de obstrucción. Cánula Mayo (paciente inconsciente). Oxigenar con mascarilla de alto flujo con 15 lts/min. En caso necesario, asegurar vía aérea permeable con vía aérea avanzada (tubo endotraqueal, máscara laríngea, o combitubo según disponibilidad y destreza del operador). Realizar punción cricotiroidea en caso de fracaso de las maniobras anteriores. Las siguientes intervenciones no están recomendadas para el manejo de vía aérea durante el período prehospitalario: Traqueotomía o Cricotirotomía. En accidentes por inmersión no realizar maniobras para eliminar el agua del estómago, por riesgo de aspiración.
B: Ventilación:
- a) Paciente mantiene ventilación espontánea efectiva: oxigenar
- b) Paciente sin ventilación espontánea efectiva, con vía aérea avanzada: asistir ventilación a una frecuencia respiratoria ≈10 /min, evitando hiperinsuflar e hiperventilar.
Descartar clínicamente lesiones que requieren tratamiento inmediato:
- NEUMOTÓRAX A TENSIÓN: Descompresión inmediata por punción con aguja.
- NEUMOTÓRAX ABIERTO: Aplicar parche de tres puntas, observe evolución hacia neumotórax a tensión.
No se recomienda asistir la ventilación con mascarilla y ambú durante el traslado por el riesgo de aspiración asociado. Este método de ventilación debe reservarse para situaciones en que las demás técnicas fracasen. No inmovilizar el tórax con vendajes.
C: Circulación Evaluar y reponer pérdidas de volumen: 2 Vías venosas de grueso calibre o aporte de volumen (suero fisiológico) según condición clínica o considerar criterio de hipotensión permisiva (objetivo terapéutico: aparición de pulso radial), excepto en TEC y ancianos. Controlar hemorragias externas con compresión directa. Ante sospecha de TAPONAMIENTO CARDIACO: considere Pericardiocentesis sólo como medida de salvataje en paciente agónico.
No usar soluciones hipotónicas (ringer lactato, isotónico) o glucosadas.
No usar torniquetes salvo en amputaciones traumáticas. No usar vías centrales. No usar instrumental para detener hemorragias en lesiones sangrantes.
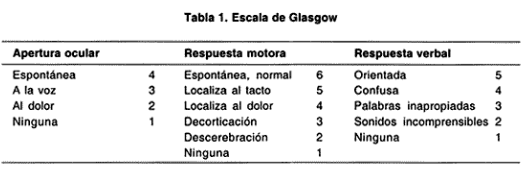
D: Déficit neurológico: Determinar nivel de conciencia mediante escala de Glasgow (GCS). Evaluar tamaño y respuesta pupilar. Prevención de isquemia/aumento de presión intracraneana: No hiperventilar. No utilizar soluciones con glucosa ni hipotónicas.
E: Exposición y examen Exponer tórax, abdomen y extremidades (no es primario, ni necesario siempre). Remover prendas que comprimen u oculten sitios lesionados o sangrantes, ropa mojada o que contenga potenciales contaminantes. Prevenir hipotermia (cristaloides tibios, calefacción ambiental, abrigo).
MANEJO HOSPITALARIO: ABCDE INTRAHOSPITALARIO
A: Vía aérea con protección cervical. Son aplicables las mismas recomendaciones del período prehospitalario. Recordar que NO DEBEN USARSE relajantes musculares en escenarios en que no hay seguridad sobre la posibilidad de intubar al paciente (preservar ventilación espontánea).
B: Ventilación: En caso de neumotórax a tensión realizar pleurotomía.
C: Circulación: Mantener accesos vasculares: venas periféricas, denudación, intraóseo (adultos y niños). Aportar cristaloides (SF). No existe evidencia que permita recomendar el uso rutinario de coloides almidones en reemplazo de las soluciones cristaloides. Transfusión de GR según necesidad. En esta etapa el uso de vías centrales debe quedar restringido a la falta de vías periféricas adecuadas, y con dispositivos que permitan aporte rápido de volumen. Ante sospecha de taponamiento cardiaco: toracotomía de reanimación en heridas penetrantes y paro presenciado, Ecofast y Pericardiocentesis. Control de hemorragias: Estabilización pélvica transitoria (sábanas, fajas). No trasladar –dentro del hospital- pacientes inestables. Intervenciones no recomendadas en la reanimación inicial intrahospitalaria: Albúmina, Otros hemoderivados: plasma fresco, crioprecipitados, plaquetas, Bicarbonato de Na, Drogas vasoactivas.
D: Déficit neurológico Manejo de TEC según guía clínica específica. El collar cervical debe mantenerse hasta haber descartado una lesión espinal, clínica o radiológicamente. Para evitar el riesgo de úlceras por presión, la tabla espinal debe reservarse para los traslados, y retirarse apenas el paciente pueda ser traspasado a una cama dura (con tabla bajo el colchón) o a una mesa quirúrgica. Una vez retirada la tabla espinal la movilización del paciente debe hacerse «en block».
E: Exposición y examen Prevención hipotermia: Tº box reanimación (22º), Calentador de soluciones y calefactor de pacientes («arturito»). Medición de Tº central (>36). Exponer completamente para examinar y volver a cubrir. No trasladar a pacientes descubiertos a otras dependencias del hospital (evitar enfriamiento). Estudio de imágenes: Rx de tórax AP, Rx columna cervical lateral, Rx pelvis. Ecofast , Realizar tacto rectal, instalar sonda Foley y sonda gástrica.
Si el paciente se mantiene inestable y se ha descartado shock no hemorrágico: CIRUGÍA.
Si el paciente se estabiliza: evaluación secundaria para detectar lesiones específicas. Manejo médico: Medidas generales de los politraumatizados Deben ser tratados en unidades de paciente crítico con capacidad para prevenir y tratar las múltiples complicaciones potenciales del trauma. Deben recibir precozmente nutrición, de preferencia por vía enteral (por menor morbilidad asociada, facilidad de uso y bajo costo), con fórmulas adaptadas a pacientes críticos. En caso de no poder acceder al tubo digestivo, o en caso de que éste no esté funcional (ej. íleo, inestabilidad hemodinámica, dosis significativas de drogas vasoactivas, obstrucción intestinal, fístulas altas o isquemia intestinal) se utilizará la vía parenteral idealmente 48 hrs después del ingreso. Se recomienda realizar medición de presión intraabdominal (PIA) en pacientes con trauma abdominal extenso. Uso rutinario preventivo de heparina de bajo peso molecular en pacientes con al menos un factor de riesgo de TVP/TEP, siempre que no exista sangramiento activo o alto riesgo de hemorragia. En caso de contraindicación para el uso de heparina se recomienda utilizar profilaxis mecánica con compresión neumática intermitente o medias de compresión graduada. Los pacientes deben recibir profilaxis antitetánica según indicaciones de normas Ministeriales sobre la materia. Se debe realizar profilaxis antibiótica en todos los casos indicados, con esquema adecuado al tipo de lesión. Pacientes sometidos a pleurotomía y cirugía torácica en general, trauma abdominal penetrante y cirugía abdominal en general, toda cirugía contaminada, cirugía vascular y fracturas expuestas. El manejo quirúrgico va a depender del lugar de la lesión y debe ser realizado por cirujanos debidamente capacitados.
TRAUMA RAQUIMEDULAR:
Rx de columna (AP, lateral, y transoral en el caso de columna cervical) en todo paciente PT que cumpla al menos uno de los siguientes criterios: GCS <15, evidencia de intoxicación, déficit neurológico, dolor espontáneo a nivel espinal o sensibilidad a la palpación, una o más lesiones dolorosas distractivas (por ejemplo, fractura de hueso largo), parestesias transitorias, dolor radicular, retención urinaria. TAC en todo paciente: con lesiones a la Rx y cuando las Rx no permiten una visualización adecuada de la unión craneocervical o la unión cervicodorsal. Cada vez que se realiza TAC cerebral en pacientes con TEC se recomienda incluir en el examen imágenes de C1-C2. En los pacientes con déficit neurológico atribuible a lesión medular pero con Rx y TAC negativos debe realizarse RNM de columna. Los pacientes con lesión medular deben ser sometidos a cuidado intensivo con monitoreo estricto de estado hemodinámico y función respiratoria, evitando o corrigiendo la hipotensión asociada a la lesión. Metilprednisolona: debe utilizarse en bolo IV de 30 mg/kg durante 15 min dentro de las 8 hrs siguientes a una lesión espinal cerrada, seguida 45 min después por una infusión de 5.4 mg/kg/hr por 23 hrs. No está indicada en pacientes con compromiso de cola de caballo o lesiones de raíces (en general lesiones bajo L2), ni tampoco en pacientes con más de 8 hrs de evolución desde el momento del trauma.
PACIENTE PEDIÁTRICO
Sospecha: PAS menor de 70 mmhg + edad x2, dificultad respiratoria, Glasgow < 13, Tórax Volante, dos o más fracturas de huesos largos, herida penetrante en cabeza, cuello, dorso, ingle, trauma combinado con quemaduras, signos clínicos sugerentes de quemadura de vía aérea, amputación proximal a la muñeca o tobillo, parálisis de cualquier extremidad, marca de cinturón de seguridad. De acuerdo al mecanismo; si la extricación desde el vehículo dura más de 20 min o es dificultosa, muerte de cualquier ocupante del vehículo, eyección de paciente de vehículo cerrado, caída mayor a 1 vez la altura del paciente, impacto a gran velocidad, impactos con gran descarga de energía, impacto (habitualmente cefálico en niños) en ausencia de uso de cinturón de seguridad y caída en bicicleta. Factores agravantes: < 12 años, embarazo, patología grave preexistente, condiciones medioambientales extremas, sospecha de maltrato, discordancia entre historia y lesione, más de una versión, fracturas de huesos largos en lactantes, fractura de calota de más de 1 sutura y sospecha clínica de gravedad considerando los hallazgos físicos y cinemática del trauma.

REANIMACIÓN INICIAL: ABCDE PREHOSPITALARIO
A: Vía aérea con protección cervical Inmovilización manual de la columna cervical. La maniobra de elección para permeabilizar la vía aérea es la tracción mandibular. De no ser eficiente, debe utilizarse el levantamiento del mentón. La inserción de la cánula orofaríngea en niños debe ser siempre en paciente inconsciente y en forma directa. No se recomienda la intubación endotraqueal en niños en el escenario prehospitalario, a menos que lo hagan personas expertas. En este caso, NO SE RECOMIENDA EL USO DE SUCCINILCOLINA EN NIÑOS. No debe utilizarse combitubo. El uso de máscara laríngea está supeditado a la experiencia del operador. En la inmovilización con tabla espinal de preescolares, se debe considerar el uso de tablas pediátricas especiales o en su defecto, se aconseja la colocación de una toalla bajo los hombros a fin de mantener la alineación de la columna cervical.
B: Ventilación Evaluar: MES (mirar, escuchar y sentir), auscultar ruidos pulmonares, buscando asimetrías, apoyar la ventilación si se requiere y entregar siempre oxígeno al 100%. Paciente con ventilación espontánea y adecuada: permeabilizar vía aérea, colocar cánula mayo si está inconsciente y dar oxígeno por mascarilla de alto flujo a 15 lts x ́. Paciente con ventilación espontánea ineficiente o en apnea: permeabilizar vía aérea, colocar cánula Mayo si está inconsciente, apoyar la ventilación con bolsa – máscara con reservorio, oxígeno al 100%. La ventilación por bolsa-mascarilla en los niños es un medio eficiente de ventilación. Por lo tanto, durante la reanimación se puede ventilar a una frecuencia de 8 – 10 por minuto (1 ventilación cada 6 a 8 segundos). El 50% de los pacientes pediátricos politraumatizados cursan con TEC. No se recomienda la hiperventilación en estos pacientes, salvo que haya signos de enclavamiento. En los lactantes, el diafragma se encuentra horizontalizado y su excursión se encuentra muy afectada por el estómago. Se recomienda empleo precoz de una sonda nasogástrica para descomprimir y así favorecer la ventilación. Neumotórax a tensión: drenaje con aguja en el 2° EI infraclavicular. Tórax abierto (defecto pared > 2/3 diámetros de carina): Sellar en 3 partes.
C: Circulación Se debe evaluar en forma secuencial: pulsos centrales y periféricos, llene capilar, temperatura de la piel, sudoración, conciencia, idealmente uso de PA no invasiva, oxímetro de pulso y trazado ECG. Se debe intentar colocar dos vías venosas periféricas con un máximo de 3 intentos o 90 segundos, de lo contrario se recomienda el uso de osteoclisis a nivel tibial proximal (elección antes de 8 años), o tibial distal (elección en mayores de 8 años). En pacientes pediátricos, dada la alta incidencia de TEC, se recomienda la reanimación con soluciones cristaloides isotónicas: solución fisiológica, en bolos de 20 cc/Kg. Los mecanismos fisiológicos de compensación del shock en el niño, son mucho más eficientes que en el adulto, lo que hace que la hipotensión sea un síntoma tardío y aparezca cuando ha ocurrido una pérdida del 35 – 40% de la volemia. Por lo tanto, la reanimación con fluidos debe ser generosa y agresiva. Junto con el aporte de cristaloides, se recomienda controlar el sangrado con compresión directa de las heridas. No se recomienda el uso de pantalones neumáticos antishock ni de torniquetes. Prevenir la hipotermia: aporte de soluciones previamente tibias, mantener el abrigo. No se recomienda la hipotensión permisiva en niños. Aunque infrecuente, hemorragias cerebrales masivas y cefalohematomas, pueden ser causa de hipotensión en el lactante. En estos pacientes se debe considerar siempre la posibilidad de Síndrome de Niño Maltratado. No se recomienda: Usar soluciones hipotónicas (ringer lactato) o glucosadas, usar torniquetes salvo en amputaciones traumáticas, usar vías centrales, usar instrumental para detener hemorragias en lesiones sangrantes (excepto en lesiones de cuero cabelludo). Frente a sospecha de taponamiento cardíaco, la pericardiocentesis solo será considerada como medida de salvataje en el paciente agónico.
D: Déficit Neurológico La evaluación neurológica debe ser secuencial: Glasgow (pre y post reanimación), tamaño y respuesta pupilar a la luz y signos de focalización. El paciente politraumatizado pediátrico debe ser considerado como un paciente con TEC y tratado como tal. Frente a Glasgow < 8, signos de focalización en el examen neurológico, TEC abierto o fracturas craneales, el paciente debe ser trasladado a un centro que cuente con TAC y Neurocirujano las 24 horas (ver guía específica). La hipotensión y la hipoxia son los principales causantes de daño neurológico secundario. Ambos deben ser evitados activamente.
E: Exposición Antes de cualquier intervención, es indispensable retirar al paciente de la zona de riesgo, por ejemplo, de sustancias tóxicas o de descargas eléctricas. La exposición en el prehospitalario debe incluir siempre tórax y abdomen. Deben ser expuestas las lesiones y no siempre debe retirarse la ropa. Al tener los niños una mayor superficie corporal en relación a su masa, son candidatos a mayor pérdida de calor. La hipotermia puede agravar el shock y debe ser evitada. Es importante retirar las ropas mojadas o aquella que oculten lesiones sangrantes. En estos casos es indispensable cubrir posteriormente con frazadas para el traslado.
MANEJO INTRAHOSPITALARIO: ABCDE
Frente a un paciente politraumatizado pediátrico grave, se recomienda la participación del intensivista.
A: Vía aérea con protección cervical, Inmovilización de la columna cervical debe ser manual.
- a. Paciente con TET: evaluar desplazamiento y/o obstrucción del TET, mantener ventilación con bolsa con reservorio con oxígeno al 100%.
- b. Paciente con ventilación espontánea y adecuada: permeabilizar vía aérea, colocar cánula mayo si está inconsciente, dar oxígeno por mascarilla de alto flujo a 15 lts x ́.
- c. Paciente con ventilación espontánea ineficiente o en apnea: permeabilizar vía aérea, apoyar la ventilación con bolsa–máscara con reservorio, oxígeno al 100%, proceder a intubación endotraqueal con secuencia rápida.
La intubación nasotraqueal a ciegas en los niños está contraindicada, porque no existe alineación entre la nasofaringe y la vía aérea. El método de elección para asegurar la vía aérea pediátrica es la intubación orotraqueal, bajo visión directa. Si se logra una ventilación efectiva con bolsa-mascarilla o con máscara laríngea, la intubación podrá diferirse hasta la llegada de una persona con experiencia en vía aérea pediátrica. Hasta los 8 años de edad, se utilizan de preferencia tubos endotraqueales sin cuff.
Considerar: cricotiroidotomía. La cricotiroidotomía quirúrgica no se recomienda en menores de 8 años, dado lo estrecho de su vía aérea. La opción en estos casos es la traqueostomía. En caso de que se sospeche una disrupción de laringe o tráquea (enfisema subcutáneo, estridor, ronquera), se debe preferentemente mantener ventilación espontánea con máscara de alto flujo, evitar la ventilación a presión positiva y derivar a pabellón para intubación en condiciones apropiadas (ej. con fibrobroncoscopía). No se debe plantear cricotiroidotomía, ya que puede agravar estas lesiones.
B: Ventilación En pacientes ventilando en forma espontánea y adecuada mantener mascarilla con oxígeno. En el paciente con vía aérea artificial, mantener al ventilación con bolsa y reservorio con 100% FIO2. La ventilación debe ser la suficiente que expanda el tórax.
El niño tiene el mediastino muy móvil, y la ocupación del espacio pleural puede causar alteraciones hemodinámicas importantes, debutando como shock refractario.
- a. Neumotórax a tensión: si no viene drenado, descompresión de urgencia en 2° EI infraclavicular. No hacer Rx tórax. Tratamiento definitivo: colocación de drenaje pleural en 5° EIC en línea axilar media.
- b. Tórax abierto: oclusión de la herida en tres partes, colocación de drenaje pleural lejos de la herida y Toracotomía.
- c. Tórax volante: 2 o más fracturas en 2 o más partes, intubación y ventilación a presión positiva (contusión pulmonar subyacente).
- d. Hemotórax: Difícil evaluar cuantía por Rx. Drenar siempre.
Cuidado con la ruptura diafragmática, más frecuente en niños. Si se drena > 16 ml/Kg o > 2 ml/Kg/h, toracotomía. El tórax del niño es sumamente flexible, lo que hace que sea muy infrecuente la presencia de fracturas costales. Si estas están presentes, significa un impacto de alta energía y probable contusión pulmonar. Se recomienda considerar intubación y ventilación a presión positiva. La contusión miocárdica es infrecuente. De presentarse arritmias, se deben tomar enzimas cardíacas basales, iniciar antiarrítmico según trazado.
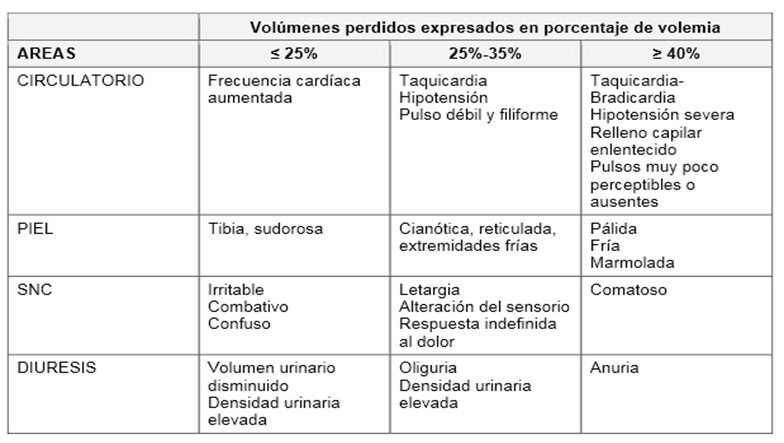
C: Circulación y Control de Hemorragias Idealmente se debe contar con 2 vías periféricas de grueso calibre. En caso de no ser posible, la elección será el uso de osteoclisis, en el número que se requiera. Dada la facilidad propia de los niños para perder calor, las soluciones a utilizar deben ser precalentadas en el microondas a 40°. No se deben calentar hemoderivados, coloides ni soluciones con glucosa. Se debe controlar hemoglucotest al ingreso a todo lactante. Si es menor de 45 mgr% se recomienda administrar solución glucosada 10% 2 ml/kg en bolo. La volemia en el niño equivale a 80 cc/Kg. Los mecanismos de compensación están mejor desarrollados en el niño lo que determina que los síntomas clínicos sean menores a igual pérdida de volumen que un adulto.
Esto se grafica así: La reanimación inicial debe realizarse con soluciones idealmente isotónicas o hipertónicas, dada la alta incidencia de TEC y la menor incidencia de acidosis hiperclorémica en niños. Se recomiendan: Solución fisiológica 20 cc/Kg, o Solución hipertónica NaCl 3% 4 cc/Kg. La velocidad de infusión de los bolos depende del grado de shock con el que llega el paciente: a. Shock leve a moderado (25-30% perdidas sanguínea): 5 – 10 minutos b. Shock grave o exanguinación (> 35%): a chorro o en bolos con jeringa En el paciente hemodinámicamente inestable está indicado realizar Eco FAST para precisar el origen de la hemorragia. El paciente con shock hemorrágico que no logra ser reanimado a pesar de un aporte de 60 cc/Kg (entre 15 – 30 minutos) es candidato a recibir una transfusión de glóbulos rojos. Si pese a esto, se mantienen los signos de shock y se ha descartado shock distributivo y cardiogénico, el paciente es de resorte quirúrgico y deberá ingresar a pabellón para tratamiento, preferentemente según resultados del Eco FAST (para laparotomía, toracotomía o fijación de fracturas de gran sangrado, por ej. pelvis, fémur).
La suplementación de otros hemoderivados estará determinada por el volumen utilizado en la reanimación:
- a. Glóbulos rojos: 10 cc/Kg (después de 1 volemia). En caso de desconocerse el grupo del paciente se indicará O Rh (-)
- b. Plasma fresco: 10 cc/Kg (después de 1 y ½ volemia) En caso de desconocerse grupo sanguíneo del paciente, se indicará plasma AB Rh (-)
- c. Plaquetas: 1 Unidad c/ 7 Kg (en presencia de CID, generalmente después de 2 volemias)
- d. Crioprecipitado : 1 Unidad c/ 10 Kg (en presencia de CID, generalmente después de 2 volemias).
Otras intervenciones que pueden ser necesarias en la reanimación inicial en urgencia son:
- a. Toracotomía de reanimación: paro cardíaco presenciado en paciente con trauma de tórax penetrante.
- b. Sospecha de taponamiento cardíaco: en paciente estable: ecocardiograma, y si existe duda (existen falsos negativos con ECO) ventana pericárdica. En paciente inestable: toracotomía de emergencia o pericardiocentesis previo a traslado a pabellón.
- c. Estabilización pélvica transitoria: trauma de pelvis, con sábanas y fajas, con tutor externo, idealmente clamp de Gantz.
No se recomienda: uso de vías venosas centrales, enviar a exámenes a pacientes inestables, uso de albúmina y soluciones glucosadas en la reanimación, bicarbonato de Na, vasoactivos, lavado Peritoneal diagnóstico (reservado sólo a pacientes inestables que van a pabellón para un procedimiento neuroquirúrgico o extraabdominal de urgencia, en los que no existe opción de realizar estudio de imágenes previo a la cirugía).
D: Déficit Neurológico El mini examen neurológico en la Urgencia, debe contener además un Glasgow, recordando que el que tiene valor pronóstico es aquel realizado una vez se logra recuperar del shock. En niños existe una Escala de Glasgow Modificada para lactantes.

En pacientes con hemodinamia inestable, se recomienda el uso de soluciones hipertónicas en la reanimación inicial, en vez del uso de manitol. NaCl 3% = 4 cc /Kg El trauma raquimedular es infrecuente en niños y corresponde a sólo un 5% de los traumas raquimedulares. Sin embargo se presenta una entidad propia llamada SCIWORA y que corresponde a daño cervical sin lesión ósea aparente. Esto se produciría por la laxitud de los ligamentos en el esqueleto infantil, que permite alargamiento y ruptura de microfibrillas de los axones neuronales por mecanismos de elongación sin que exista necesariamente compromiso óseo. Por lo anterior, en todo paciente en que el mecanismo de lesión lo justifique (expelido del auto, elongación y/o rotaciones axiales), la inmovilización cervical debe ser mantenida a pesar de que el estudio radiológico resulte negativo.
E: Exposición La pérdida de calor es frecuente y rápida en los niños. Es importante monitorizar y controlar esto con. La colocación de sonda foley es prioritaria para evaluar la evolución de la reanimación. Sin embargo el tacto rectal en niños no tiene gran rendimiento para detectar ascenso prostático y no se usa de regla en lactantes y preescolares. Por lo tanto, ante la sospecha de trauma uretral (equimosis, sangramiento uretral, lesiones del periné, etc), se indicará cistostomía por punción. En caso de que no se haya colocado antes, es importante colocar sonda orogástrica. Esta eventualmente se cambiará por una sonda nasogástrica una vez se haya descartado fractura de base de cráneo. Es en este momento en que se solicitarán las radiografías de urgencia de: tórax, columna cervical lateral, pelvis, eventualmente de miembros fracturados. ECO fast (en caso de no haberse solicitado previamente).
El paciente una vez estabilizado según esquema ABCD, debe ser reevaluado: Asegurar normalización de sus parámetros vitales. Tubos y sondas permeables y funcionando. Alineación de fracturas con preservación del pulso. Al completarse la reanimación y estabilización de urgencia, el paciente tiene dos posibles destinos: Pabellón: para cirugía de estabilización y control de daños UPC pediátrica El paciente politraumatizado grave, ESTABLE, idealmente debiera completar su estudio con un TAC helicoidal de multicorte, estudiando la zona afectada y según los siguientes criterios:
- i. TAC Cerebro: TEC, Politrauma en el < de 2 años, Sospecha de fractura de cráneo, Paciente en el que no se podrá evaluar el Glasgow por anestesia o medicamentos, Trauma severo de otro sistema que requiera ventilación mecánica prolongada.
- ii. TAC columna cervical: TEC grave, déficit neurológico, Rx de columna alterada, fractura de costillas 1-3, sospecha de fractura de columna, caída de altura, Retención urinaria.
- iii. TAC tórax: Fracturas costales, Hemotórax, Ensanchamiento mediastínico, Ruptura diafragmática.
- iv. TAC abdomen y pelvis: Trauma abdominal v. TAC de pelvis: Fractura pélvica compleja.
TRAUMA RAQUIMEDULAR
En niños la incidencia de trauma raquimedular es baja, sin embargo debe tenerse presente la posibilidad de lesión inestable desde el sitio mismo del rescate (presencia de paraplejia o tetraplejia). Se debe tener presente la posibilidad de lesión con estudio de imágenes negativo en los menores de 8 años (SCIWORA). Se recomienda realizar tamizaje de lesiones toracolumbares en pacientes con caída de altura, con dolor abdominal o politrauma con compromiso de conciencia, especialmente en < 4 años (en los que la clínica tiene baja sensibilidad). Buscar síntomas y signos de lesión raquimedular: Dolor cervical, Aumento de volumen cervical, Rx con aumento de partes blandas retrofaríngeo, Retención urinaria, Flaccidez de extremidades sup y/o inferiores. El manejo definitivo de las lesiones de columna debe ser resuelto por un neurocirujano o traumatólogo debidamente capacitado.

