Garantías
Garantía de acceso: Todo beneficiario
- Con confirmación diagnóstica por especialista, tendrá acceso a tratamiento
- En tratamiento, tendrá acceso a continuarlo
Garantía de oportunidad: Tratamiento
- Inicio dentro de 24 horas desde la confirmación diagnóstica
- Hospitalización: Dentro de 24 horas desde la indicación médica
Objetivo guía
La presente guía es una referencia para la atención de personas de 15 años o más con sospecha y/o diagnóstico de trastorno bipolar. En este contexto, tiene por objetivos:
- Entregar recomendaciones a equipos, de nivel primario y de especialidad, respecto a la sospecha y derivación oportuna del trastorno bipolar
- Entregar orientaciones para el diagnóstico y tratamiento oportuno de las personas con trastorno bipolar y reducir así sus complicaciones
- Favorecer el uso racional de recursos mediante recomendaciones de intervenciones costo-efectivas para el tratamiento de personas con trastorno bipolar
RECOMENDACIONES
Introducción: El trastorno bipolar es una enfermedad mental grave, caracterizada por un estado de ánimo fluctuante entre dos polos opuestos: la manía/hipomanía y la depresión. Es una enfermedad crónica, con un curso fásico y recurrente, que limita la funcionalidad del paciente, implica una enorme carga socioeconómica y está asociada a una alta morbilidad y mortalidad si ésta no es tratada. En el DSM IV (TR) se distinguen 4 condiciones;
- Trastorno Bipolar tipo I: requiere la presencia de al menos un episodio maníaco, con o sin historia previa de un episodio depresivo mayor.
- Trastorno Bipolar tipo II: requiere la presencia de al menos un episodio hipomaníaco, con una historia de al menos un episodio depresivo mayor previo. No debe haber historia de episodios maníacos o mixtos, debido a que la presencia de estos es determinante de un diagnóstico de trastorno bipolar tipo I.
- Ciclotimia: trastorno fluctuante, crónico, con numerosos síntomas hipomaníacos y depresivos leves. Ambos tipos de síntomas, hipomaníacos y depresivos, no son suficientes en intensidad, persistencia o duración para encontrar los criterios completos de un episodio depresivo mayor o un episodio maníaco. El trastorno ciclotímico usualmente es crónico, hasta el 50% de los pacientes subsecuentemente desarrollarán un trastorno bipolar tipo I o II.
- Trastorno Bipolar No Especificado (NOS): categoría diagnóstica residual para trastornos con elementos bipolares que no cumplen los criterios para trastorno bipolar tipo I, II o ciclotimia.
Se estima que a nivel mundial el trastorno bipolar presenta una prevalencia de 2,4% para el espectro bipolar, 0,6% para el trastorno bipolar I y 0,4% para el trastorno bipolar II. Estudios nacionales muestran una prevalencia de vida para el trastorno bipolar de 2,2% (Mujeres: 2,5% y Hombres: 1,8%). La Organización Mundial de la Salud (OMS) considera el trastorno bipolar como la sexta causa de AVISA entre las personas de 15 a 44 años. La edad promedio del diagnóstico es a los 21 años, para el trastorno bipolar I es 18,4 años y para el trastorno bipolar II es 20 años con un intervalo entre 5 a 10 años desde la edad de inicio de los síntomas al inicio del tratamiento. El comienzo temprano de la enfermedad se asocia con género femenino, mayor número de síntomas psicóticos a lo largo del curso clínico, mayor comorbilidad global y un período más prolongado desde el primer episodio hasta el diagnóstico y tratamiento adecuado. El curso clínico del trastorno bipolar I habitualmente presenta recaídas y remisiones, a menudo alternando entre episodios de depresión y manías. El 90% de los pacientes que presentan un episodio de manía tendrán otro dentro de 5 años. El 90% de los pacientes con trastorno bipolar tendrán al menos una hospitalización psiquiátrica. La evolución del trastorno bipolar tiende a la cronicidad, a lo largo de la vida los pacientes se encontrarán sintomáticos aproximadamente la mitad del tiempo, aunque la mayor parte de este tiempo en condiciones subsindromáticas. Del tiempo que estarán sintomáticos, los síntomas depresivos serán 3 veces más frecuentes que los maníacos en pacientes con trastorno bipolar I y casi 40 veces más frecuentes en pacientes con trastorno bipolar II. Los episodios de hipomanía pueden alterar en menor grado el funcionamiento de los pacientes respecto a los episodios de manía, por lo que las alteraciones del funcionamiento en los pacientes con trastorno bipolar II se encuentran estrechamente asociados a la severidad de los episodios depresivos. El curso del trastorno bipolar se encuentra influenciado por la alta tasa de comorbilidad con trastorno por abuso de alcohol y sustancias. Los acontecimientos ambientales adversos pueden incidir en la aparición y posterior recaída del trastorno bipolar. La comorbilidad psiquiátrica del trastorno bipolar es alta con trastornos de ansiedad y abuso de sustancias. Aproximadamente el 50% de los pacientes con trastorno bipolar tiene historia de abuso/dependencia de alcohol. Por otro lado, se ha detectado un riesgo aumentado entre los pacientes con trastorno bipolar de presentar hipertensión arterial, obesidad, tabaquismo, enfermedades pulmonares, etc. Y, un aumento de la mortalidad por enfermedades cardiovasculares, respiratorias e infecciosas. Entre el 25 al 50% de los pacientes con trastorno bipolar tienen un intento de suicidio al menos en la vida y del 7 al 15% mueren por suicidio, determinándose que tienen quince veces mayor probabilidad de morir por esta causa. Entre los factores de riesgos de la conducta suicida en trastorno bipolar, cabe destacar: historia personal o familiar de conducta suicida, severidad y número de los episodios depresivos, abuso de alcohol o sustancias, nivel de impulsividad o agresión y temprana edad de comienzo de la enfermedad. Alcance de la guía Las recomendaciones están orientadas al tratamiento de hombres y mujeres de 15 años y más con diagnóstico de trastorno bipolar, realizado por psiquiatra adulto o de la infancia y adolescencia, según corresponda. No se ha abordado el manejo de las mujeres con trastorno bipolar durante el embarazo y lactancia. Prevención primaria, tamizaje y sospecha diagnóstica Factores de Riesgo: Antecedentes de familiar con TAB: el riesgo aproximado de parientes con trastorno bipolar varía entre 40 a 70% en gemelos monocigoticos, entre un 5 a 10% para parientes de primer grado, comparado con las cifras de 0,5 a 1,5 % entre los no familiares. Además, los hijos de un padre con trastorno bipolar tienen más del doble de riesgo de desarrollar alguna forma de psicopatología. Notablemente el riesgo de depresión unipolar en miembros de la familia de pacientes con trastorno bipolar, es elevado e incluso más alto que el riesgo de trastorno bipolar. El riesgo de presentar trastorno bipolar también se encuentra aumentado en parientes de primer grado que presentan esquizofrenia. Los factores ambientales estarían involucrados en la manifestación y progresión de la enfermedad. Se han propuesto como posibles influencias ambientales: complicaciones obstétricas, infecciones virales intrauterinas, anormalidades del neurodesarrollo en la infancia, estilos de paternidad/apego, trauma psicosocial y uso de drogas alucinógenas. Los estresores psicosociales más tardíos frecuentemente actúan como gatillantes ambientales para episodios anímicos afectando el curso de la enfermedad. Cuando el inicio del trastorno bipolar ocurre después de los 40 años usualmente es secundario a una condición médica, neurológica o al efecto de medicamentos, particularmente antidepresivos y esteroides. Una excepción, es para aquellos pacientes con depresión recurrente que experimentan su primer episodio de manía después de los 40 años. Elementos a considerar en el desarrollo del trastorno bipolar son: inicio precoz de depresión (antes de los 25 años), episodios de conductas agresivas, episodios de alucinaciones en contexto de variaciones anímicas, episodios de exaltación coincidentes con el uso de antidepresivos y episodios de estados de ánimo fluctuante. Los trastornos de ansiedad, trastorno oposicionista desafiante y trastornos de la conducta podrían ser potentes predictores del trastorno bipolar en niños y adolescentes. Otras condiciones asociadas son: trastorno ansioso en la adolescencia, trastorno depresivo en la adolescencia, diagnóstico de déficit atencional con hiperactividad, trastornos en el desarrollo de la personalidad o los trastornos conductuales infanto juveniles e historia de abuso de drogas o alcohol en la adolescencia. Sospecha Diagnóstica A lo largo de la vida, los pacientes con trastorno bipolar experimentarán más episodios depresivos y vivirán más períodos en fase depresiva (tanto en episodios umbrales como con síntomas subsindromales) que episodios maníacos o hipomaníacos, además consultarán con mayor frecuencia al psiquiatra (u otro médico) por depresión que por manía. Debido a esto, los pacientes que presentan criterios para trastorno depresivo mayor requieren ser evaluados e indagar la presencia de síntomas actuales o pasados de manía, hipomanía o mixtos. Se debe incluir el reporte de terceros, como por ejemplo algún familiar responsable, para determinar si la persona presenta o ha presentado síntomas característicos de manía, hipomanía o elementos mixtos durante los episodios depresivos. Sospechar trastorno bipolar en consultantes adultos, si existe: historia personal de manía o hipomanía, historia familiar de trastorno del ánimo, trastorno depresivo antes de los 25 años, trastorno depresivos con síntomas psicóticos, episodios depresivos recurrentes y/o resistentes a tratamiento y/o viraje anímico secundario al uso de estimulantes o antidepresivos. Sospechar trastorno bipolar en consultantes adolescentes si existe: historia personal de manía o hipomanía, historia familiar de trastorno del ánimo, trastorno depresivos con síntomas psicóticos, episodios depresivos recurrentes y/o resistentes a tratamiento, viraje anímico secundario al uso de estimulantes o antidepresivos, presentación episódica de síntomas aparentemente similares al trastorno por déficit atencional con hiperactividad (TDAH), alteraciones conductuales graves, presentación de síntomas ansiosos recurrentes, irritabilidad, episodios de autoagresiones o intentos de suicidio. Instrumentos de Tamizaje Para un adecuado diagnóstico, el Gold Standard es la evaluación clínica. En todo paciente con depresión, se debe indagar sobre historia de manía, hipomanía, antecedentes familiares de trastorno bipolar, recomendándose frente a la presencia de estos, utilizar un instrumento de tamizaje como el MDQ (Mood Disorder Questionnaire). En ocasiones, los pacientes pueden experimentar los episodios de exaltación del ánimo de forma placentera o egosintónica y no considerarlos una condición anormal. También puede que no sean capaces de recordarlos o diferenciarlos de la normalidad. Esto explica que en la mayoría de las oportunidades, los pacientes con trastorno bipolar consultan principalmente en presencia de episodios depresivos. Se sugiere aplicar el MDQ a paciente con depresión y algún factor de riesgo; antecedente de depresión recurrente (más de tres episodios), edad de inicio menor a 25 años y la presencia de antecedentes familiares de trastorno bipolar. Aquellos consultantes que tengan un MDQ (+) (mayor o igual a 7) debieran ser derivados a la atención especializada para confirmar el diagnóstico. El Mood Disorder Questionnaire (MDQ) es un cuestionario autoaplicado, fácil y rápido de puntuar por el médico, enfermera o cualquier miembro del personal de salud entrenado para ello. El MDQ explora la presencia de síntomas de manía o hipomanía a lo largo de la historia de vida del paciente, mediante 13 preguntas dicotómicas (SI/NO) derivadas tanto de los criterios DSM-IV como de la experiencia clínica. El MDQ presenta una sensibilidad de 0.72 y especificidad de 0.90.
Confirmación Diagnóstica
Se debe realizar diagnóstico según criterios CIE-10 o DSM IV y consignar diagnóstico de trastorno bipolar según criterios CIE-10. Es relevante destacar que los criterios DSM IV debiesen ser utilizados hasta la entrada en vigencia de los criterios DSM-5, luego delo cual se recomienda utilizar estos últimos y los criterios CIE-10. Ciertas características del episodio depresivo pueden ser sugerentes de trastorno bipolar, lo que eleva el grado de sospecha, es relevante considerar los siguientes elementos : i) presencia de síntomas atípicos de depresión (hipersomnia o hiperfagia), ii) alteraciones notables en la psicomotilidad, iii) síntomas psicóticos o culpa patológica, iv) historia familiar de trastorno bipolar, v) curso de la enfermedad (aparición temprana, períodos cortos de duración de los episodios y gran número de estos), e vi) historia y respuesta a tratamientos recibidos (respuesta inusualmente rápida a los antidepresivos o no respuesta a 3 o más antidepresivos). Síntomas y Signos de Manía:
- Aumento de la energía, actividad e inquietud.
- Ánimo excesivo o eufórico.
- Irritabilidad extrema.
- Verborrea, pensamiento acelerado, baja capacidad de concentración.
- Menor necesidad de dormir.
- Creencias irreales en habilidades o poderes especiales.
- Juicio pobre, aumento del impulso sexual, conductas agresivas o provocativas.
- Abuso de drogas, en particular cocaína, alcohol.
Síntomas y Signos de Depresión:
- Tristeza, ansiedad o sentimiento de vacío.
- Sentimientos de desesperanza o pesimismo.
- Pérdida del interés por las actividades placenteras.
- Disminución de la energía o fatiga.
- Dificultad en la concentración, para recordar o tomar decisiones.
- Inquietud o irritabilidad.
- Insomnio o hipersomnia.
- Pensamientos/ideas de muerte o intentos suicidas.
La confirmación diagnóstica debe ser realizada por psiquiatra adulto o infanto-adolescente según corresponda. Para la confirmación diagnóstica realizar una completa evaluación clínica, que incluya: anamnesis, examen físico y exámenes de laboratorio, EEG y/o imágenes según corresponda Debiese determinarse la presencia de comorbilidad psiquiátrica. Condiciones comórbidas comunes incluyen abuso de sustancias, trastornos por ansiedad, déficit atencional, trastornos alimentarios, trastorno de personalidad cluster B (especialmente limítrofe). Tanto en episodio depresivo como maníaco/hipomaníaco los pacientes pueden tener apariencia normal, sin embargo, mientras más severo sea el episodio, es más probable que la apariencia se encuentre afectada. Los pacientes deprimidos pueden mostrar disminución en el autocuidado, en contraste pacientes con manía pueden vestirse llamativamente o en forma provocativa. Durante los episodios de manía, los pacientes pueden aparecer inadecuados en distancia social o francamente provocativos. También pueden presentarse irritables o poco cooperadores, presentar agitación psicomotora e intranquilidad. Durante los episodios depresivos puede observarse enlentecimiento motor. En algunos casos el ánimo eufórico los pacientes pueden describirse como inquieto o “alto”. Si el paciente se encuentra cursando un episodio de manía, su afecto puede ser eufórico, irritable o lábil, en cambio, si el paciente se encuentra actualmente en un episodio mixto o depresivo, el afecto usualmente será depresivo. El lenguaje usualmente puede ser acelerado. El contenido del pensamiento puede ser de grandiosidad y con ideas de referencia, pudiendo exhibir alguna ideación paranoide. Cuando el paciente está deprimido, puede haber ideación suicida, y al encontrarse maníaco, y en particular irritable, puede haber ideación homicida. En muchos casos de manía, el proceso del pensamiento está caracterizado por fuga de ideas y laxitud de asociaciones. En casos leves, el pensamiento puede ser circunstancial, tangencial o aun lineal y dirigido a las metas. Usualmente la cognición está intacta, con orientación normal en persona, espacio y tiempo, al igual que el recuerdo inmediato y de largo plazo. En los episodios más graves puede haber algunos trastornos en todo lo anterior. La concentración está frecuentemente afectada en depresión y manía: paciente maníacos están frecuentemente con atención inadecuada y dificultad para mantener el foco, frecuentemente cambian de un tópico a otro. Diagnóstico diferencial
- Trastorno depresivo.
- Otros trastornos psiquiátricos: TDAH, trastornos de ansiedad, esquizofrenia, trastorno esquizoafectivo, trastorno límite de la personalidad, ciclotimia, etc. Se calcula que la mitad de las personas con trastorno bipolar presentan alguna vez en su vida un problema de consumo excesivo o dependencia al alcohol.
- Trastornos médicos que pueden presentarse con síntomas del ánimo. Enfermedades neurológicas: Parkinson, epilepsia, demencias, esclerosis múltiple, etc. Los trastornos neurológicos son las condiciones no psiquiátricas que más frecuentemente causan trastornos del ánimo, especialmente manía de inicio tardío. Disfunciones cognitivas o signos neurológicos focales están presentes frecuentemente.
- Exposición a sustancias o medicamentos: plomo, mercurio, estrógenos, alcohol, dosis altas de corticoides, antineoplásicos, L-dopa, psicoestimulantes (metilfenidato), etc. pueden precipitar manía /hipomanía. Los más comunes son los antidepresivos, esteroides (por ejemplo anabólicos y corticoesteroides) y anfetaminas. En pacientes con historia de abuso de sustancias, varias drogas pueden precipitar un episodio, las más comunes cocaína y anfetaminas.
- Enfermedades metabólicas o endocrinas: hipo/hipertiroidismo, enfermedad de Cushing y Addison, anemias (déficit de folato, B12, fierro), hiperparatiroidismo, etc.
- Infecciones: neumonía, hepatitis, sífilis, etc.
- Enfermedades reumatológicas: lupus eritematoso sistémico, artritis reumatoide, etc
- Cáncer: páncreas, renal, tumores de hipófisis, etc
Tratamiento
Al ser una enfermedad de carácter crónico, recurrente, predominantemente depresiva y con alta probabilidad de recaídas, se debe realizar un tratamiento de mantención. La repetición de episodios y el tiempo total sintomático, se relacionan con empeoramiento funcional, cognitivo y resistencia a tratamiento, y a la inversa, el tratamiento apropiado puede prevenir estas consecuencias. El tratamiento debe ser siempre multimodal, con componentes biológicos y psicosociales. En adolescentes, el tratamiento del trastorno bipolar además de multimodal, debe incluir siempre a la familia e idealmente el ámbito escolar. El tratamiento a largo plazo tiene como objetivos fundamentales retrasar y/o prevenir la ocurrencia de episodios futuros, ya sea de manía o depresión, reducir síntomas residuales, reducir el riesgo suicida y mejorar el funcionamiento social.
Se debe disminuir o controlar aquellos factores que promueven la inestabilidad (como por ejemplo el abuso de sustancias, antidepresivos, inadecuados hábitos de sueño, irregularidad en ritmos circadianos, mala adherencia a la medicación, efectos secundarios de los medicamentos, etc.) y promover u optimizar aquellos que promueven la estabilidad (como la buena adherencia a la medicación, detección temprana de síntomas prodrómicos o tempranos y monitoreo de síntomas, ejercicio físico regular aeróbico, corregir o controlar los efectos adversos de los medicamentos como el síndrome metabólico, etc.). La fase de mantenimiento corresponde al momento luego de un episodio agudo, en que han remitido los síntomas y se ha recuperado el estado funcional social y laboral del paciente previo a la aparición del episodio más reciente. Usualmente esto puede tomar seis meses o más luego de la estabilización de un episodio. El periodo inmediatamente posterior a la estabilización hasta alcanzar la recuperación completa sintomática, sindromática y funcional, es un periodo de mayor fragilidad a experimentar una reaparición del episodio índice La discontinuación rápida o prematura de un tratamiento antimaníaco efectivo en fase aguda, puede desencadenar recaídas; por ello es recomendable mantener la medicación usada exitosamente en fase aguda por plazo de al menos 10-12 semanas, y realizar su discontinuación en forma gradual, no abrupta. Los síntomas subsindromales se asocian a mayor riesgo de recaídas, por lo que en el mantenimiento se deben optimizar las herramientas terapéuticas, farmacológicas y psicoterapéuticas, para perseguir la supresión de síntomas y promover la eutimia prolongada. En cada control deben revisarse con el paciente la adherencia y los efectos secundarios de los fármacos. Esta rutina puede tener efectos beneficiosos en la adherencia. La evaluación periódica de niveles plasmáticos de los fármacos puede ayudar con la evolución de la adherencia al tratamiento.
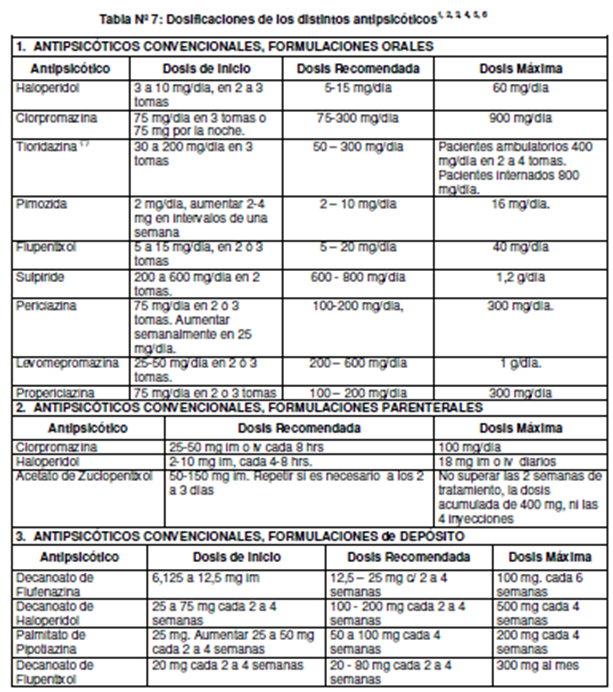
Tratamiento para los episodio de manía aguda, hipomanía y mixtos Los episodios maníacos y mixtos son cuadros psiquiátricos agudos graves, que requieren evaluar los riesgos para el paciente y para terceros, pudiendo incluso requerir la internación no voluntaria en algunos casos. El manejo de estos pacientes incluye conseguir rápido control de la agitación, agresividad e impulsividad. El manejo conductual incluye aconsejar que se evite la estimulación excesiva (visual, auditiva), promover actividades de relajación (rutinarias), retrasar decisiones importantes (compras, viajes, delegar uso de dinero o restringir uso de medios de compra) y establecer rutina estructurada (incluyendo patrón de sueños, comidas y toma de medicamentos). El nivel de actividad debe ser globalmente reducido, incluida las relaciones interpersonales. Producto de la alteración conductual, en algunas ocasiones la internación involuntaria es necesaria para iniciar un tratamiento apropiado o evitar consecuencias personales o a terceros. En la práctica clínica es de uso común la combinación de medicamentos y se debe considerar el uso de medicación parenteral en caso que el paciente no sea capaz de colaborar o mantener las indicaciones. Si el cuadro clínico se acompaña de agitación psicomotora se requerirá de sedación rápida, a lo que pueden contribuir antipsicóticos y benzodiacepinas. Cuando el episodio de manía se presenta en una persona que no está en tratamiento con estabilizadores del ánimo, las opciones incluyen comenzar con antipsicóticos, litio o valproato. En todos los casos de exaltación anímica (manía, hipomanía y episodio mixto) se debe vigilar la evitación o retiro de la medicación antidepresiva. Manejo de emergencia de la manía aguda y agitación La decisión de internación o mantener el cuidado ambulatorio debe ser basado en consideraciones de seguridad y del apoyo psicosocial que el paciente tenga disponible. Un paciente con síntomas maníacos leves, conciencia del cambio conductual y buen apoyo psicosocial podría ser efectivamente tratado en su propio hogar o en contexto ambulatorio. En otras condiciones, se recomienda el manejo en sistema de internación. En el caso que el paciente rehuse usar la medicación, o si el cuadro maníaco conlleva un riesgo para sí mismo o terceros, puede ser necesaria una internación no voluntaria. La medicación por vía oral debe ser utilizada en primer lugar, dado que es tan efectivo como la vía intramuscular. En el contexto de emergencia, las benzodiacepinas, antipsicóticos atípicos y convencionales son los medicamentos más usados. El tratamiento puede considerar el uso de medicamentos inyectables, cuando la terapia oral no puede ser administrada de manera confiable, tales como los antipsicóticos atípicos olanzapina, ziprasidona y aripiprazol o antipsicóticos convencionales, como el haloperidol y benzodiacepinas, como lorazepam. Las benzodiacepinas no deberían ser utilizadas como monoterapia en pacientes con trastorno bipolar, sino que en combinación con antipsicóticos atípicos o convencionales para el control de la agitación aguda y para promover el sueño. Los pacientes pueden requerir estar en una habitación tranquila, aislados en algunos casos o con medios de restricción física, para asegurar la seguridad personal y del entorno. En episodio actual de manía utilizar como primera línea de tratamiento: litio, valproato y antipsicóticos atípicos. En caso de manía aguda severa utilizar como primera línea la combinación de litio o valproato junto a un antipsicótico atípico (como risperidona, olanzapina, quetiapina, ziprasidona o aripiprazol o asenapina).
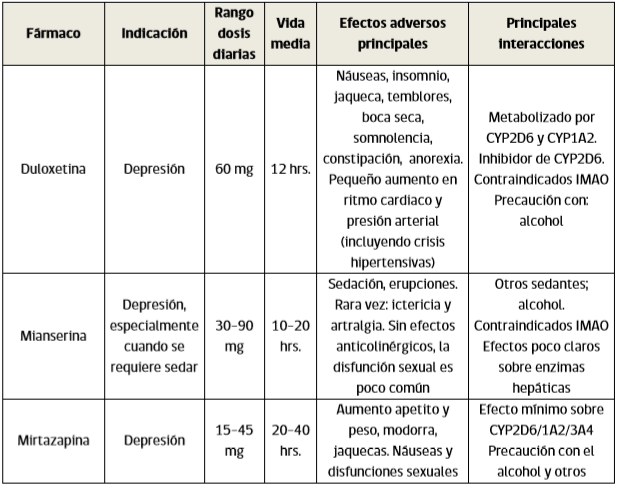
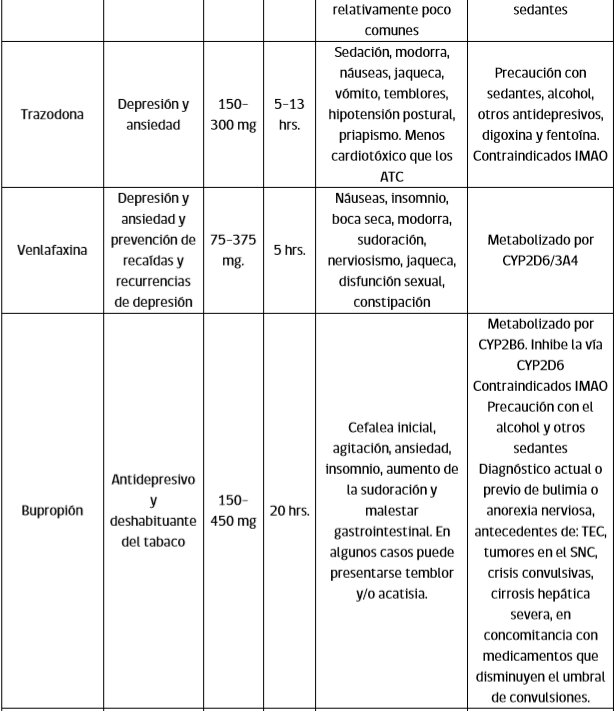
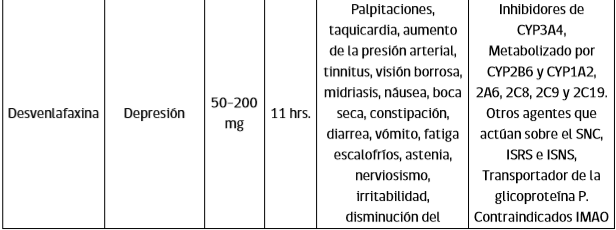
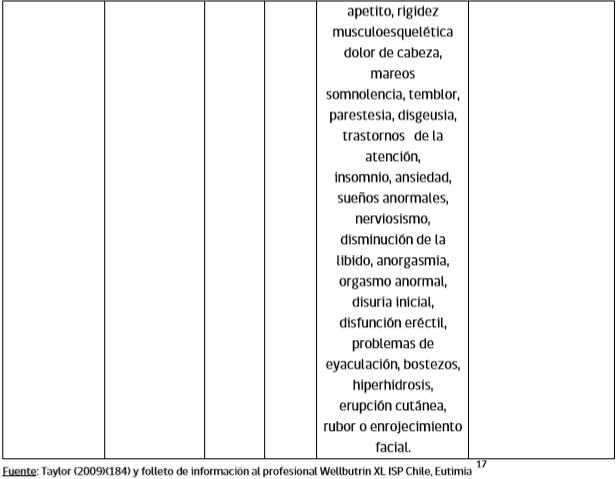
Tratamiento del episodio depresivo Existe un predominio de los síntomas depresivos en pacientes con TAB, que trae como consecuencias: un mayor diagnóstico de depresión “unipolar” en pacientes con trastorno bipolar, retraso en el diagnóstico y uso excesivo de antidepresivos. Un riesgo importante en el uso de antidepresivos en el manejo de las fases depresivas del trastorno bipolar es el viraje, es decir el paso de una fase depresiva a una fase de manía o hipomanía, aumentando la morbilidad, consecuencias e inestabilidad del trastorno.
Se debe evaluar riesgo suicida en todos los pacientes con depresión y considerar la internación en casos de alto riesgo o ante la falta de soporte social/familiar apropiado para la vigilancia en el manejo ambulatorio.
Intervenciones psicosociales en el trastorno bipolar El tratamiento farmacológico del trastorno bipolar, por sí solo, no asegura la ausencia de recaídas, de sintomatología subsindrómicas y de limitaciones en el funcionamiento. La combinación de la terapia farmacológica con las intervenciones psicosociales muestra mayor eficacia, tanto a corto como a largo plazo, facilitando la aceptación de la enfermedad, la adherencia a los tratamientos con fármacos, la detección temprana de síntomas prodrómicos, los cambios conductuales, además de mejorar el funcionamiento o adaptación del paciente. Las principales intervenciones psicosociales utilizadas en trastorno bipolar son:
- Psicoeducación
- Terapia cognitivo-conductual
- Intervenciones familiares enmarcadas en un enfoque psicoeducativo
- Terapia interpersonal y de ritmos sociales.
Estrategias que mejoren la adherencia al tratamiento:
- Incluir al paciente en la decisiones terapéuticas: mejorando la comunicación de las indicaciones (verbales, escritas, utilización de material visual), comunicar objetivos terapéuticos (enfatizar los beneficios), educar acerca riesgos y beneficios de los fármacos, utilizar calendarios para las indicaciones, informar tanto al paciente como a la familia o acompañantes acerca de las indicaciones.
- Proveer de psicoeducación al paciente y su familia o acompañantes.
- Simplificar esquemas terapéuticos y facilitar uso de cajas organizadoras y dosificadores de fármacos.
- Reforzar instrucciones y prescripciones claras.
- Considerar que existe falla en la adherencia al tratamiento y que es un aspecto que debiese ser abordado en la consulta.
Seguimiento y Rehabilitación: Para el manejo y rehabilitación de pacientes con trastorno bipolar utilizar programas personalizados de tratamiento (plan de tratamiento individual o PTI), seguimiento regular prolongado, un sistema integrado de cuidados, con un abordaje multidisciplinario y sistemático. Se recomienda monitorear en cada control la presencia de síntomas, con el propósito de mantener la eutimia y la funcionalidad del paciente. El seguimiento debe incluir exámenes de laboratorio y físico, de acuerdo a los requerimientos de las intervenciones farmacológicas utilizadas o según necesidades individuales de los pacientes (por ejemplo de acuerdo a su comorbilidad). Realizar evaluación neuropsicológica en pacientes con eutimia sostenida que no han recuperado su funcionalidad premórbida.


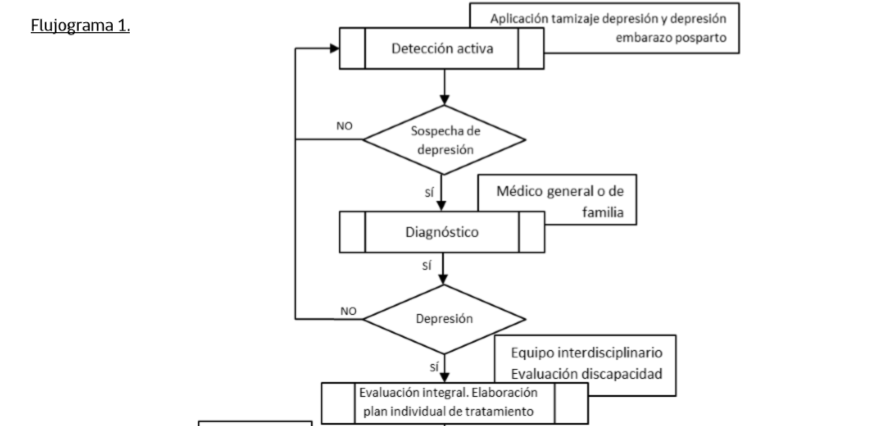
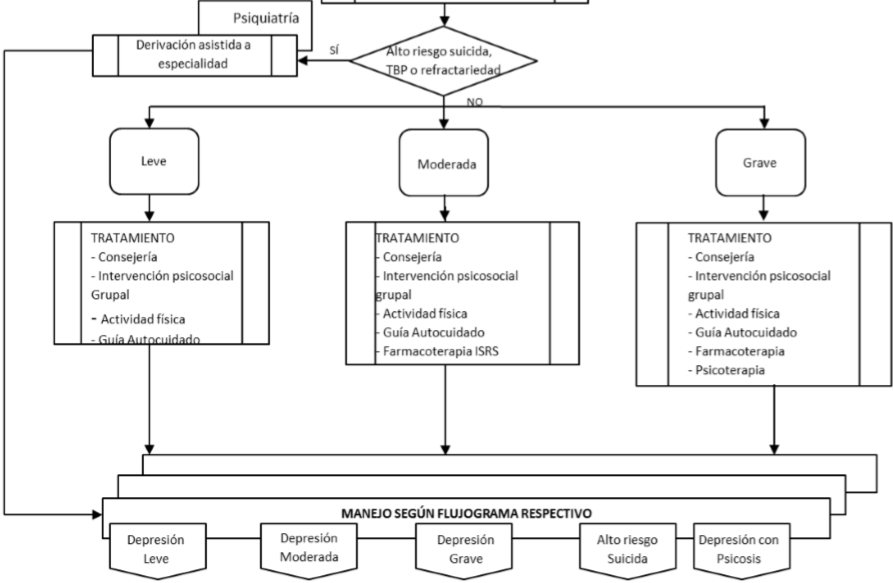
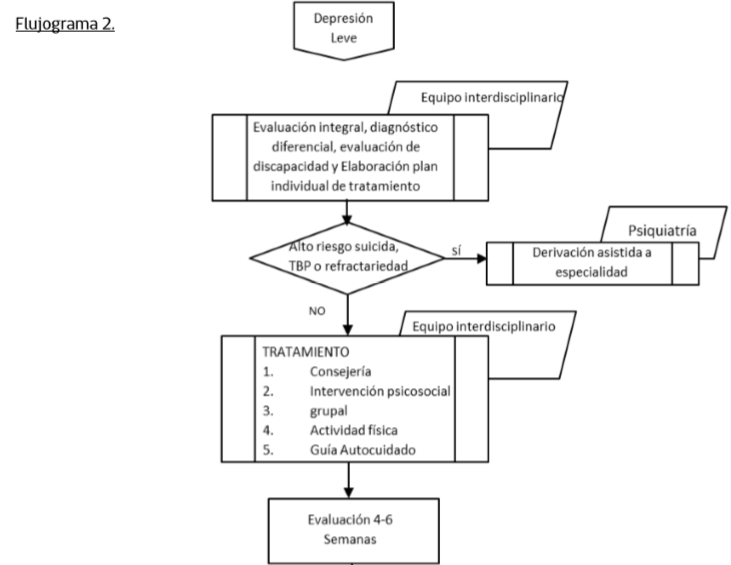
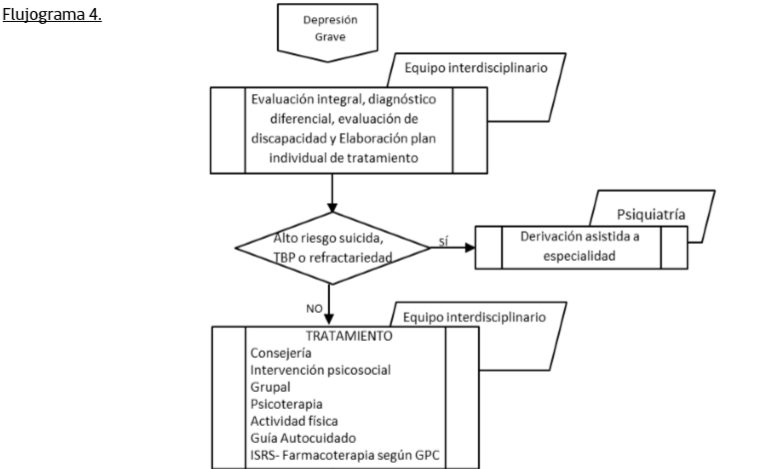
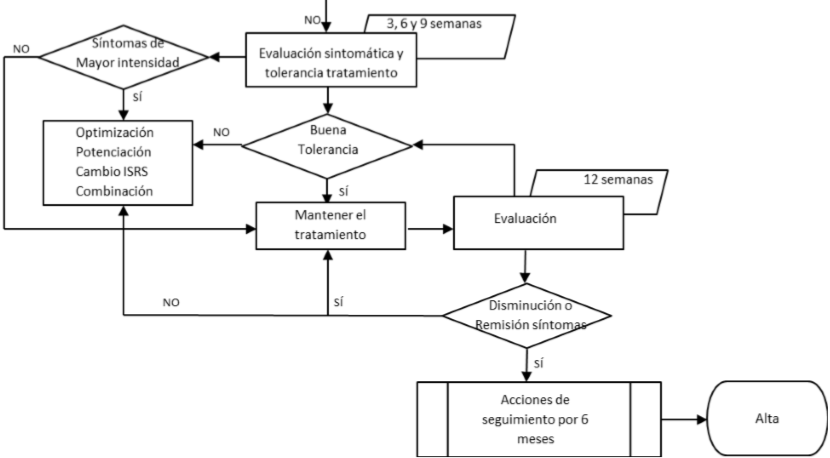
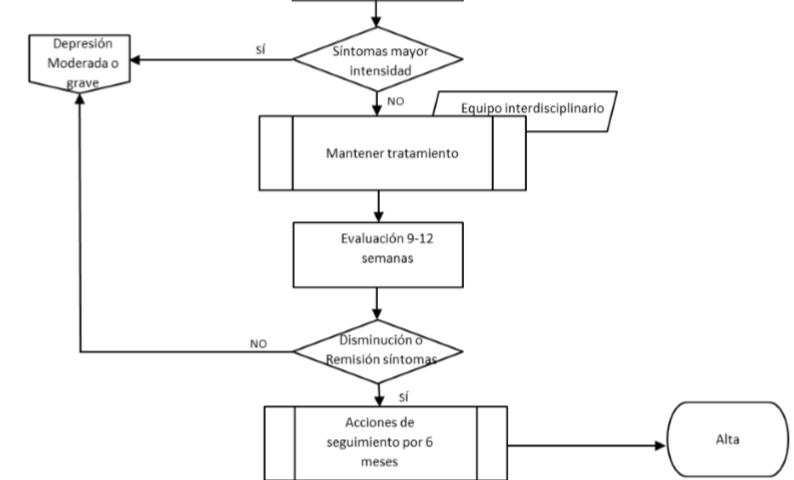 Manejo Depresiòn Moderada
Manejo Depresiòn Moderada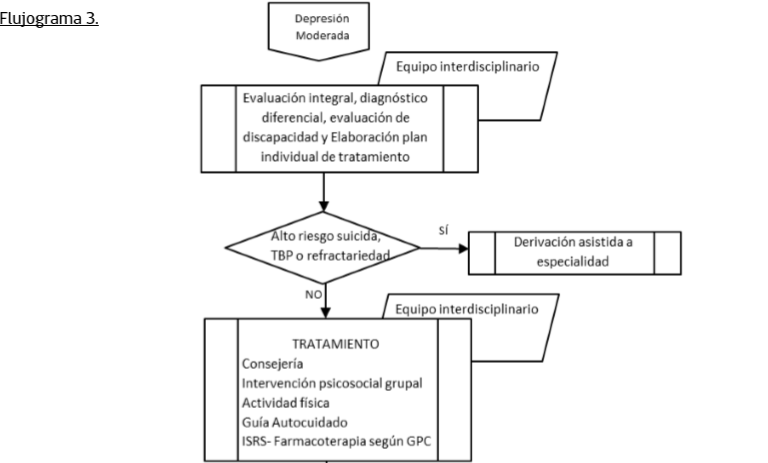
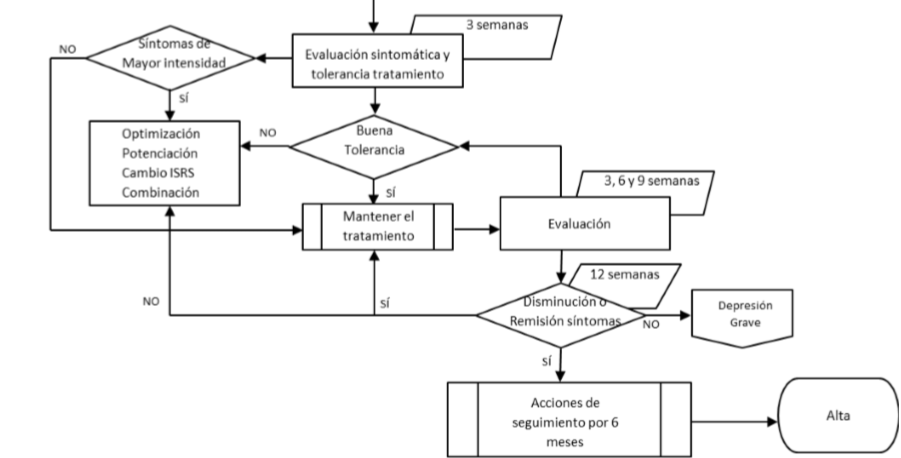 Manejo Depresiòn Severa
Manejo Depresiòn Severa