Shock Cardiogénico
07/12/2016
1. Introducción
El shock constituye una emergencia y se caracteriza por ser plurietiológico, de inicio agudo y evolución rápida, por lo que requiere reconocimiento asertivo y medidas terapéuticas inmediatas al diagnóstico. El shock cardiogénico se caracteriza por un descenso del gasto cardíaco que puede acompañarse de vasoconstricción o vasodilatación e hipoperfusión tisular, en presencia de un volumen intravascular adecuado.
a. Epidemiología
El shock cardiogénico es la causa más frecuente de mortalidad en pacientes hospitalizados cuando se produce producto de un infarto agudo al miocardio (IAM). En un 74% estas muertes se deben a falla ventricular izquierda, en un 8% por insuficiencia mitral aguda, seguida de otras causas menos frecuentes: comunicación interventricular, falla cardíaca derecha, tamponamiento, etc. Siendo el IAM la primera causa de shock cardiogénico, teniendo éste una mortalidad cercana al 50% y debido a la alta tasa de enfermedades isquémicas del corazón en Chile (45,59/100.000 hab. según DEIS, MINSAL 2014), es que esta complicación adquiere una gran importancia.
b. Etiologías
- Infarto agudo de miocardio, lo más habitual es que la disfunción cardíaca que provoca la falla de bomba provenga de una falla ventricular (muscular) izquierda severa. Menos frecuentemente se debe a isquemia extensa severa debido a enfermedad coronaria multivaso, o falla cardíaca ventricular derecha severa.
- Complicaciones mecánicas posteriores a IAM: como insuficiencia mitral aguda y severa, ruptura del septum interventricular o tamponamiento cardíaco (shock obstructivo).
- Miocarditis
- Enfermedades valvulares agudas
- Arritmias
2. Fisiopatología
El shock es un síndrome caracterizado por una disminución de la perfusión tisular por debajo de la demanda metabólica, bien por un déficit en aporte por parte del aparato circulatorio o por una mala utilización celular. Esto desencadena una serie de respuestas compensatorias para intentar preservar los órganos vitales, sin embargo, si esta situación se hace persistente acaba siendo perjudicial, provocando desde disfunción de los órganos y tejidos afectados, hasta la falla multiorgánica y la muerte. El shock cardiogénico es uno de los tipos de shock, provocado por el descenso del gasto cardíaco asociado a una pérdida de la función sistodiastólica (falla miocárdica intrínseca).
La morbimortalidad de esta entidad depende en gran medida del estadío en que es reconocida, siendo sus consecuencias reversibles en las primeras etapas, pero pudiendo rápidamente transformarse en irreversibles. Algunas características distintivas en este continuo son:
- Primer estadío (shock compensado, preshock): los mecanismos compensatorios oscurecen los síntomas, se preserva la perfusión de los órganos vitales gracias a una presión arterial mantenida. En esta etapa la taquicardia es el signo más precoz, que puede constituir, junto con la vasoconstricción periférica y una leve oscilación en la presión arterial, los únicos marcadores de enfermedad. El tratamiento suele ser eficaz en esta etapa.
- Segundo estadío (shock descompensado, shock): aparecen manifestaciones neurológicas y cardíacas, oliguria y acidosis metabólica por fallo de los mecanismos de compensación. La taquipnea es una forma de compensación rápida en caso de acidosis, lo que convierte su examen en una herramienta útil para identificar a los pacientes con riesgo de deterioro clínico. En esta etapa, el tratamiento debe ser enérgico para evitar que el cuadro se haga irreversible.
- Tercer estadío (shock irreversible): disfunción de los órganos diana, que finaliza en falla orgánica múltiple y muerte.
3. Diagnóstico y diagnósticos diferenciales
El síndrome de shock se sospecha en presencia de síntomas y signos que no son específicos, pero que en primera instancia contribuyen a delimitar los posibles diagnósticos, que a su vez permiten medidas terapéuticas empíricas tempranas. Dentro de estas manifestaciones se encuentran: hipotensión, taquicardia, oliguria, estado mental alterado, taquipnea, piel fría, húmeda y cianótica, acidosis metabólica y aumento del lactato. Existen criterios diagnósticos de referencia, siendo los siguientes (por lo menos 4/6):
- Apariencia de enfermedad o estado mental alterado, que puede variar desde agitación, somnolencia hasta coma profundo.
- Taquicardia (sobre 100 latidos/min): signo más precoz, que puede estar ausente a causa de bradiarritmia grave o fármacos antiarrítmicos.
- Frecuencia respiratoria >22 rpm o PaCO2 <32mmHg
- Acidosis metabólica: déficit de bases en sangre arterial inferior a -5mEq/l o incremento del lactato por sobre 4mmol/L.
- Diuresis inferior a 0,5 ml/kg/hora
- Hipotensión arterial de más de 20 minutos de duración; presión arterial sistólica inferior a 80-90 mmHg o descenso de la presión arterial media (PAM) 30 mmHg respecto a valores basales previos.
Generalmente cada tipo de shock presenta un patrón hemodinámico diferente, lo que resalta nuevamente la importancia de dilucidar el diagnóstico en su estadío temprano, ya que especialmente en fases avanzadas los pacientes pueden presentar simultáneamente varias formas de shock; con patrones hemodinámicos que se sobreponen, lo que dificulta su diagnóstico diferencial y manejo. El shock cardiogénico se puede confirmar mediante monitoreo hemodinámico, ya que éste se define por un índice cardíaco (IC) disminuido (< 1,8 L/m² sin soporte o < 2-2,2 L/min por m² con soporte), presión venosa central (PVC) aumentada (>12 mmHg) y saturación venosa de oxígeno <70-65%.
La presentación clínica además incluye pacientes que pueden o no tener antecedentes cardiovascular, referir dolor torácico, disnea o palpitaciones. Al examen físico lo característico es:
- Aparición de un soplo nuevo o ritmo de galope
- Signos de congestión al examen pulmonar (distrés respiratorio)
- Presión venosa central aumentada (>10-12 cmH2O)
- Distensión de venas yugulares
- Alteración de la temperatura y de la coloración cutánea: cianosis, sudoración fría y pérdida del llene capilar.
Existen presentaciones clínicas clásicas, las cuales de describen a continuación junto con el espectro de tratamientos y estudio posibles según cada caso:
- IAM: sospechar en pacientes con hipotensión, dolor torácico, distrés respiratorio y ECG con elevación del segmento ST. Complementar el estudio con radiografía de tórax y enzimas cardíacas. Las opciones de tratamiento son tanto farmacológicas, como terapia de revascularización o instalación de balón de contrapulsación intraaórtico según el caso.
- Insuficiencia aórtica aguda: los pacientes se pueden presentar con dolor torácico, hipotensión y un soplo diastólico nuevo, de tono bajo. Se recomienda realizar ecocardiografía o ecografía en point of care (POC) antes de intervenir quirúrgicamente. Los exámenes complementarios para establecer la causa de la afectación valvular dependen de la sospecha (ej: disección aórtica, endocarditis infecciosa).
- Insuficiencia mitral aguda: sospechar en caso de distrés respiratorio agudo y un soplo sistólico de aparición luego de un IAM. En estos pacientes la mejor alternativa es la realización de una ecocardiografía de urgencia para la búsqueda de insuficiencia mitral aguda o un defecto en el septo interventricular, lo que requiere intervención quirúrgica.
- Disección aórtica: comúnmente se presenta con hipertensión, y dolor intenso lacerante en tórax o espalda. Sin embargo la hipotensión y el shock ocurren en pacientes con disección retrógrada, provocada por insuficiencia aórtica aguda, tamponamiento cardíaco o infarto al miocardio. Se debe solicitar un TAC con contraste, ecocardiografía transesofágica, ecografía POC o RMN según disponibilidad.
- Arritmias: los tratamientos engloban desde cardioversión (en el caso de las taquiarritmias) administración de atropina, agentes vasodilatadores o instalación de un marcapasos permanente o temporal (en el caso de las bradiarritmias) como parte del protocolo ACLS. Las alteraciones del ritmo cardíaco pueden ser la causa del shock o pueden surgir como consecuencia de las alteraciones metabólicas provocadas por éste, por lo que ante su presentación se recomienda realizar un estudio meticuloso.
Aproximadamente en un 75% de los casos este shock se deberá a un infarto miocárdico extenso y sus derivados, siendo el porcentaje restante correspondiente a las demás causas. Existen otras dos categorías clínicas que se pueden presentar de forma similar a la descrita:
1. Infarto agudo al miocardio con shock que no se debe a causas cardíacas, como sepsis a causa de catéter o hipovolemia debido a exceso de tratamiento con diuréticos.
2. Enfermedades cardíacas donde el principal problema no es un IAM:
◦ Cardiomiopatía inducida por estrés
◦ Cardiomiopatía hipertrófica o miopericarditis aguda
◦ Embolia pulmonar
◦ Insuficiencia valvular aguda
◦ Disección de la aorta ascendente
a. Valoración rápida inicial
En primera instancia se deberá estratificar el riesgo del paciente según el estadío de shock en el que se encuentre y la necesidad de procedimientos urgentes.
- Se recomienda realizar una historia clínica breve, examen físico y electrocardiograma prioritariamente, para poder esclarecer la necesidad de emplear procedimientos terapéuticos que son específicos a cada diagnóstico y de los cuales el beneficio también depende del tiempo. Para la evaluación primaria en el servicio de urgencias es útil el uso del algoritmo ABCDE del trauma, que en ningún caso debe reemplazar el criterio del clínico y cuyo orden puede variar según este último.
◦ A (airway): evaluación de la vía aérea y columna cevical.
◦ B (breathing): examen global del proceso ventilatorio, incluyendo examen de todas las estructuras del aparato respiratorio.
◦ C (circulation): examen de la función cardiocirculatoria, que bien podría ser el primer aspecto a evaluar en este tipo de pacientes. En esta etapa es cuando se realiza la toma de presión, frecuencia cardíaca, se observan los signos de hipoperfusión, se inicia la monitorización continua del paciente (monitor cardíaco y oximetría de pulso), toma de ECG y obtención de una vía venosa periférica. También se incluye la derivación del paciente a tratamientos que puedan salvar la vida.
◦ D (disability): evaluación del déficit neurológico. En muchos casos una aproximación se puede obtener durante el examen de la vía aérea y la ventilación. Formalmente en esta etapa se puede aplicar la escala de Glasgow, examen pupilar, motor y glicemia capilar.
◦ E (exposure): se expone al paciente para un examen minucioso de la piel, toma de temperatura, búsqueda de cicatrices de operaciones anteriores o de lesiones.
- Luego de una evaluación primaria y cuando el paciente se haya logrado estabilizar, se podrá proceder a realizar los exámenes complementarios.
b. Pruebas Diagnósticas
Se sugiere realizar las siguientes pruebas en la mayoría de los paciente con cualquier tipo de shock, tanto para diagnóstico como para aproximación pronóstica.
- Lactacto: es una herramienta sensible para el diagnóstico de shock, pero no específica. Su nivel de alteración se ha relacionado con mayor mortalidad. También presta utilidad para la monitorización de la respuesta a tratamiento.
- Perfil bioquímico que incluya al menos: glucosa, creatinina, urea, electrolitos plasmáticos y transaminasas (entre otros para búsqueda de signos de hipoperfusión renal y hepática).
- Enzimas cardíacas: ayudan a acercar el diagnóstico, pero también pueden estar elevadas en caso de embolia pulmonar o isquemia por demanda.
- Hemograma con recuento diferencial
- Pruebas de coagulación: tiempo de protrombina y tiempo de tromboplastina parcial activado.
- Gases en sangre arterial o venosa: se realizará muestra arterial en los casos donde la estimación certera del intercambio gaseoso y la alteración ácido-base sean necesarias para diagnóstico o tratamiento.
c. Exámenes complementarios
Luego de identificar el shock y de establecer una sospecha diagnóstica de su causa, los exámenes siguientes se realizan en concordancia con esta sospecha:
- Radiografía de tórax
- Otras imágenes específicas para ciertas etiologías: TAC, RMN, ecocardiografía transesofágica o transtorácica, etc.
- Ecografía en point of care: si existe disponibilidad, se utiliza en pacientes cuyo diagnóstico no ha podido ser aproximado mediante la historia clínica y las pruebas de laboratorio pertinentes, o en aquellos en que la toma de imágenes mediante otra técnica es insegura. Este tipo de ultrasonografía permite evaluación del pericardio (un tipo de derrame pericárdico), ventrículo izquierdo (disminución de la contractilidad, ruptura de aneurismas, ruptura de pared ventricular), ventrículo derecho (disminución de la contractilidad), vena cava inferior (evaluación de colapso o dilatación en casos de hipovolemia o tamponamiento cardíaco respectivamente), pulmones y espacio pleural (edema pulmonar), aorta (puede detectar aneurismas torácicos o abdominales, disección aórtica), entre otros.
d. Criterios de Ingreso
Todo paciente en shock requiere ingreso hospitalario.
e. Algoritmo diagnóstico
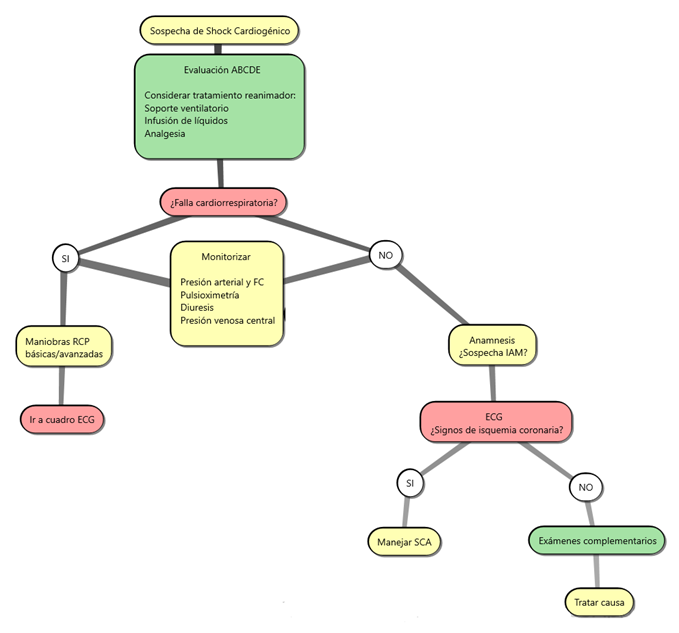
4. Manejo:
- Objetivo: Primeramente (6 horas desde el ingreso) el enfoque del tratamiento es mantener una presión arterial por sobre 90 mmHg (o PAM >65mmHg), una PVC entre 8-12 cmH2O, una diuresis superior a 1ml/kg/hr y corregir la acidosis metabólica.
Para lo anterior se realiza tratamiento reanimador de forma precoz para prevenir el empeoramiento de la disfunción orgánica, al mismo tiempo que se intenta reconocer y corregir la causa que originó el shock. A menos que la causa del shock se revierta rápidamente, y siempre que no retrase tratamiento urgente, se debe insertar un catéter arterial para monitorizar la presión arterial y obtener muestras para enviar al laboratorio, además de un catéter venoso para la infusión de fluidos y fármacos vasopresores, que ayudará también a guiar la fluidoterapia monitorizando la presión venosa central.
- Soporte respiratorio: Iniciar inmediatamente para aumentar el aporte de oxígeno y prevenir hipertensión pulmonar. Al principio se puede administrar oxígeno suplementario regulado según pulsioximetría, pero debido a que puede haber vasoconstricción, su valor no es siempre confiable y muchas veces se requerirá gasometría para regular con mejor precisión los requerimientos de oxígeno. Comenzar con mascarillas de alto flujo tipo Venturi o con reservorio. Recordar pacientes retenedores de CO2, en quienes se debe adecuar FiO2 para mantener saturación meta de 90%. Se considera el uso de ventilación mecánica no invasiva (VMNI) si:
◦ Saturación de O2 <90% con una FiO2 alta
◦ Taquipnea >30 rpm
◦ Uso de musculatura accesoria
◦ PaCO2 elevada
Si la VMNI no da resultados, realizar intubación endotraqueal y proceder con ventilación mecánica invasiva, ésta tiene el beneficio adicional de disminuir el requerimiento de oxígeno de los músculos respiratorios y disminuir la poscarga de ventrículo izquierdo a través de un incremento en la presión intratorácica.
- Infusión de líquidos: Idealmente, su administración debiera ser guiada por monitorización de la presión capilar pulmonar (o PCWP, mediante un catéter de Swan Ganz), saturación arterial de oxígeno, presión arterial sistémica y gasto cardiaco (GC). El valor de PCWP es el menor valor con el cual se alcanza el mayor GC, manteniendo la saturación por sobre 90%. El valor usual en shock cardiogénico se encuentra entre 18-25 mmHg.
Exceptuando el shock con etiología de infarto en ventrículo derecho, la carga de fluidos empírica no está recomendada porque podría agravar la patología. Se recomienda realizar una “prueba de volumen” (esta prueba permite al clínico administrar fluidos y al mismo tiempo evaluar la reserva de precarga, con el fin de guiar la posterior administración de éstos) usar soluciones cristaloides como primera opción, en una dosis aprox. de 250ml durante 5-10 minutos, teniendo como objetivos el aumento de la presión arterial, disminución de la frecuencia cardíaca o aumento de la diuresis. Como límite de seguridad aproximado se habla de un aumento de la PVC unos pocos milímetros de mercurio por sobre la base, para prevenir una sobrecarga de volumen.
- Fármacos vasopresores/inotrópicos: Estos fármacos deben administrarse cuando la PAS es <80mmHg (o PAM <65mmHg) a pesar de la administración de fluidos, con una PVC >8cmH2O. Los fármacos que se utilizan son la noradrenalina y la dopamina, inclinándose en la práctica al uso de la noradrenalina en primer lugar, ya que la dopamina podría provocar más arritmia y muerte que la primera en shock cardiogénico. Independientemente de la droga a elegir, se sugiere utilizar la menor dosis y número de agentes.
◦ Noradrenalina: se usa debido a su alta acción sobre receptores alfa adrenérgicos y suficiente acción beta adrenérgica para mantener el gasto cardíaco, su administración generalmente provoca un aumento significativo de la presión arterial media, con pocos cambios en la frecuencia cardíaca y GC. Se administra (presentación en ampolla de 10 mg) en dosis inicial de 0,05 mcg/kg/min i.v, se prepara diluyendo una ampolla en 250 ml de suero glucosado al 5% y se perfunde a una velocidad de 2 gotas/min (6ml/hr) para un paciente con 70kg de peso. Esta dosis puede aumentarse de manera progresiva hasta llegar a 0,5mcg/kg/min.
◦ Dopamina: en bajas dosis su acción es fundamentalmente sobre receptores beta adrenérgicos y en dosis altas sobre alfa adrenérgicos, sin embargo, los resultados que ofrece son relativamente débiles. Se administra (ampolla de 200mg) inicialmente una dosis de 5mcg/kg/min i.v, la cual se prepara diluyendo una ampolla en 250 ml de suero glucosado al 5% y se perfunde a una velocidad de 10 gotas/min (30ml/hr) para una paciente de 70kg. Incrementar esta dosis hasta conseguir una PAS > 90 mmHg o una diuresis mayor a 35ml/hr, hasta llegar a un máximo de 20mcg/kg/min.
◦ Dobutamina: es un agente inotrópico que además produce vasodilatación. Su uso queda reservado para pacientes menos enfermos, cuyo índice cardíaco es bajo, su PCWP es alta y PA baja pero no en rango de hipotensión severa (<80 mmHg). Se administrac (ampollas de 250mg) inicialmente en dosis de 5mcg/kg/min i.v, para lo cual se diluye una ampolla en 250ml de suero glucosado al 5%, y se perfunde, para un paciente de 70 kg de peso, a una velocidad de 7 gotas/min (21ml/hr). Esta dosis puede incrementarse hasta un máximo de 20 mcg/kg/min.
- Analgesia: Generalmente necesaria luego de la evaluación inicial del paciente, especialmente si el paciente sufre de un IAM.
◦ Comenzar con analgésicos no opiáceos: paracetamol i.v dosis de 1gr / 6hrs perfundido en 15 minutos; o metamizol magnésico i.v 2grs/ 6hrs (presentación en ampollas de 1gr) preparar con 2 ampollas diluidas en 100 ml de suero fisiológico o glucosado al 5% y perfundir en 20 min.
◦ Si el dolor no cede, se puede administrar tramadol i.v en dosis de 100mg / 8hrs (presentación en ampollas de 100mg) se diluye una ampolla en 100 ml de suero glucosado al 5% y se perfunde en 20 min; o morfina en dosis de 2mg / min (presentación en ampollas de 10mg/ml) hasta que desaparezca el dolor (dosis máxima de 10 mg) se prepara diluyendo una ampolla en 9 ml de suero fisiológico y se perfunde a razón de 2ml / min. Si el dolor no cede luego de 10 minutos, repetir dosis.
- Bicarbonato de sodio: Indicado cuando el pH es < 7,20, calcular déficit de bicarbonato (0,3 x kg x exceso de bases). El resultado es la cantidad de mililitros de bicarbonato 1 M necesaria.
◦ Se administra la mitad del valor calculado durante 30 minutos y, luego de 60 minutos desde que termina la perfusión, se evalúan nuevamente los gases en sangre.
◦ Se reevalua el pH, si éste sigue por debajo de 7,20 se procede a un nuevo cálculo del déficit de bicarbonato a administrar, tomando en cuenta proporcionar la mitad del valor según fórmula.
- Balón intraaórtico de contrapulsación (soporte mecánico): No se aconseja actualmente su uso de rutina en pacientes con shock cardiogénico producto de IAM en quienes se pretenda o se haya realizado terapia con intervención coronaria percutánea (ICP) o quienes hayan recibido terapia con fibrinolíticos. Sin embargo, podría ofrecer beneficio en pacientes con defectos mecánicos (como insuficiencia mitral o defecto septal ventricular) o en pacientes seleccionados cuyos parámetros hemodinámicos y clínicos se deterioren rápidamente, habiendo recibido terapia con vasopresores e inotrópicos.
- Tratamiento específico
◦ Terapia de reperfusión: Todo paciente en shock cardiogénico a causa de un IAM, debería considerarse candidato.
▪ Revascularización: Recomendado en todos los pacientes con IAM con supradesnivel de ST y <90 minutos desde su ingreso hospitalario. En pacientes con enfermedad de tres vasos o afección de arteria coronaria izquierda dominante sin complicaciones mecánicas, se prefiere la intervención coronaria percutánea inmediata por sobre by-pass en primera instancia. En pacientes con complicación mecánica se sugiere la realización inmediata de derivación aorto-coronaria, con intención de reparar el defecto mecánico.
▪ Fibrinolíticos: Como opción para pacientes que no pueden someterse de forma oportuna a revascularización o no puedan someterse a procedimientos invasivos.
b. Monitorización.
El control del estado del paciente y la terapia se logra mediante monitorización seriada de distintos parámetros:
- Monitorización continua de la presión arterial, ritmo y frecuencia cardíaca (habitualmente a través de línea arterial) como fue indicado previamente, una meta inicial de PAM >65-70 mmHg es adecuada. Una vez que la hipotensión ha sido corregida, se debe evaluar el adecuado metabolismo celular a través de parámetros clínicos ya mencionados: estado mental, coloración cutánea, diuresis, etc.
- Sondaje vesical con medición de diuresis horaria
- Monitorización continua de la saturación de oxígeno mediante pulsioximetría o gasometría pueden ser parámetros útiles para estimar el balance entre la oferta y la demanda de oxígeno.
- Medición seriada de lactato el nivel de este marcador de disfunción metabólica celular debería descender en el tiempo si la terapia es adecuada. En pacientes con shock y lactato >3mmol/L, se ha observado menor mortalidad con un descenso del lactato de un 20% en un período de 2 horas.
5. Conclusión
- El shock es una emergencia médica.
- El reconocimiento y diagnóstico del shock en sus etapas tempranas son claves para el manejo adecuado y, por lo tanto, para mejorar el pronóstico del paciente.
- La causa más frecuente de shock cardiogénico es el infarto agudo de miocardio, pero también puede producirse producto de complicaciones mecánicas del mismo.
- A pesar de que el IAM es su principal causa, pueden existir factores contribuyentes al shock que no están relacionados directamente con él, entre ellos: hipovolemia, infección, fármacos antihipertensivos o fármacos que disminuyan la frecuencia cardíaca, etc.
- La mayoría de pacientes que desarrollan shock cardiogénico debido a IAM, presentan este síndrome luego de su admisión hospitalaria y no al ingreso.
- La administración de fluidos empírica no está recomendada de rutina, en su lugar, preferir una “prueba de volumen”
- Todo paciente con shock cardiogénico producto de un IAM es candidato a revascularización en primera instancia.
6. Bibliografía
- Cecconi M, Parsons AK, Rhodes A. What is a fluid challenge?. Current Opinion on Critical Care. 2011 Jun;17(3):290-5.
- Da Costa, D. et al. Shock cardiogénico por infarto agudo del miocardio manejado con hemofiltración de alto volumen: Caso clínico. Rev. méd. Chile [online]. 2009, vol.137, n.10 [citado 2016-09-21], pp.1357-1362. Disponible en: <http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0034-98872009001000012&lng=es&nrm=iso>. ISSN 0034-9887. http://dx.doi.org/10.4067/S0034-98872009001000012.
- Gaieski D, Mikkelsen M. Definition, classification, etiology, and pathophysiology of shock in adults. UpToDate [Internet]. 2016 Mayo 25. [actualizado 2016 Oct; citado 2016 Oct]. Disponible en: <https://www.uptodate.com/contents/definition-classification-etiology-and-pathophysiology-of-shock-in-adults>
- Gaieski D, Mikkelsen M. Evaluation of and initial approach to the adult patient with undifferentiated hypotension and shock. UpToDate [Internet]. 2016 Mayo 26. [actualizado 2016 Sept; citado 2016 Oct]. Disponible en: <https://www.uptodate.com/contents/evaluation-of-and-initial-approach-to-the-adult-patient-with-undifferentiated-hypotension-and-shock>
- Giacaman P, Mardonez J. Monitorización Hemodinámica [Internet]. Apuntes de Medicina Intensiva. Pontificia Universidad Católica de Chile. [citado 2016 Sept]. Disponible en: <http://escuela.med.puc.cl/paginas/publicaciones/MedicinaIntensiva/Monitorizacion.html>
- Hochman, J.et al. Current Spectrum of Cardiogenic Shock and Effect of Early Revascularization on Mortality. Circulation. 1995, vol. 91 [citado 2016-09-21], pp.873-881, Disponible en: <http://circ.ahajournals.org/content/91/3/873.short>. http://dx.doi.org/10.1161/01.CIR.91.3.873
- Hochman J, Reyentovich A. Clinical manifestations and diagnosis of cardiogenic shock in acute myocardial infarction. UpToDate [Internet]. 2015 Nov 25. [actualizado 2016 Jul;citado 2016 Sept]. Disponible en: <https://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-cardiogenic-shock-in-acute-myocardial-infarction>
- Hochman J, Reyentovich A. Prognosis and treatment of cardiogenic shock complicating acute myocardial infarction. UpToDate [Internet]. 2015 Abril 29. [actualizado 2016 Jul;citado 2016 Sept]. Disponible en: <https://www.uptodate.com/contents/prognosis-and-treatment-of-cardiogenic-shock-complicating-acute-myocardial-infarction>
- Kaplan USMLE Step 2 CK Live Lecture Notes. Surgery. 1a edición. Kaplan Publishing, 2014
- Manual CTO de Medicina y Cirugía, 2 vol. 1a edición. CTO Medicina/Editorial CTO, 2015.
- Velasco M. et al. Evaluación primaria en la Unidad de Emergencia. Revista Chilena De Medicina Intensiva. 2012; vol 27(4): 237-244.
- Vincent J, De Backer D. Circulatory Shock. The New England Journal Of Medicine. 2013;369:1726-34 [citado 2016 Sept]. Disponible en: <http://www.nejm.org/doi/full/10.1056/NEJMra1208943#t=article>
