Introducción
En la urgencia es frecuente encontrar pacientes pediátricos que deben ser sometidos a diversos procedimientos, los cuales producen angustia y miedo, por ser dolorosos, molestos o desconocidos. Esta situación puede desencadenar una reacción en el niño que altera la manera correcta de aplicar alguna técnica y/o retrasa el tratamiento. Por esto se hace necesario contar con un proceder eficaz y escalonado en la urgencia pediátrica que permita disminuir el dolor y calmar la angustia de los niños que serán sometidos algún procedimiento o en los niños que consultan con algún tipo de proceso doloroso.
Conceptos claves:
- Analgesia: corresponde a la ausencia de la sensibilidad al dolor, existe alivio del dolor sin inducir alteraciones del estado mental.
- Sedación mínima o ansiolisis: Las funciones cognitivas y motoras se encuentran afectadas. Responde a órdenes verbales. Aunque las funciones cognitivas y la coordinación pueden estar alteradas, las funciones cardiovascular y respiratoria no están comprometidas.
- Sedación/analgesia mínima a moderada: Depresión de la conciencia de origen farmacológico, en la que el paciente responde de forma voluntaria a estímulos verbales o táctiles suaves. No se requiere ninguna intervención para mantener la vía aérea, la ventilación espontánea es normal y la función cardiovascular está preservada.
- Sedación/analgesia moderada a profunda: Depresión de la conciencia de origen farmacológico en la que el paciente no puede ser fácilmente despertado, sin embargo, responde a estímulos repetidos o dolorosos. La ventilación espontánea puede estar alterada. La función cardiovascular suele estar preservada.
- Anestesia general: Depresión de la conciencia farmacológica en la que el paciente no puede ser despertado incluso con estímulos dolorosos. Frecuentemente se requiere intervención para mantener la vía aérea y la ventilación espontánea suele ser inadecuada. La función cardiovascular también puede estar afectada. (1)
Dolor
Es definido por la Asociación Internacional para el Estudio del Dolor como “una experiencia sensorial y emocional desagradable asociada con la lesión de los tejidos real o potencial, o descrita en términos de tal lesión.” (2)
Entender de modo correcto el mecanismo en la producción del dolor permite instaurar un tratamiento analgésico efectivo. Durante el estudio inicial se debe determinar la localización, intensidad y etiología del dolor.
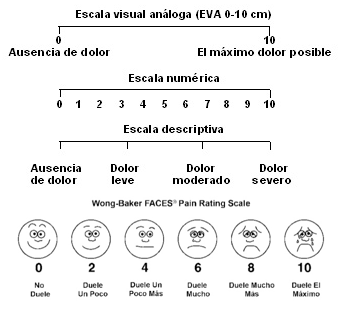
Se debe medir la intensidad del dolor antes y durante la terapia para evaluar la eficacia del tratamiento instaurado. Existen múltiples formas de medir este elemento; una de las más aceptadas es la escala visual análoga (EVA) que consiste en una regla de 10 cm, marcada en uno de sus extremos con el número cero, es decir, la ausencia de dolor y en el otro extremo con el diez, que indica el dolor de mayor intensidad posible. En personas que no entienden esta escala se pueden utilizar descriptores verbales como dolor leve, moderado y severo; en los niños es posible emplear escalas con ilustraciones de caras o colores que representan las diferentes intensidades del dolor (3). Esta mide la experiencia de dolor valorada por el niño. Es el mejor indicador de la experiencia subjetiva del niño (2).
FIGURA 1. Escalas para medir la intensidad del dolor. Obtenido en Manejo farmacológico del dolor por cáncer, 1998.
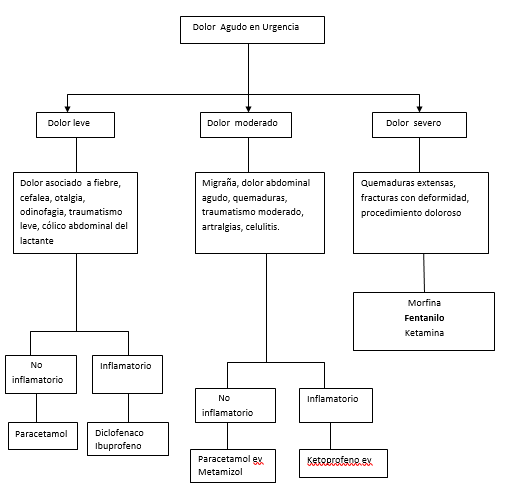
I. Analgésicos sistémicos para uso en casos de dolor leve-moderado
Paracetamol (acetaminofén)
Es el analgésico y antipirético oral más frecuentemente utilizado en pediatría (4). Es muy útil en todos aquellos procesos que cursen con fiebre y/o dolor leve o moderado como cefalea, mialgias, odontalgia, síntomas asociados a IRA, dolor abdominal etc. También puede ser utilizado en el dolor intenso combinado con opiáceos para disminuir la dosis de éstos. El inicio de acción es a los 20-30 min. El paracetamol posee efecto techo, por lo que si se administran dosis mayores a las recomendadas no se consigue un efecto analgésico mayor.
| TABLA 1. Administración y dosificación del paracetamol. (4) | ||
| Vía de administración | Dosis | Edad |
| Oral | 10-15 mg/kg/cada 6-8 h (máximo 60 mg/kg/día) | Recién Nacido |
| Oral | 10-15 mg/kg/cada 4-6 h (máximo 90 mg/kg/día) | Lactante y niños mayores |
| Rectal | 10-15 mg/kg/cada 8 h (máximo 60 mg/kg/día) | Recién Nacido |
| Rectal | 15-20 mg/kg/cada 4-6 h (máximo 90 mg/kg/día) | Lactantes y niños mayores |
Vía endovenosa
Se utiliza cuando existe necesidad urgente o no son posibles otras vías y hay dolor moderado. Se utiliza en infusión durante 15 minutos. Su presentación es frasco/ampollas de 1g/100 ml (10 mg/ml) y 500mg/100 ml. Se dosifica según Tabla 2.
| TABLA 2. Posología del paracetamol endovenoso paciente pediátrico. Obtenido en Vademécum [base de datos en Internet]. Madrid, España: UBM Medica Spain S.A. | ||
| Peso paciente | Dosis | Dosis máxima diaria |
| < 10 kg | 7,5 mg/kg | 30 mg/kg |
| > 10 kg y < 33kg | 15 mg/kg | 60 mg/kg sin exceder 2 g |
| > 33 kg y < 50 kg | 15 mg/kg | 60 mg/kg sin exceder 3 g |
| > 50 kg con factores de riesgo adicionales de hepatotoxicidad | 1 g | 3 g |
| > 50 kg y sin factores de riesgo adicionales de hepatotoxicidad | 1 g | 4g |
| TABLA 3. Administración y dosificación del paracetamol en neonatos. (4) | ||
| Dosis de carga | 20 mg/kg/dosis | |
| Dosis de Mantenimiento | 10 mg/kg/dosis cada 12 horas (dosis máxima diaria: 22,5 mg/kg/día) | 28-32 semanas de edad postconcepcional |
| Dosis de Mantenimiento | 10 mg/kg/dosis cada 8 horas (dosis máxima diaria: 40 mg/kg/día) | 33-36 semanas de edad postconcepcional |
| Dosis de Mantenimiento | 10 mg/kg/dosis cada 6 horas. (dosis máxima diaria: 40 mg/kg/día) | >37 semanas de edad postconcepcional |
AINE
Corresponde a un grupo heterogéneo de fármacos con acción fundamentalmente antiinflamatoria, analgésica y antipirética. Igual que el paracetamol, tiene efecto techo por lo que administrar dosis superiores no incrementa la analgesia y sí los efectos secundarios. Por este motivo, cuando la dosis estándar no funcione debe pasarse a un analgésico más potente. Sus contraindicaciones corresponden a insuficiencia renal y hepática, enfermedad péptica, coagulopatías y alergia a AINES.
Ibuprofeno
Es el AINE más utilizado en pediatría por su facilidad de administración y por su mejor tolerancia. A diferencia del ácido acetil salicílico (AAS), la inhibición de la función plaquetaria es reversible. Su indicación debe realizarse en caso fracaso de paracetamol por la vía oral/rectal o alergia a paracetamol.
La dosis recomendada es: 10 mg/kg/cada 6-8 horas (máximo 40 mg/kg/día) por vía oral. No se recomienda en menores de 3 meses. (4)
Diclofenaco
Se indica para el dolor moderado de origen inflamatorio. También tiene efecto espasmolítico por lo que puede utilizarse en el dolor cólico.
Administración y dosificación
- Oral, rectal: 1 mg/kg/dosis cada 8-12 horas
- > 12 años 50 mg/cada 8-12 horas. Máximo 150 mg/día.
- NO se debe administrar vía EV. (5)
II. Analgésicos sistémicos para uso en dolor moderado
Paracetamol endovenoso.(ver acetaminofén)
Metamizol
Se utiliza para el dolor de intensidad moderada sin componente inflamatorio como dolor abdominal de características cólicas (de origen digestivo o genitourinario), cefalea moderada, odontalgia intensa, ante el fracaso del paracetamol. También está indicado en el dolor agudo postoperatorio y como antipirético si no son efectivos otros fármacos de primera elección. En niños deberá administrarse durante el periodo más corto posible. Se recomienda estricto control clínico en < 1 año. Uso no recomendado en menores de 3 meses o de menos de 5 kg de peso.
Administración y dosificación:
– Oral, rectal, IM, EV: 20 mg/kg/cada 6-8 h (en las primeras 48 horas de un postoperatorio puede administrarse hasta 40 mg/kg/cada 6- 8 horas).
Ketoprofeno
Es indicado en menores de 15 años y se utiliza por vía oral para procesos reumatológicos como espondilitis anquilosante, artritis reumatoide, osteoartrosis, cuadros dolorosos asociados a la inflamación: dolor dental, traumatismos, dolor post-quirúrgico odontológico. El uso tópico es útil para afecciones dolorosas, traumáticas, de las articulaciones, tendones, ligamentos y músculos. Se encuentra contraindicado en antecedentes de reacciones de hipersensibilidad con este fármaco, úlcera péptica activa, así como antecedentes de hemorragia gastrointestinal, úlcera o perforación, insuficiencia cardiaca, hepática o renal grave.
No debe usarse de primera línea.
Administración y dosificación:
– Oral, EV: 0,5 mg/kg cada 8-12 hrs. (5) (Ampolla 100 mg/2mL, comprimido 100 mg).
III.Analgésicos sistémicos para uso en dolor severo
Morfina
Droga opiácea especialmente indicada en el dolor intenso o insoportable como el ocasionado en quemaduras extensas, postoperado, pacientes oncológicos, especialmente pacientes con fracturas. Tras su administración EV alcanza su pico máximo de acción a los 20 minutos, durando su efecto unas 3-4 horas. Contraindicado en hipersensibilidad, depresión respiratoria, traumatismo craneal, presión intracraneal elevada, íleo paralítico o sospecha del mismo, abdomen agudo, vaciado gástrico tardío, enfermedad obstructiva de vías aéreas, asma bronquial agudo, insuficiencia respiratoria. Algunos efectos secundarios corresponden a náuseas y/o vómitos, somnolencia, desorientación, mareos, inestabilidad, visión borrosa, euforia, sudoración, boca seca, estreñimiento, alteraciones respiratorias y/o variaciones en la presión arterial.
Administración y dosificación:
EV lento: 0,1-0,2 mg/kg (dosis máxima 15 mg)
No se debe usar en < de 3 meses
Fentanilo
Es 50-100 veces más potente que la morfina. Tiene un inicio de acción muy rápido (30-60 segundos), con un pico máximo a los 2-3 minutos y una duración de 30-60 minutos. Estas propiedades hacen que su uso se recomiende para procedimientos dolorosos en urgencias, además de poder ser usado en quemaduras extensas y fracturas. Una característica propia del fentanilo es que puede provocar rigidez torácica y abdominal por bloqueo neuromuscular si se administra rápidamente y a altas dosis (se resuelve con naloxona y relajantes musculares). Están indicados para las exacerbaciones del dolor en pacientes que ya reciben tratamiento con opiáceos por dolor oncológico.
Administración y dosificación:
EV lento: 1-5 μg /kg a pasar en 5 minutos (máximo 50 μg/dosis). (5) Presentación ampolla de 100 μg.
Antagonista de morfina y fentanilo.
Naloxona, administrar a dosis bajas para preservar el efecto analgésico.
Dosis: 10 μg / kg (IM/EV/SC). Se puede repetir cada 1-2 min. Máximo 1mg. Puede producir dolor agudo, HTA, Edema agudo de pulmón.
Ketamina
Analgésico y sedante efectivo sin comprometer los reflejos protectores. Tiene efecto disociativo y además produce aumento de la frecuencia cardiaca y la presión arterial en forma transitoria por liberación de catecolaminas(12) . Útil en asmáticos, ya que es un excelente analgésico que no provoca depresión respiratoria y es ideal para procedimientos menores de corta duración que requieran inmovilización como: manipulación y reducción de fracturas, incisión y drenaje de abscesos, reparación de heridas faciales, cura de quemados, extracción de cuerpos extraños y de piezas dentarias, colocación de vías centrales, colocación de tubo de toracotomía, punciones lumbares.
| TABLA 4. Dosis de administración de Ketamina endovenosa e intramuscular. Información obtenida del Manual de Analgesia y Sedación en Urgencias de Pediatría, 2009. | ||
| Vía de Administración y dosis | Tiempo que comienza efecto | Tiempo de duración |
| EV 0,5-2 mg/kg | 1-2min | 15-60 min |
| IM mg 3-4 /kg | 3-10 min | 15-60 min. |
FIGURA 1. Analgésicos sistémicos según intensidad y características del dolor agudo en urgencias. |
 |
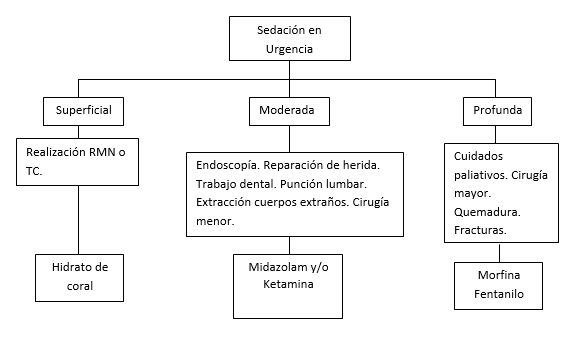
IV. Sedación
Benzodiacepinas (Midazolam, Lorazepam, Diazepam)
Es en la sedación mínima donde las benzodiacepinas juegan un papel importante. En este grado de sedación, el paciente es capaz de mantener su vía aérea permeable, así como sus funciones respiratoria y cardiovascular. Corresponden a sedantes hipnóticos con efecto amnésico, sin propiedades analgésicas. Las vías de administración y sus respectivas dosis de las Benzodiacepinas se encuentran en la Tabla 5. (6)
El antagonista BZP corresponde a Flumazenil. Su administración es EV, dosis 0,01 mg/kg, donde el máximo es de 1mg. Se puede repetir cada 1-2 min. Puede provocar convulsiones si existe el antecedente.
Midazolam (MDZ)
En cuanto a su uso en las urgencias pediátricas, el MDZ debido a sus propiedades anticonvulsionantes y su rápido inicio de acción lo hacen un fármaco adecuado en el manejo agudo de las convulsiones, especialmente cuando se carece de un acceso venoso, pudiéndose usar en estos casos por vía rectal, nasal o intramuscular. También está indicado en la sedación durante la realización de procedimientos que requieran una inmovilización del paciente de corta duración, como la sutura de heridas o las pruebas diagnósticas no dolorosas. Posee efecto paradojal. (7)
Lorazepam
Benzodiacepina de vida media intermedia (1-14h). Presenta efecto ansiolítico y sedante ligero con un mínimo efecto miorrelajante. Habitualmente se utiliza por vía oral, aunque puede administrarse por vía endovenosa o intramuscular (presentando en este caso mejor absorción que el Diazepam). Provoca menos somnolencia que otras BZD, aunque su uso crónico induce una rápida tolerancia. Es un fármaco igual de potente que el MDZ pero su vida media es mayor, por lo que sus efectos son más duraderos. Se ha reportado su utilidad como medicación previa a la anestesia y ha demostrado disminuir el nivel de ansiedad frente a procedimientos. (8)
Diazepam
Benzodiacepina de vida media larga (14-100h) con un tiempo de acción máximo alrededor de los 15-30 minutos en niños. Se ha demostrado su utilidad como ansiolítico, miorrelajante, hipnótico y anticonvulsivante. Se ha utilizado como coadyuvante previo a procedimientos diagnósticos y terapéuticos. Se puede administrar por vía oral, rectal, endovenosa e intramuscular. Sus efectos secundarios más frecuentes son la somnolencia, el vértigo y la ataxia, y su uso endovenoso se ha relacionado con hipotensión grave y tromboflebitis. Es un fármaco teratógeno y que se elimina por la leche materna, por lo que está contraindicado en madres dando lactancia. Se ha demostrado su utilidad asociado al fentanilo en la sedación consciente de pacientes pediátricos sometidos a procedimientos ortopédicos. (7)
TABLA 5. Vías de administración y dosis de Benzodiacepinas. Información obtenida del Manual de Analgesia y Sedación en Urgencias de Pediatría, 2009. | |||
| Agente | Dosis | Comienzo de Acción | Duración de acción |
| Midazolam | EV: 0,05-0,1 mg/kg; dosis única máxima 5 mg. Se puede repetir hasta una dosis total máxima de 0,4 mg/kg o 10 mg IM: 0,1-0,2 mg/kg IN: 0,2-0,4 mg/kg VR: 0,5-1 mg/kg VO: 0,25-0,5 mg/kg; Dosis total maxima 20 mg | EV: 1-2 minutos IM:5-15 minutos VR:5-10 minutos VO: 10 minutos | 30-60 minutos 30-60 minutos 30-60 minutos 1-2 horas |
| Lorazepam | EV, IM: 0,05-0,1 mg/kg; dosis única máxima 4 mg. VO: 0,05-0,1 mg/kg; dosis única máxima 2 mg | EV: 3-5 minutos IM: 10-20 minutos VO: 60 minutos | 2-6 horas 2-6 horas 2-6 horas |
| Diazepam | EV: 0,1-0,2 mg/kg VR: 0,3-0,5 mg/kg | 2-3 minutos 5-15 minutos | 30-90 minutos 2-4 horas |
V. Barbitúricos
Son un grupo de fármacos hipnóticos sedantes y con efecto anticomicial, sin propiedades analgésicas, de acción rápida y breve, que pueden producir diferentes grados de depresión del sistema nervioso central (SNC). Su espectro de acción variaría entre la sedación, somnolencia, hipnosis, anestesia y coma. Se deben evitar en hipotensión, hipovolemia y asma(8).Por esta razón es un grupo sedante de uso restringido y que debieran reservarse para aquellos procedimientos dolorosos o que producen gran ansiedad en los niños en especial el hidrato de cloral.
Pentobarbital
Barbitúrico de acción corta. De inicio entre 1-10 minutos y de efectos prolongables de 1 a 4 horas. Se indica principalmente para sedación en inducción preoperatoria, manejo de crisis convulsivas y estatus, hipertensión endocraneal en situación hemodinamicamente estable. Se contraindica estatus asmáticos o insuficiencia respiratoria y pacientes con inestabilidad hemodinámica
Tiopental
Acción ultracorta. De inicio rápido en menos de un minuto y de efectos prolongables de 20 a 30 minutos. Sus indicaciones son las siguientes; sedación profunda ultracorta, inducción y mantenimiento de anestesia preoperatorio, anestésico para procedimientos cortos, en relajación muscular para secuencia rápida de intubación, manejo de estatus epiléptico, en hipertensión endocraneal y en procedimientos de imagen como TC y RMN, utilizado por vía rectal consigue ansiolisis y sedación adecuada. Se encuentra contraindicado en porfirias y asma infantil (puede producir broncoespasmo). No utilizar en pacientes con insuficiencia respiratoria o inestabilidad hemodinámica. (9)
Hidrato de cloral
Hipnótico, sedante y ansiolítico, sin efecto analgésico, seguro, pero puede producir efecto paradójico, es de inicio lento, 15 a 120 min, con un promedio de 25 min. (12). Su uso está limitado a la inducción de sueño en niños que necesitan estar inmóviles para la realización de pruebas de diagnóstico por imágenes como la RM o el TC. Su uso por la vía oral ha quedado muy restringido por su mal sabor, sin embargo se puede administrar por vía rectal con seguridad. Se debe monitorizar al paciente que ha recibido hidrato de cloral.
No usar en pacientes con enfermedades hepáticas
Administración y dosificación:
Oral-Rectal 25-100 mg/kg. Máximo 2 g. Efecto en 15-30 min. Duración 2-3 hrs.
TABLA 6. Vías de administración y dosis de Barbitúricos. Información obtenida del Manual de Analgesia y Sedación en Urgencias de Pediatría, 2009. | |||
| Agente | Dosis | Comienzo de acción | Duración de acción |
| Pentobarbital | EV: 1-3 mg/kg; se puede repetir hasta 6 mg/kg IM: 2-5 mg/kg VO: 2-3 mg/kg | EV: 1-5 minutos IM: 5-15 minutos VO: 15-60 minutos | 15-60 minutos 2-4 horas 2-4 horas |
| Tiopental | VR: 25 mg/kg | 5-15 minutos | 60-90 minutos |
| Hidrato cloral | VO-VR 25-100mg/kg | 15-30 minutos | 2-3 horas |
VI. Narcóticos ( Ver Morfina y Fentanilo)
TABLA 7. Vías de administración y dosis de Narcóticos. Información obtenida del Manual de Analgesia y Sedación en Urgencias de Pediatría, 2009. | |||
| Droga | Vía de administración y Dosis | Tiempo que comienza efecto | Tiempo de duración |
| Morfina | EV: 0,05-0,1 mg/kg | 5-10 minutos | 2-4 horas |
| Fentanilo | EV: 1-5 µg/kg | 2-3 minutos | 20-60 minutos
|
| FIGURA 2. Sedación según intensidad y características del procedimiento en urgencias. |
 |
Criterios de alta
- Recuperación de la condición basal de conciencia y capacidad verbal.
- Sentarse sin ayuda, obedecer órdenes.
- Signos vitales y oximetría normales.
- Vía aérea permeable.
- Reflejos protectores presentes.
- Hidratación adecuada.
Bibliografía
- Maurice SC, O’Donnell JJ, Batlle TF. Emergency analgesia in the paediatric population. Part II. Pharmacological methods of pain relief. Emerg Med J 2002; 19: 101-105.
- Triviño X., Cuadros JA. Atención Primaria. Dolor en pediatría. Pediatría al día. Editorial Mediterráneo; 2001; 17: 3-8.
- Rodríguez RF. Manejo farmacológico del dolor por cáncer. En: Rodríguez RF (ed.). Medicina del dolor cuidados paliativos. Editorial Universidad Libre; 1998. p. 173-183.
- Mace SE, Barata IA, Cravero JP, Dalsey WC, et al. Clinical Policy: Evidence-Based approach to pharmacologic agents used in pediatric sedation and analgesia in the Emergency Department. Ann Emerg Med 2004; 44: 342-377
- Vázquez M. Analgesia y sedación. En : Benito J, Luaces C, Mintegui S, Pou J. Tratado de Urgencias en Pediatría. 1ª Edición. Madrid: Ergon; 2005; 145-156
- Vázquez MA. Analgesia y Sedación. En: Benito J, Luaces C, Mintegi S, Pou J editores. Tratado de Urgencias en Pediatría 1ª ed. Madrid: Ergon; 2005. p. 145-156.
- Sacchetti A. Analgesia y sedación para procedimientos pediátricos. En: Manual de referencia para la emergencia y la urgencia pediátricas. Academia Americana de Pediatría. 4ª ed revisada. 1ª ed en español. Buenos Aires: Editorial Médica AWWEE; 2005. p. 498-523. 3. Sacchetti A, Schafermeyer R, Geradi M, Graneto J, Fuerst RS et al. Pediatric analgesia and sedation. Ann Emerg Med 1994; 24: 758-9.
- Gan TJ. Pharmacokinetic and Pharmacodynamic Characteristics of medications use for moderate sedation. Clin Pharmacokinet 2006; 45: 855-869 5.
- Krauss B. Management of acute pain and anxiety in children undergoing procedures in the emergency department. Pediatr Emerg Care 2001; 17(2); 115-122.
- Zuppa AF, Barret JS. Pharmacokinetics and pharmacodynamics in the Critically ill child. Pediatr Clin N Am 2008; 55: 735-755.
- Newman DH, Azer MM, Pitetti RD, Singh S.When is a patient safe for discharge after procedural sedation? The timing of adverse effect events in 1367 pediatric procedural sedations. Ann Emerg Med 2003; 42 (5): 627-35. 5.
- GARCIA ROIG, Cristian et al. Analgesia y sedación en procedimientos pediátricos Parte 2: Requerimientos y medicación. Arch. argent. pediatr. [online]. 2008, vol.106, n.6 [citado 2016-05-05], pp. 524-532 . Disponible en: <http://www.scielo.org.ar/scielo.php?script=sci_arttext&pid=S0325-00752008000600010&lng=es&nrm=iso>. ISSN 1668-3501.

